视神经脊髓炎谱系疾病首发症状及影像学特点分析
2021-12-16刘瑞华周海涛张鹏远
刘瑞华 周海涛 张鹏远 李 艳
郑州大学附属洛阳中心医院,河南 洛阳 471000
视 神 经 脊 髓 炎(neuromyelitis optica,NMO)是一组自身免疫介导的中枢神经系统炎性脱髓鞘疾病,多以反复发作的视神经炎(optic neuritis,ON)和纵向延伸的长节段横贯性脊髓炎(longitudinally extensive transverse myelitis,LETM)为特征表现,传统概念的NMO 被认为病变仅局限于视神经和脊髓,深入研究发现NMO 的临床特征更为广泛,因此2015 年国际NMO 诊断小组取消NMO 的单独定义,将其整合入更广义的视神经脊髓炎谱系疾病(neuromyelitis optica spectrum disorder,NMOSD)范畴中,根据水通道蛋白4 抗体(AQP4-IgG)将NMOSD进行分层诊断,并明确了NMOSD的六大核心症状[1-2],每一种核心症状又代表了中枢神经系统不同空间区域的临床表现,而不同表型患者的临床表现、首发症状、复发情况各不相同,尤其是不典型的表现,如累及最后区的患者,多以顽固性呃逆、呕吐为首发表现,常首诊于消化内科[3],部分患者以神经性瘙痒为首发症状,未能引起重视,造成治疗的延误[4],以脑干综合征起病的患者常表现为眩晕、呕吐、复视等,易被首诊为脑干感染、缺血等,造成误诊和漏诊;同时NMOSD也有部分少见症状的报道,包括脑积水、腰骶部脊髓神经根炎、脑膜受累等[5],给临床诊断带来干扰,增加了疾病复发的风险,大大降低患者生活质量,增加了社会和家庭的经济负担[6]。本文通过总结分析NMOSD 患者首发症状及对影像学特点,从而为临床医生对该病的早期识别和早期治疗提供帮助,以减少临床误诊和漏诊。
1 资料和方法
1.1 研究对象选取2014-01—2019-09 就诊于郑州大学附属洛阳中心医院神经内科诊断为NMOSD的患者40例为研究对象,所有患者诊断符合2015 年NMOSD 国际共识诊断标准[1]。
1.2 研究方法回顾性研究40例NMOSD患者的临床资料,包括:(1)一般情况:姓名、性别、年龄;(2)发病情况:首发年龄、首发症状、复发年龄、复发症状、复发次数、病程、发作时间间隔、入院时扩展残疾状态评分(expanded disability status scale,EDSS)等;(3)实验室检查:血清和脑脊液检验结果,包括血清自身免疫抗体、血清AQP4-IgG、脑脊液蛋白、常规等项目;(4)影像结果:颅脑磁共振(MRI),详细记录病灶所在具体部位(如大脑白质、侧脑室旁、脑干、下丘脑、延髓等);脊髓MRI,详细记录病灶累及的脊髓节段;眼眶MRI,了解视神经有无增粗或萎缩。
1.3 统计学分析所有资料统一记录在EXCEL数据表格中,计量资料采用均数±标准差(±s)表示,计数资料采用百分率(%)表示,结果采用描述性方法进行分析。
2 结果
2.1 一般情况40 例NMOSD 患者中,男3例,女37例,男女比为1∶12.3;首发年龄12~77(42.3±17.05)岁。病程中首次发作患者7 例,发作2 次25 例,发作3 次及以上8例,复发33例,复发率82.5%(33/40)。
2.2 首发症状首发表现为视神经炎(突然的视力下降或消失视神经炎)患者17 例(42.5%),首发年龄12~77(38.9±17.1)岁,其中病程中仅发作1次3例(17.6%),2次及以上发作14例(82.4%),复发患者中首次发作到第2次复发间隔0.3~10(2.52±2.55)a。首发表现为急性脊髓炎(肢体无力、感觉减退或消失、神经性疼痛、痛性痉挛、神经性瘙痒)17 例(42.5%),首发年龄28~69(48.7±11.6)岁,病程中1次发作4例(23.5%),2次及以上发作13例(76.5%),其中复发患者中首次发作到第2次复发间隔0.5~10(1.84±2.50)a。首发症状为最后区综合征(顽固性呃逆、恶心、呕吐)4例(10%),首发年龄26~49(39.75±10.56)岁,均有复发,首发年龄到第2 次复发间隔0.2~2.8(0.95±1.23)a。首发症状为大脑综合征(头痛呕吐、癫痫发作)1 例(2.5%),发作年龄14岁,首发年龄到第2次复发间隔1.2 a。首发症状为急性脑干综合征(眩晕、呕吐、复视)1 例(2.5%),首发年龄11 岁,首次发作到第2 次复发间隔1 a。见表1。

表1 NMOSD首发症状及病例特点Table 1 First symptom and clinical characteristics of NMOSD
首次发作误诊和漏诊22例,误诊率55%,包括视力下降诊断为单纯视神经炎(9/17),最后区综合征误诊为胃食管反流病等胃肠道疾病(4/4),脊髓炎中皮肤瘙痒和胸腹部束带感误诊为神经炎(2/17),肢体麻木无力误诊为单纯脊髓炎(5/17),脑干综合征误诊为脑干脑炎(1/1),大脑综合征误诊为脑炎(1/1)。
2.3 影像学表现(1)头颅MRI 病灶特点:完成头颅磁共振检查21 例,其中可见颅内异常脱髓鞘病灶13 例(61.9%),磁共振上呈长T1、长T2信号,病灶形态多呈斑片样,病灶分布于皮层和皮层下3 例(23.1%),累及胼胝体1例(7.7%),累及延髓8 例(61.5%),累及脑干1例(7.7%),见图1~5。(2)脊髓MRI病灶特点:存在脊髓受累31 例,仅有颈髓受累10 例(32.3%),仅有胸髓受累4个(12.9%),颈、胸髓同时受累16 个(51.6%),颈胸腰髓同时受累1例(3.2%),受累的脊髓节段在2~12(6.19±2.66)节之间,见图6~13。(3)视神经MRI病灶特点:病程中存在视神经损害21例,其中进行视神经MRI 检查15 例,视神经水肿、增粗7 例(46.7%),以急性期发病为主,视神经萎缩变细5 例(33.3%),以慢性期为主,3 例(20.0%)视神经MRI未见明显异常,见图14~15。

图1 双侧额顶叶皮层及皮层下区多发异常信号(T2高信号)Figure 1 Multiple abnormal signals in bilateral frontal parietal cortex and subcortical areas (High signal on T2-weighted image)
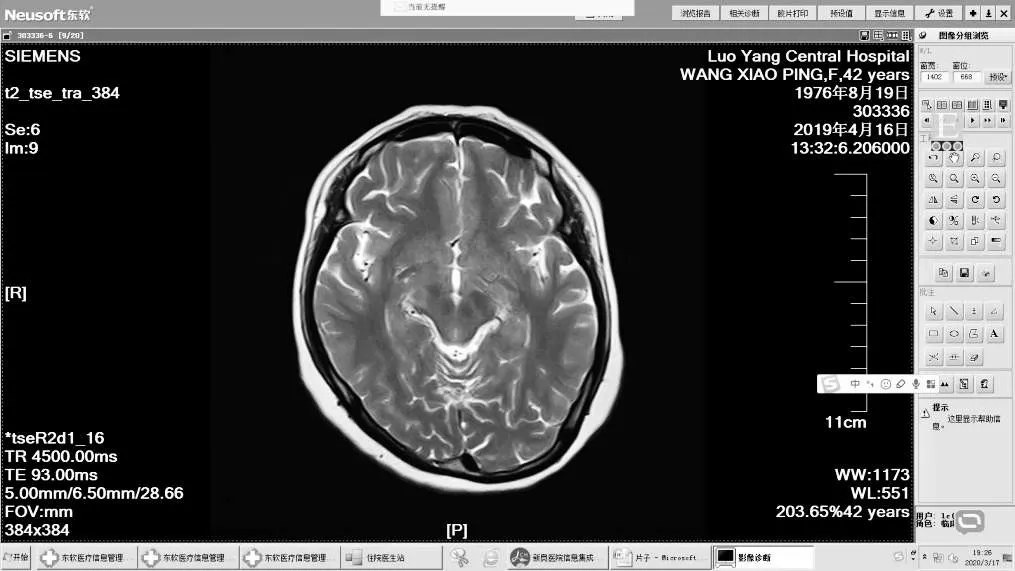
图2 右侧中脑、大脑脚异常信号(T2高信号)Figure 2 Abnormal signals in the right midbrain and cerebral peduncles (High signal on T2-weighted image)
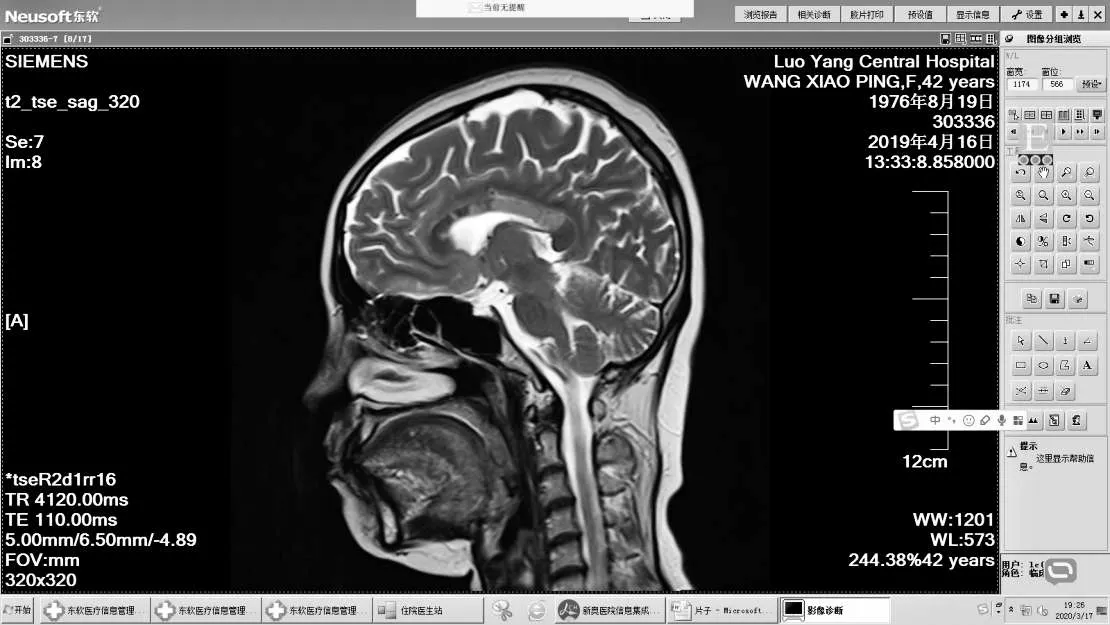
图3 矢状位胼胝体异常信号(T2高信号)Figure 3 Abnormal signal of corpus callosum in sagittal view(High signal on T2-weighted image)

图4 延髓偏右侧病变(T2高信号)Figure 4 Right side of the medulla oblongata lesion (High signal on T2-weighted image)

图5 延髓左侧病变(T2高信号)Figure 5 Left side of the medulla oblongata lesion (High signal on T2-weighted image)
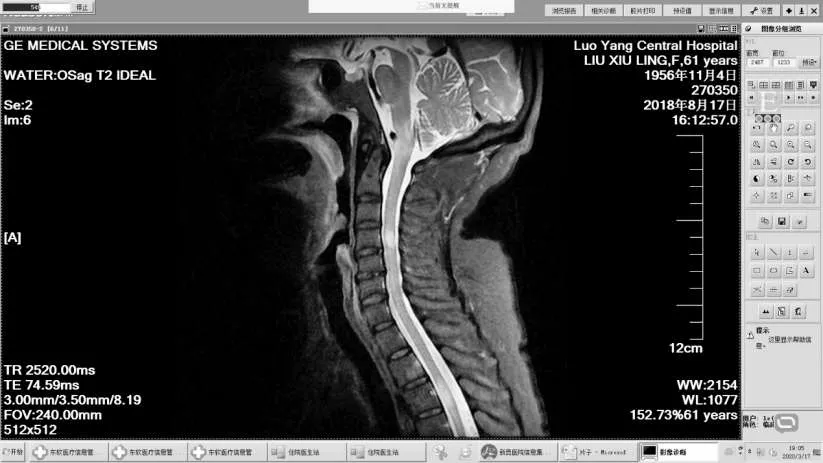
图6 颈延交界区、C4、T3-4水平多发异常信号(T2高信号)Figure 6 Multiple abnormal signals in the cervical medulla oblongata junction, C4 and T3-4 levels(High signal on T2-weighted image)

图7 C6~T7水平脊髓内异常信号Figure 7 Abnormal signals in the spinal cord at C6-T7 levels
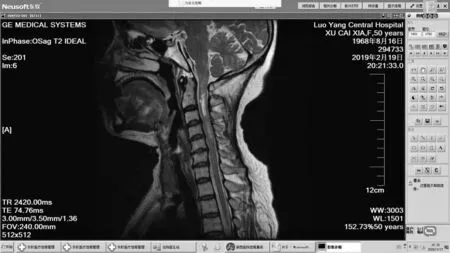
图8 延髓-C3水平异常信号(T2高信号)Figure 8 Abnormal signals in medulla oblongata-C3 levels (High signal on T2-weighted image)
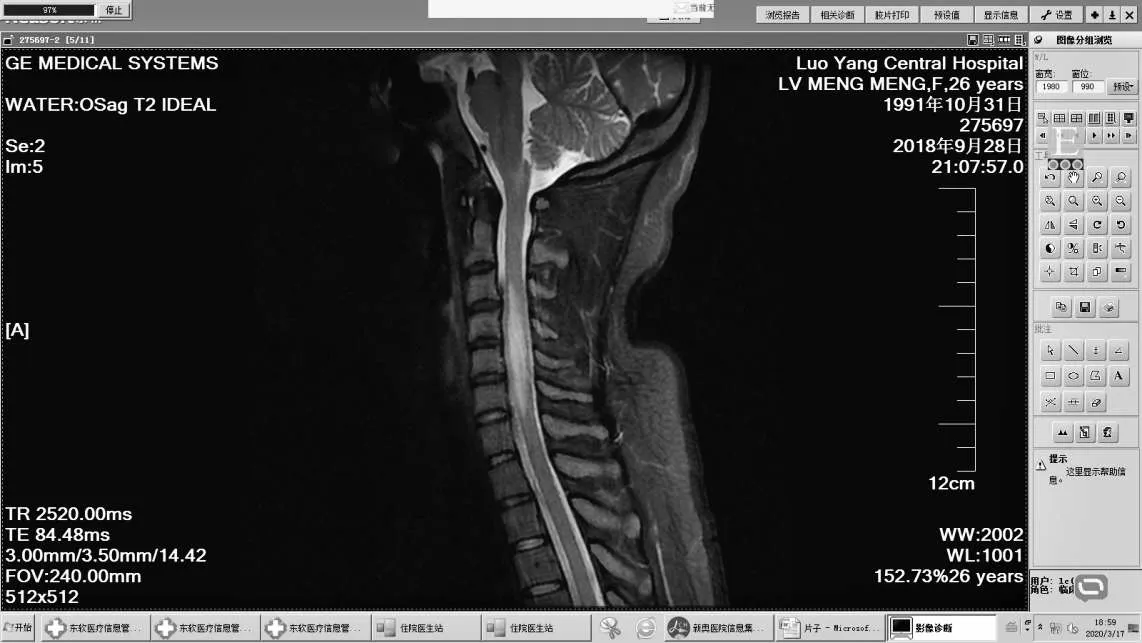
图9 延髓、颈延交界区、C3-6水平多发异常信号Figure 9 Multiple abnormal signals in medulla oblongata,the cervical medulla oblongata junction and C3-6 level lesion

图10 颈髓C1~C6水平异常信号(T2高信号)Figure 10 Abnormal signal of C1-C6 level in cervical spinal cord(High signal on T2-weighted image)

图11 颈髓后部病变Figure 11 Posterior cervical spinal cord lesions

图12 T5-11 水平脊髓异常信号Figure 12 Abnormal signals in the spinal cord at the T5-11 level

图13 T4-12脊髓水平及脊髓圆锥内异常信号Figure 13 Abnormal signals in T4-12 spinal cord level and conus medullaris

图15 右眼视神经略细,信号不均,左眼视神经眶内段异常信号Figure 15 The optic nerve of the right eye is slightly thin with uneven signal,and the intraorbital segment of the optic nerve of the left eye is abnormal
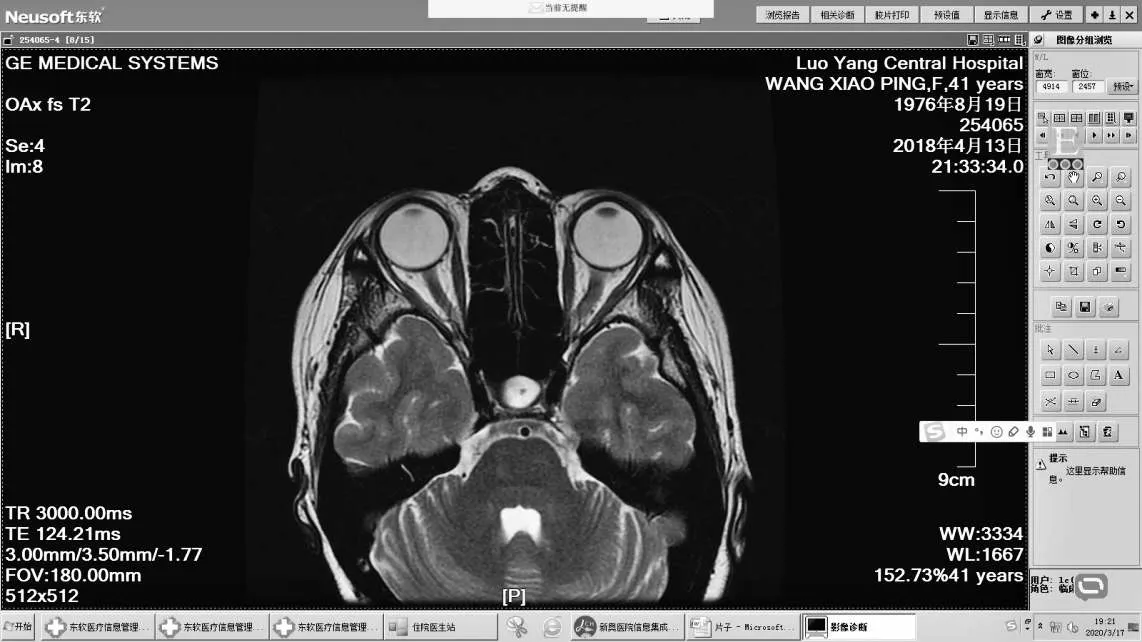
图14 双侧视神经增粗Figure 14 Bilateral optic nerve thickening
3 讨论
随着对NMOSD的深入研究发现,NMOSD不仅仅局限于ON 和LETM,也包括一些非视神经和脊髓的表现,新的NMOSD 诊断中加入了AQP4-IgG 阴性患者和伴风湿免疫疾病或相关自身免疫抗体阳性的患者[1]。根据临床特点和影像分为六大临床核心症候,而NMOSD 六大核心症状中表型各异,所以知道各个表型的临床特点和影像表现可以更早地诊断疾病,指导临床。
本研究发现NMOSD 患者主要的六组核心症状中,42.5%的患者以ON 为首发表现,42.5%的患者以LETM为首发表现,10.0%的患者以最后区综合征为首发,以脑干综合征和大脑综合征为首发的患者各占2.5%。40例患者中33 例复发,复发率82.5%,其中以ON 为首发的患者复发率82.4%,以LETM 为首发的患者复发率76.5%,而颅内病灶包括以最后区综合征、脑干综合征和大脑综合征为首发的患者均有复发,其中以脑干综合征和大脑综合征为首发患者的年龄分别为11 岁和14 岁,首次发作到复发时间分别为1 a和1.2 a,较其他表型首发年龄小,复发时间短,与国外研究一致[7-8]。
NAGAISHI 等[7]研究发现,仅表现为脑干综合征的NMOSD 患者发病时更趋向年轻,EDSS 评分更低,表明以颅内起病的患者有更好的临床预后。LONG等[8]也认为首次发作无ON及LETM的患者发病年龄较有ON和LETM的患者更小,脑脊液白细胞计数和蛋白水平明显高于ON 和(或)LETM 的患者,复发时间更短,颅内异常病灶更多,但预后较以ON 和LETM 为首发表现的患者更好,表明NMOSD可能具有年龄依赖的解剖敏感性差异或某一器官与AQP4 抗体结合程度不同的特性[8-9]。LONG等[8]认为以大脑或脑干发病的患者颅内病变倾向于可修复的水肿,而不会造成轴突损伤,导致症状相对较轻,EDSS评分相对较低。
本研究显示,10%的患者以最后区综合征为首发。APIWATTANAKUL 等[10]研究发现,12%的AQP4 抗体阳性NMOSD 患者中最初症状为顽固性的呃逆、呕吐。LONG 等[8]研究发现10.6%的患者确诊前有最后区综合征,因没有ON 或LETM 的急性临床事件,同时一些患者可能经历了病变的消退,最后区综合征可能被低估。KITLEY 等[11]观察到19.5%(57/292)的NMOSD患者累及最后区,脑干/脑干病变的发生率较之前的大型研究更高。但研究也表明AQP4 抗体阳性的患者很少有长期累及大脑或脑干而不伴ON和LETM[8]。
本研究发现NMOSD 患者误诊率为55%,以大脑和脑干病变为首次发作的患者第一次发病均被误诊。MIN等[12]同样指出,大多数以脑干病变为首发的患者被视为单相脑干症状,直到后期随访发现复发后才能确诊,从而增加了误诊率。国内研究也发现,以脑干症状起病NMOSD临床表现不典型,复发率更频繁,早期易误诊漏诊,造成治疗延误[13]。研究表明疾病发作后的急性期早期治疗会带来更好的结局,减少残疾及降低EDSS评分[14-15]。以最后区综合征起病的NMOSD 患者,表现为顽固性呃逆或恶心呕吐,可以在疾病早期孤立发生,通常被误认为消化系统疾病或全身疾病,首诊于消化科或急诊科,从而加重患者残疾程度,增加患者复发风险,需引起临床医师的重视[16-17]。以急性视神经炎为首发表现的患者往往强调视力下降而忽视全身症状,或者发病初期表现为单一核心症状,常首诊于眼科,误诊为单纯视神经炎或者缺血性视神经损害,导致误诊,增加了复发率[13]。研究表明NMOSD 引起的ON 症状较重,绝大多数以ON 首发的患者视力最终值在0.1以下,常导致永久性失明,严重危害患者的生活质量,因此提高眼科对NMOSD 的认识、加强神经内科与眼科联合诊治十分重要[5,18-19]。
研究表明高达50%的NMOSD可能没有典型的病变,而>30%的NMOSD患者符合多发性硬化的诊断标准,因此需要通过影像学特征帮助诊断NMOSD[20]。本研究发现头颅MRI中存在异常脱髓鞘病灶占完成头颅磁共振检查的61.9%,与国内外研究一致[21-22]。临床中NMOSD 合并脑部损伤较为常见,病变主要位于延髓、脑桥、侧脑室周围、第三室周围、中脑导水管、胼胝体、大脑白质处及皮质下,胼胝体病变多较为弥漫,纵向可>1/2胼胝体长度,影像上呈长T1、长T2表现,与本研究一致。研究表明NMOSD幕上病变更容易出现软脑膜和室管膜区增强,这可能被认为是诊断NMOSD 的特征性线索[21,23]。与大脑其他区域相比,幕下病变尤其最后区和第四脑室周围的AQP4 表达更丰富,因此更容易成为AQP4抗体优先攻击的部位[1,17]。延髓病变MRI常表现为延髓背侧受累,影像上可表现为最后区的“倒V”征[17],同时病灶可向下与颈髓病变相连。DIVYANSHU等[24]研究也发现,当脊髓病变延伸至最后区,同时伴顽固性恶心和呕吐时,对诊断为AQP-4阳性的 NMOSD 具有高度特异性。MANDALIYA等[25]首次提出“线样延髓”损害的概念,随后更多的研究发现延髓、颈髓相连病灶是NMOSD 较为特异的表现,可能是LETM的前兆,有助于NMOSD 和长节段脊髓炎的早期诊断,同时可能预示着病情急性加重[26-28]。
本研究发现存在脊髓受累病例31 例(77.5%),多以颈胸髓受累为主,急性脊髓炎也是NMOSD 患者最具特征性的影像表现,其纵向延伸往往超过3个椎体节段,少数病例可纵贯全脊髓。随着病情演变和临床干预,长节段病变可转变为不连续的、间断的斑片状病灶,也有少数脊髓病变首次发作可<3 个椎体节段,不对称或孤立分布,这些特征增加了不典型病例的诊断难度,需要结合其他资料综合考虑[2,18,26]。
本组NMOSD 患者中存在视神经损害21例(52.5%)。研究表明,与多发性硬化症患者相比,NMOSD 更易累及视神经后段及视交叉,病变节段可>1/2 视神经长度,多累及双侧视神经,急性期可表现为视神经增粗、强化,慢性期可表现为视神经萎缩,形成双轨征,NMOSD的视神经炎在眼眶MRI上的这种特殊表现,可与多发性硬化很好地鉴别[1,29-30]。
NMOSD 首次发病见于各年龄段,首发症状临床表现各异,导致误诊率、漏诊率较高,增加复发风险,所以对不明原因的急性视神经炎、长节段脊髓炎,尤其是急性起病的大脑、脑干、最后区综合征患者,需尽早考虑有无NMOSD 可能,完善头颅和脊髓MRI 检查和AQP4 等中枢神经脱髓鞘抗体检测,做到早诊断和早治疗,从而减少复发、改善预后和提高患者生活质量。
