剖宫产术后并发腹膜外血肿一例临床诊疗分析
2021-11-30李道坤
张 帆,李道坤
(1.襄阳市中西医结合医院 妇产科,湖北 襄阳 441004;2.湖北文理学院 基础医学院,湖北 襄阳 441053)
腹膜外血肿是由各种因素导致血管损伤,血液自血管内溢出并渗透到腹膜外间隙及其周围组织而形成. 引起腹膜外血肿的原因较多,常见的原因有外伤、手术、穿刺、凝血功能异常等[1-2],少数为自发性,其临床表现各异,治疗方法也不同,减少发病情况重在预防. 剖宫产术后发生腹腔内出血形成血肿比较少见,本文为我院一例较为罕见的剖宫产术后腹膜外血肿临床诊治过程及病例分析,通过对此病例的分析旨在增强对相关并发症的认识,提高诊治能力,从而促进患者康复.
1 临床资料
患者:刘XX,女,29岁,因“孕35+6周,阵发性下腹痛3小时”于2020年10月15日9:05入住我院. 患者平素月经规则,6-7/25-28,末次月经:2020年2月6日,预产期:2020年11月13日. 孕期于当地医院行产检. 孕16周左右产检,血压正常. 基于前次妊娠为重度子痫前期,当地医院予患者口服阿司匹林75 mg/日. 孕27周左右,产检发现血压升高,143/92 mmHg. 后定期产检,一直口服阿司匹林至入我院. 孕晚期无头痛,头晕,无视物模糊. 1天前出现下腹不规则坠胀感,可忍受. 3小时前出现阵发性下腹疼,见红,未破水,来我院就诊. 既往:患者于2017年6月因“孕34+2周,头痛1周”入住当地医院,诊断为重度子痫前期. 于当地医院行剖宫产,手术娩出一女活婴,目前健康状况良好.
患者入院时查体:BP:161/101 mmHg,心肺未听及异常,腹膨隆,软,无压痛,双下肢水肿(++). 专科检查:宫缩30-35″/4-5′,宫颈阴道部长0.5厘米,宫口开1厘米,先露-3,头位. 胎心145 BPM. 入院后相关检查:胎儿彩超示:晚孕,单活胎;脐带绕颈一周;胎儿正常孕周大小. 术前血常规:白细胞计数(WBC):6.60 G/L,血红蛋白(Hb):106 T/L,血小板(PLT):196 G/L,红细胞计数(RBC):3.3 T/L,D二聚体:1.9 ug/L,出凝血时间无明显异常. 肝功能示:白蛋白:28.3 g/L,ALT:79 u/L,AST:63 U/L;尿蛋白(++);彩超示:子宫下段瘢痕薄弱处0.11 cm. 入院诊断:1)孕2产1,孕35+6周临产头位;2)重度子痫前期;3)瘢痕子宫.
入院后予降压、解痉及对症支持治疗,于10月15日16:00在我院行剖宫产术娩一男活婴,新生儿情况可,送儿科观察. 手术术程顺利,术中出血约200 ml. 术中肌肉组织易渗血,考虑患者一直小剂量服用阿司匹林,术中止血处理比较仔细. 术后予抗感染、降压、解痉,促宫缩治疗,术后第一天,患者精神可,BP:152/100 mmHg. 查体:宫底脐下一横指,宫体硬,按压宫底无活动性出血,下腹部切口上方有皮下硬结,范围不大,有压痛,当时考虑为缝合加固组织,双下肢水肿(++). 复查血常规示:WBC:10.6 G/L,RBC:3.02 T/L,Hb:88 g/L,红细胞压积(HCT):26.4%,PLT:90 G/L,中性粒细胞%:80.90%,D-二聚体:3.72 ug/L. 肝功能示:ALT:64 u/L,AST:47 U/L,白蛋白:25.2 g/L,胆红素正常,LDH正常,血小板虽下降,排除HELLP综合征. 予抗感染、降压、输注白蛋白、利尿及能量支持治疗. 术后第二天,患者体温38.5℃,BP:146/96 mmHg,无咳嗽,咯痰,无涨乳. 宫体脐下二横指,宫体硬,按压宫底无活动性出血. 下腹部切口周围有皮下硬结,范围增大,有压痛,双下肢水肿(++). 行腹壁超声示:下腹部皮下肌层内异常回声,考虑血肿,范围2.16×7.83×2.55 cm. 行CT检查示:双侧腹直肌区出血,盆腔少许积血. 复查血常规示:WBC:14.6 G/L,RBC:2.62 T/L,Hb:79 g/L,PLT:92 G/L,中性粒细胞%:82.70%,D-二聚体:4.53,行腹壁加压包扎、抗感染、降压治疗. 术后第三天,患者体温最高38.2℃,BP:145/93 mmHg,皮下硬结范围未扩大,但腹壁增厚,从切口部位至脐下均为增厚腹壁,宫底扪诊不清. 仍然予腹壁加压包扎,抗感染,控制血压治疗. 术后第四天:患者体温最高37.5℃. BP:148/100 mmHg,发现皮下硬结范围未增大,腹壁增厚范围扩大至脐上,行腹壁彩超示:下腹部皮下肌层异常回声考虑血肿,范围10×3×19 cm. 盆腔彩超示:盆腔少量积液,子宫呈术后改变. 盆腔CT示:1)下腹壁较大范围血肿;2)腹腔少许积液;3)子宫增大,其内密度欠均(见图1).
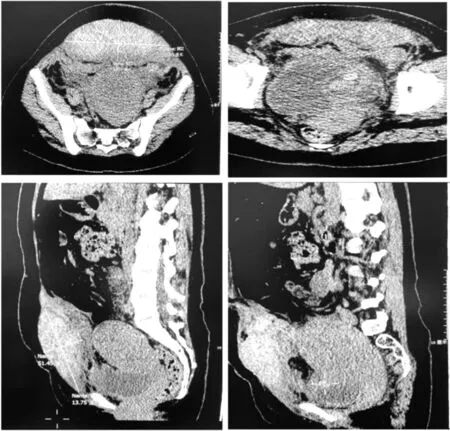
图1 患者腹部CT
血常规示:WBC:14.28 G/L,RBC:2.33 T/L,Hb 53 g/L,PLT:102 G/L,中性粒细胞%:82.80%. 考虑患者腹壁血肿范围较大,若感染加重则预后差,决定行腹壁血肿清除术. 术前输红细胞悬液3u,术中打开原切口,切口筋膜下大量暗褐色陈旧血液夹杂血凝块涌出,无新鲜活动性出血点,腹直肌与腹膜间大量陈旧血凝块,凝血块形成血肿顶点局限于脐下一指,腹直肌增厚,变硬,腹直肌与筋膜间亦有大量血凝块,共清出积血及血凝块500 ml左右. 术中考虑皮下组织再次血肿可能,切口置管引流. 术后第三天,无液体引流出,拔除引流管. 术后6天出院.
2 讨论
剖宫产术后并发腹膜外血肿多与术中操作粗暴、止血不彻底、缝合方法不当,或合并血液疾病、高血压等因素有关[3-4],但本例患者腹膜外血肿形成,可能与以下有关:1)妊娠晚期患者凝血功能异常. 患者妊娠晚期为预防子痫发生,应用了阿司匹林导致凝血功能异常. 同时分娩也是凝血异常的重要因素,子痫前期患者大量凝血物质在分娩后被消耗,血小板数量及功能进一步减低,影响凝血功能,分娩时胎盘剥离伴大量出血,凝血物质不足,导致子痫患者产后出血发病率高于普通产妇,因出血的时间较长,所以开腹后未发现明显出血点;2)止血不彻底可能. 本病例系二次剖宫产,大网膜与盆腔有粘连,手术中牵拉使得一些粘连带断裂,网膜上的血管断裂发生慢性渗血,术中没有发现,术后缓慢出血,而后自行凝血形成腹膜外血肿;3)手术方式. 患者妊高症麻醉成功后血压明显下降,血管张力降低,小血管出血不明显,故麻醉作用消失后血压回升,血管压力增大,易产生渗血,引起组织渗血,之前曾有子痫患者剖宫产术后腹腔内出血以至休克的报道. 本例术前检查凝血功能正常,但仍出现腹壁血肿,故对重度妊高症患者行剖宫产后应密切观察是否有出血倾向. 该患者为重度子痫前期,长时间口服阿司匹林,术中于腹壁下置引流管是否可避免再次手术需要临床验证. 总之,腹腔内出血的原因多种多样,但一部分腹腔内出血没有明显的原因. 该病例的出血原因以腹腔组织毛细血管破裂出血并伴有凝血功能异常可能性大.
剖宫产术后并发腹膜外血肿诊断一般并不困难,主要根据临床表现和影像学检查即可诊断,临床表现常为腹部疼痛或者包块,伴发热等症状,其表现与血肿大小有关[5]. 可结合血常规、超声或CT扫描作出诊断,亦可通过腹部穿刺进一步明确诊断. 但是本例则较为隐秘,推测主要是与凝血异常、出血量有关. 一般影像学提示腹腔积血大多应剖腹探查,只要在休克早期手术止血,预后良好[6]. 如较小的腹膜外血肿亦可自行吸收;血肿较大者,可在超声或CT引导下穿刺抽血,局部加压包扎,或局部切开,清除积血,充分引流,促进愈合;若血肿巨大,则需手术治疗. 手术以清除血肿、彻底止血、关闭血肿腔为目的. 本例患者血肿较大,保守治疗无效,故行手术治疗. 术中因血肿大,无法彻底清除及关闭血肿腔,故予引流. 同时值得注意的是本例患者并未找到明显的出血点,有文献报道有部分病例术中不能发现出血部位. 虽然未见腹腔内的血管出血,但只要排除腹腔内实质性脏器出血,同时探查其他脏器无活动性出血,可放置引流管引流,达到治愈的目的[7-8]. 剖宫产术后并发腹膜外血肿预防主要是术前充分评估,严格掌握剖宫产指征,有效治疗妊娠合并症或并发症. 术中彻底止血,切勿忽视小血管的出血;操作轻柔,减少血管损伤;选择合理手术缝合方式、提高缝合技巧有利于防止术后出血. 术后仔细观察,对于有可能并发腹腔出血的患者腹壁切口须加压包扎以减少出血,做到早发现、早治疗,避免患者受到更大的损伤,能够早日康复.
