慢性HBV感染孕妇发生妊娠期糖尿病的危险因素及其对母婴结局的影响
2021-11-04邹怀宾徐曼曼
李 璐, 邹怀宾, 徐曼曼, 陈 煜
1 首都医科大学附属北京佑安医院 肝病中心四科, 北京 100069;2 肝衰竭与人工肝治疗研究北京市重点实验室, 北京 100069
妊娠期糖尿病(gestational diabetes mellitus,GDM)是临床上常见的妊娠并发症,主要是由于机体胰岛素分泌绝对或相对不足导致的血糖持续升高所致,如果血糖控制不佳对孕产妇和胎儿可能会造成不良影响[1]。而慢性HBV感染可能会对血糖稳态和胰岛素抵抗产生影响[2]。但目前慢性HBV感染合并GDM对妊娠结局的影响方面的研究较少,且存在争议。因此,通过回顾性研究,寻找可能导致慢性HBV感染的母亲于妊娠期间出现GDM的相关因素,并拟进一步分析慢性HBV感染母亲合并GDM对母婴结局的影响。
1 资料与方法
1.1 研究对象 回顾性纳入2017年1月—2017年12月于首都医科大学附属北京佑安医院就诊、分娩及产后随诊的慢性HBV感染的母亲。根据母亲在妊娠期是否合并GDM,将其分为两组,分别为慢性HBV感染合并GDM组以及慢性HBV感染对照组。
1.2 入组标准及排除标准 入组标准:(1)年龄20~40岁的孕妇;(2)孕妇HBsAg阳性和/或HBV DNA阳性,且持续>6个月;(3)母亲妊娠期间有明确的肝功能、乙型肝炎血清学标志物和HBV DNA定量检测结果;(4)妊娠早期在本院产科建档,并按期孕检,均于妊娠期第24周入组,至分娩时资料相对齐全;(5)符合GDM诊断标准[3],75 g糖耐量试验:孕24~28周,空腹12 h后,患者5 min内口服含75 g葡萄糖含量的水溶液250~300 ml,抽静脉血。空腹、服糖后1、2 h外周血葡萄糖水平分别高于 5.1、10.0 和8.5 mmol/L。达到或超过1项及以上即可诊断GDM。
排除标准:(1)合并其他病毒感染,如HIV、HAV、HCV、HDV、HEV、梅毒螺旋体、疱疹病毒、巨细胞病毒、EB病毒等;(2)肝细胞癌或肝硬化者;(3)存在其他系统严重疾病,如心脑血管、呼吸、泌尿、神经、消化、血液、内分泌等严重内科其他疾病者;(4)超声检查提示胎儿存在畸形;(5)合并其他原因引起的肝胆疾病,如遗传代谢性肝病、自身免疫性肝病等;(6)糖尿病合并妊娠。
1.3 观察指标 观察母亲的年龄、分娩前肝功能、HBV DNA定量、HBeAg状态、合并妊娠期高血压及妊娠期肝内胆汁淤积等情况。同时观察母亲妊娠过程中的先兆流产、先兆早产、胎膜早破、羊水浑浊以及剖宫产人数比例,并观察新生儿的性别、早产、生长发育、胎儿宫内窘迫及新生儿窒息人数比例方面的情况。
1.4 伦理学审查 本研究方案经由首都医科大学附属北京佑安医院伦理委员会审批,批号:2019-3。本研究属回顾性研究,伦理委员会同意本研究放弃签署知情同意书的需要。
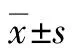
2 结果
2.1 入组患者基本特点 共纳入317例慢性HBV感染的母亲,分娩出新生儿共317名,无多胎妊娠情况。其中慢性HBV感染合并GDM组64例(20.19%),慢性HBV感染对照组253例(79.81%)。两组母亲在年龄、HBV DNA定量以及基线水平的ALT、AST水平差异均有统计学意义(P值均<0.05)(表1)。将上述阳性结果进行单因素及多因素分析显示,高龄及高HBV DNA定量均是发生GDM的独立危险因素(P值均<0.05)(表2)。
2.2 慢性HBV感染母亲合并GDM对母婴结局的影响
慢性HBV感染合并GDM组的母亲在妊娠过程中发生胎膜早破的人数比例,较慢性HBV感染对照组中的母亲发生胎膜早破的人数比例明显升高(P<0.05)。而两组在发生先兆流产、先兆早产、羊水浑浊以及剖宫产人数比例方面,差异并无统计学意义(P值均>0.05)(表3)。

表1 2组患者的临床特征比较
慢性HBV感染合并GDM组母亲所分娩的新生儿中,早产儿所占的人数比例以及发生胎儿窘迫的人数比例,较慢性HBV感染对照组母亲所分娩的新生儿中的早产儿及发生胎儿窘迫人数比例升高,且差异均具有统计学意义(P值均<0.05)。而两组母亲所分娩的新生儿在发育异常、性别及新生儿窒息方面,差异均无统计学意义(P值均>0.05)(表4)。
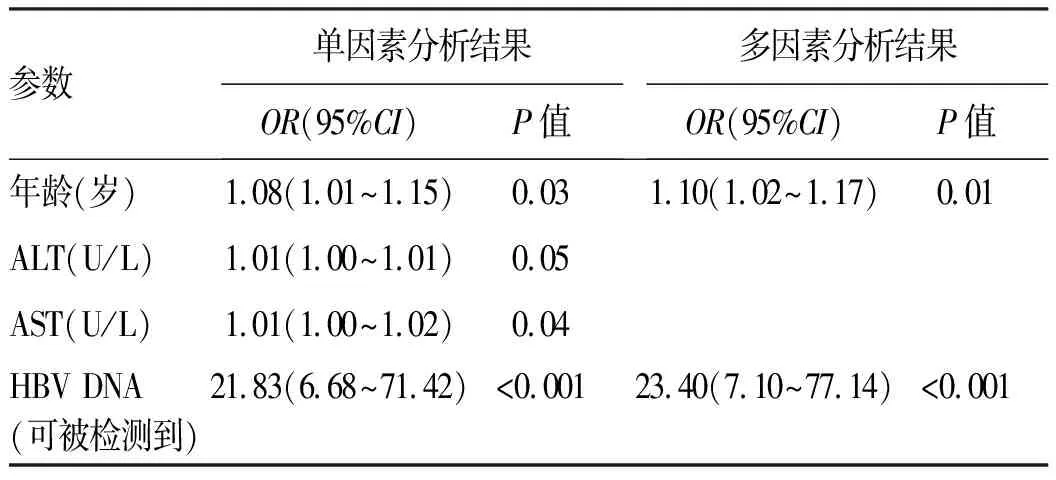
表2 慢性HBV感染孕妇于分娩前出现GDM的

表3 慢性HBV感染母亲合并GDM对母亲分娩时的影响

表4 慢性HBV感染母亲合并GDM对新生儿出生时的影响
3 讨论
GDM是妊娠期首次发现或发生的糖代谢异常,为常见的妊娠并发症,如果血糖控制不佳,对孕产妇和新生儿均会造成不良影响,且产后继发成2型糖尿病的风险较正常产妇高[4]。近年来,随孕妇生活水平提高、生活方式改变、对孕期营养重视程度提高,其发病率有增高趋势[5]。而肝脏在葡萄糖代谢中起着关键作用,HBV为常见的嗜肝病毒。既往一些研究[2,6-8]表明,慢性HBV感染的孕妇GDM发病率高于一般人群。HBV感染可损伤肝细胞,肝功能受损常影响葡萄糖的摄取和利用,继发GDM的风险可能增加;而妊娠期间母体激素水平和免疫状态的改变会影响HBV感染状态,从而可能影响肝功能,同时可能加重糖代谢紊乱,继而影响整个妊娠过程[4,9-10]。妊娠期HBV感染和妊娠共同作用,影响肝功能和血糖水平,使病情更为复杂,不容忽视。
本研究回顾性纳入317例慢性HBV感染孕妇的年龄以及常见的门诊相关化验检查,对比分析慢性HBV感染合并GDM的孕妇与慢性HBV感染孕妇的基本特点。结果发现,母亲的年龄、分娩前的ALT、AST水平以及HBV DNA定量,存在统计学差异。但进一步行单因素及多因素分析后发现,高HBV DNA定量及高龄是这部分人群发生GDM的高风险因素。一般而言,HBV感染者随年龄增长,可能出现反复肝细胞损伤,从而造成肝脏受损逐渐加重。因而出现糖代谢紊乱,发生GDM的概率增加。此外,若肝细胞内HBV DNA复制活跃,尽管无临床症状及明显的ALT及AST异常,也可导致不同程度的肝细胞损伤,损害肝脏功能。而肝功能异常,会致使葡萄糖的摄取及利用异常,最终导致GDM的发生。还有研究[11]发现,肝脏和胰腺有着相似的胚胎起源和组织结构。有研究[12-13]表明,HBV可对胰腺造成直接损伤和免疫损伤,导致胰腺功能减退,胰岛素分泌相对或绝对不足,胰岛素抵抗增强,从而血糖升高,增加GDM的发生概率。
本研究进一步分析了慢性HBV感染合并GDM对母婴结局的影响。研究结果发现,产妇出现胎膜早破的人数比例与对照组相比明显升高,结果具有统计学意义;而在先兆流产、先兆早产、羊水浑浊以及剖宫产人数比例方面,无统计学差异。既往研究[14]报道,慢性HBV感染的孕妇,胎儿侧的胎盘屏障的细胞HBcAg的阳性率可达16.39%~26.63%。因而,对于慢性HBV感染的孕妇,HBV可直接感染胎膜,诱发胎膜早破。在新生儿方面,慢性HBV感染合并GDM的孕妇所分娩的新生儿的早产及胎儿宫内窘迫人数比例明显高于普通慢性HBV感染的孕妇所分娩的新生儿。而两组新生儿在性别差异、胎儿发育异常及新生儿窒息人数比例方面,并无统计学差异。对于HBV感染合并GDM增加早产风险的原因可能与以下几个方面因素有关[4,15-16]:HBV感染合并GDM的孕妇,尤其是体内病毒复制活跃的,体内促炎性细胞因子的表达异常升高,如 IL-2、IL-6、IL-10及TNFα等,可致早产的风险增高。另外,HBV在体内不断的复制可能导致母体补体系统的激活,破坏母胎界面的免疫耐受性,从而出现母体对胎儿的免疫攻击,增加发生早产的风险。HBV还可以干扰妊娠期雌激素在肝脏的代谢,造成雌激素累积,增加子宫肌层对催产素的敏感度,易出现子宫肌肉收缩,导致早产发生率增加。此外,慢性HBV 感染合并GDM的孕妇,肝内胆汁排泄可受到影响,胆汁沉积于胎盘绒毛间隙,可引起胎盘血循环下降,胎儿宫内血氧供给降低,致胎儿宫内窘迫、胎儿生长受限及发育异常[17-18]。而在本研究中,仅发现两组之间胎儿宫内窘迫是具有统计学差异的,而胎儿生长受限及发育异常无意义,考虑与样本入组量相关,应进一步扩大样本量,予以证实。
综上所述,高龄及高HBV DNA病毒定量的慢性HBV感染的母亲较普通慢性HBV感染的母亲更容易发生GDM。这部分人群在分娩时更容易出现胎膜早破、所分娩的新生儿更容易出现胎儿宫内窘迫及早产。因此,对于这部分人群应该给予高度的关注,监测HBV DNA变化,必要时给予干预治疗,从而减少不良的母婴结局。同时本研究尚存在以下几点不足:(1)本研究是一项单中心研究,且纳入的样本量有限;(2)本研究是一项回顾性研究,可能造成回忆偏倚影响结果。因此,在未来仍需进行前瞻性及多中心大样本队列研究,以进一步证实。
利益冲突声明:本研究不存在研究者、伦理委员会成员、受试者监护人以及与公开研究成果有关的利益冲突。
作者贡献声明:陈煜、李璐负责课题设计,资料分析,撰写论文;邹怀宾、徐曼曼、李璐参与收集数据,修改论文;陈煜、邹怀宾负责拟定写作思路,指导撰写文章并最后定稿。
