静脉溶栓治疗急性重度脑梗死的疗效及预后的不良相关危险因素:152例随机对照临床试验
2021-10-14翟跃芬王虎清展淑琴吴海琴
翟跃芬,王虎清,展淑琴,吴海琴
1陕西师范大学医院内科,陕西 西安 710062;2西安交通大学第二附属医院神经内科,陕西 西安710004
重度脑梗死往往会致患者严重残疾甚至死亡。脑梗死早期再通治疗至关重要,可尽快恢复梗死区域脑组织的血液供应,减轻神经功能损伤程度。当前脑梗死再通治疗中以静脉溶栓治疗最为推荐,其有效性已得到证实[1-3],但影响溶栓治疗的因素较多,并非都能取得良好预后。研究发现,溶栓前NIHSS(美国国立卫生研究院卒中量表)评分是影响溶栓预后的独立危险因素,溶栓前NIHSS评分高是预后不良的独立预测因素[4-8]。目前关于静脉溶栓治疗NIHSS评分高的重度脑梗死国内外研究报道均较少,且多系回顾性研究,结论也不一致。此外针对重度脑梗死静脉溶栓危险因素的分析未见报道。本文旨在通过更大样本量、入选及分组标准统一、研究过程可控、证据级别更高的前瞻性随机对照研究,揭示NIHSS评分≥12的急性重度脑梗死患者应用静脉溶栓治疗的疗效及安全性,并分析该类患者溶栓后预后不良的危险因素,以期为临床上该类患者在选择静脉溶栓治疗时提供有效参考信息。
1 资料和方法
1.1 研究对象及分组
2015年1月1日~2020年1月31日在西安交通大学第二附属医院急诊科及神经内科就诊的NIHSS 评分≥12的急性脑梗死患者。本研究通过医院伦理委员会审批,所有研究对象均被告知并签署知情同意书,符合伦理学规范。纳入及排除标准参照《中国急性缺血性脑卒中诊治指南2014》[9]。纳入标准:符合急性脑梗死诊断标准;NIHSS评分≥12;发病4.5 h内;年龄≥18岁。排除标准:近3月有重大头颅外伤史或卒中史;既往有颅内出血;有颅内肿瘤、动静脉畸形或动脉瘤;1周内有在不易压迫止血部位的动脉穿刺,近期有颅内或椎管内手术;收缩压≥180 mmHg或舒张压≥100 mmHg;活动性内出血;口服抗凝药物且INR>1.50或48 h内曾接受肝素治疗,APTT超过正常值;血小板计数低于100×109/L;血糖<2.7 mmol/L;CT提示多脑叶梗死(低密度影>1/3大脑半球);妊娠期妇女;患者或家属拒绝入组。
应用随机信封法将入组患者进行随机分组。一名研究者将标有“0”或“1”数字的纸条装入不透光、密封的信封中,“0”代表对照组,“1”代表治疗组,使用Excel软件生成随机数字表,信封按照随机数字表序号排序,入组患者按照入组先后顺序排序。治疗前由另一名研究者根据患者的入组序号打开相应序号的信封,主管医师按照相应的分组方法进行治疗。剔除标准:入组后自愿退出或中断试验者;因病情变化不适宜继续原治疗者;病例资料收集不完整者;失访者。
1.2 治疗方案
观察组给予静脉应用阿替普酶(rt-PA,上海勃林格殷格翰药业有限公司),剂量0.9 mg/kg(最大剂量90 mg),10%总量于1 min内静脉注射,余下剂量持续静脉滴注60 min;并予以他汀类、依达拉奉脑保护及活血药物。溶栓24 h后查头颅CT,确定无颅内出血者,给予阿司匹林肠溶片抗血小板聚集治疗。对照组入院后即给予阿司匹林肠溶片、他汀、依达拉奉及活血药物治疗。
1.3 观察指标
收集患者的一般资料,包括年龄、性别、是否合并高血压、糖尿病、房颤,记录治疗距发病时间、TOAST分型及前循环或后循环梗死;观察组记录溶栓前收缩压及舒张压;由两名经过培训的神经内科医师评估两组患者治疗前及治疗后24 h、1周和1月后的NIHSS评分,评价患者神经功能改善状况;3月后行mRS(改良Rankin量表)评分评价患者生活自理能力及预后情况(mRS评分≤2分定义为预后良好,3~5分及死亡为预后不良)。并对两组患者在治疗后1周,进行症状性颅内出血的观察,探讨其安全性。
1.4 统计学方法
使用SPSS 23.0统计软件进行统计学分析,符合正态分布的计量资料以均数±标准差表示,两组患者治疗前后NIHSS评分的比较采用重复测量方差分析;治疗3月后mRS评分的比较采用t检验;非正态分布计量资料用中位数(四分位数)表示,组间比较采用非参数秩和检验;计数资料以率(%)表示,组间比较采用χ2检验。对单因素分析中P<0.05的变量纳入多因素Logistic回归分析,P<0.05表示差异有统计学意义。
2 结果
2.1 患者一般资料比较
本研究入组患者188例,剔除36例:入组后拒绝相应治疗方案者18例;入组后退出、中断试验者12例;入组后因病情变化不能继续研究者2例,失访者4例。最终共纳入152例患者,观察组及对照组各76例。其中观察组男42例,女34例,年龄33~85(61.6±12.03)岁;对照组男44例,女32例,年龄41~80(61.3±10.52)岁。两组患者基线特征(性别、年龄、合并高血压、糖尿病、房颤、治疗前NHISS评分、治疗距发病时间、TOAST分型及梗死部位)的差异无统计学意义(P>0.05,表1)。
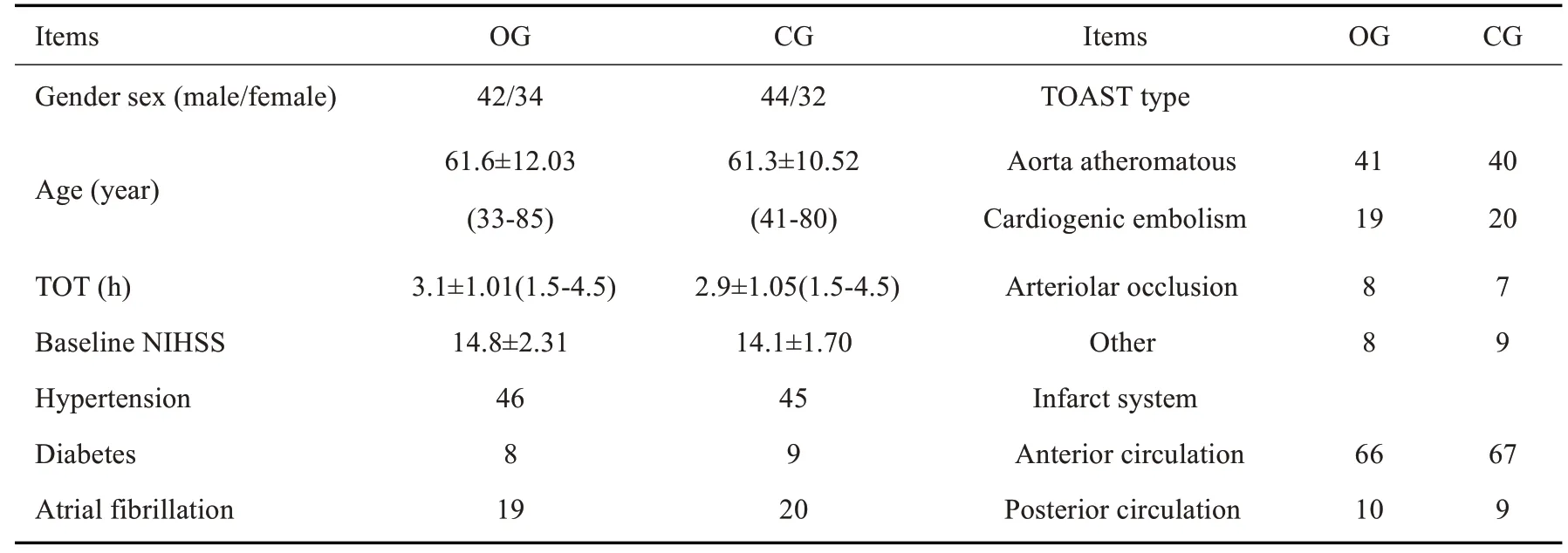
表1 两组患者一般情况Tab.1 Clinical characteristics of the patients in the two groups
2.2 疗效及安全性比较
2.2.1 两组治疗前后NIHSS评分、3月后mRS评分及预后良好率的比较 对两组患者治疗前后NIHSS评分应用重复测量方差分析来评估治疗效果显示:两组患者不同时间点NIHSS 评分均差异显著(F=373.344,P<0.001),两组患者治疗后各时间点NIHSS评分均较治疗前显著降低(P<0.001);时间与分组之间存在交互效应(F=44.672,P<0.001);治疗后观察组NIHSS 评分显著低于对照组(F=24.684,P<0.001)。在治疗前后各个时间点做两样本t检验显示:治疗前两组NIHSS评分无显著差异(t=1.961,P=0.052),治疗后各时间点观察组NIHSS评分均显著低于对照组(治疗后24 ht=-4.597,P<0.001;治疗后1 周t=-5.931,P<0.001;治疗后1 月t=-6.642,P<0.001,表2)。
mRS评分结果显示:观察组mRS评分显著低于对照组(t=4.396,P<0.001);预后良好率显著高于对照组(χ2=13.571,P<0.001,表2)。
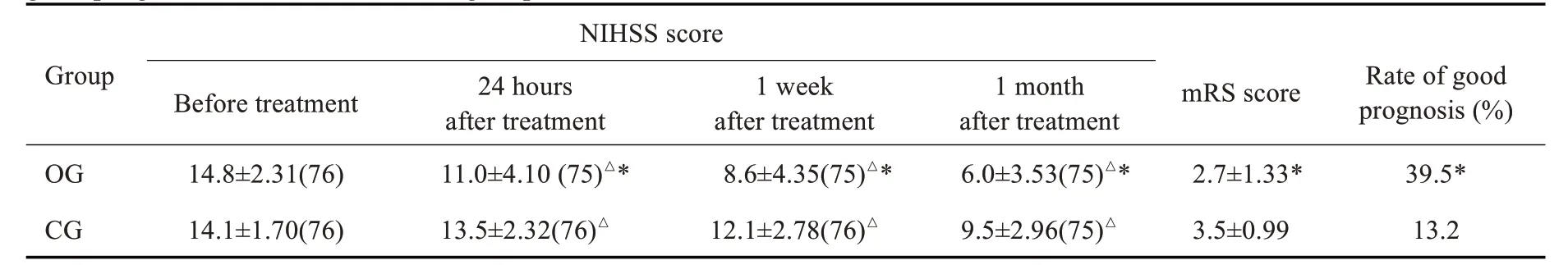
表2 两组治疗前后NIHSS评分、3月后mRS评分及预后良好率的比较Tab.2 Comparison of NIHSS scores before and after treatment(Mean±SD),mRS scores at 3 months(Mean±SD)and the rate of good prognosis(%)between the two groups
2.2.2 安全性分析 观察组溶栓治疗24 h内,因梗死后出血脑疝死亡1例;对照组治疗1月内,因心衰心源性休克死亡1例。观察组治疗后1周内发生症状性脑出血4例(5.26%);对照组发生2例(2.63%),两组比较无明显差异(χ2=0.694,P=0.405)。
2.3 静脉溶栓后预后不良相关危险因素的分析
2.3.1 单因素分析 依据治疗3月后的mRS评分将观察组患者分为预后良好组(30例),预后不良组(46例),单因素分析提示高血压病史、发病至溶栓间隔时间、溶栓前收缩压、溶栓前舒张压、入院时NIHSS 评分在两组间的差异具有统计学意义,为预后的相关影响因素(P<0.05,表3)。

表3 静脉溶栓组预后不良相关危险因素的单因素分析Tab.3 Univariate analysis of factors associated with poor prognosis after intravenous thrombolysis
2.3.2 多因素Logistic回归分析 以预后良好与否为因变量,以单因素分析中P<0.05的变量为自变量,进一步行二分类Logistic回归分析,结果显示发病至溶栓间隔时间、溶栓前收缩压及入院时NIHSS评分是静脉溶栓后预后不良的独立危险因素(表4)。

表4 静脉溶栓后预后不良相关危险因素的多因素Logistic回归分析Tab.4 Multivariate analysis of risk factors for poor prognosis after intravenous thrombolysis
3 讨论
脑梗死严重程度分级依据多样,目前尚无统一标准。多数研究认为NIHSS评分≥12分时,颈内动脉系统大血管闭塞发生的可能性大,病情重,系重度脑梗死[10-12]。本研究基于目前对NIHSS评分分级的研究,将NIHSS评分≥12的脑梗死患者归为重度脑梗死。重度脑梗死常规治疗效果不佳,致残率和死亡率均显著高于一般脑梗死。静脉溶栓是治疗急性脑梗死最为推荐的方法,但目前国内外有关重度脑梗死应用静脉溶栓治疗的研究较少。一项回顾性研究发现,发病时NIHSS>12是静脉溶栓治疗急性脑梗死3 月不良结局的预测因素[13]。国内相关研究只有田文生和童艳飞两篇研究报道。田文生的研究结果提示NIHSS评分>10的中重度脑梗死患者,静脉溶栓治疗疗效优于常规治疗,且症状性颅内出血风险无增加[14]。童艳飞的研究结果显示NIHSS 评分≥15 的重型脑梗死患者,使用静脉溶栓治疗是有效且安全的[15]。综上,目前相关研究较少,且研究结论存在差异,考虑以上均系回顾性研究,没有采用随机对照,且样本量偏小,本文采用研究证据级别更高的前瞻性、随机、对照的研究方法,提高了统计学检验的效力和结果的可靠性。
本研究结果显示,重度脑梗死患者静脉溶栓治疗后NIHSS评分的降低较常规治疗组更为显著,神经功能缺损得到明显改善,3月后静脉溶栓组患者的生活自理能力明显好于对照组,预后良好率显著高于对照组;且两组患者症状性颅内出血的发生率无差异。提示NIHSS评分≥12的重度脑梗死应用静脉溶栓治疗的效果好于常规治疗,能够从静脉溶栓治疗中获益,这同田文生[14]及童艳飞[15]的研究结果一致,但与Amitrano等[13]的研究结论存在差异。Amitrano的回顾性研究纳入多家医院数据,在病例入选和治疗方案的统一性上有差异,混杂因素不平衡,且样本量偏少,因而结论具有一定的局限性。
NIHSS评分≥12的脑梗死患者,临床症状均较严重,且多数系颈内动脉、大脑中动脉、基底动脉等大动脉的闭塞,静脉溶栓的血管再通率往往较低[16,17],但本研究仍显示了积极的效果。其机制可能是与溶栓治疗后小血管再通兼侧支代偿,改善了缺血脑组织灌注有关[18,19]。观察组一NIHSS评分为20的患者,检查显示为肥厚性梗阻性心肌病、心房颤动,左心房存在血栓,考虑急性脑栓塞,溶栓治疗1月后NIHSS评分7分,治疗3月后mRS评分3分,行MRA检查提示右侧颈内动脉闭塞仍然存在,该患者的获益即考虑得益于小血管的再通兼侧支的代偿。
以往有较多关于急性脑梗死静脉溶栓后预后不良相关危险因素的研究报道,但目前无重度脑梗死静脉溶栓危险因素的报道。本研究在NIHSS评分≥12的静脉溶栓患者中进行了危险因素的分析,结果显示发病至溶栓间隔时间、溶栓前收缩压及入院时NIHSS评分是静脉溶栓后预后不良的独立危险因素。研究发现脑梗死后再灌注时间每延迟30 min,获得良好预后的概率降低10.6%[20],故发病至溶栓间隔时间越长,预后不良的可能性越大。患者闭塞脑动脉壁已变性、坏死,且长期高血压动脉壁本身存在不同程度损伤,血压过高容易引起脑灌注过多,从而加重脑水肿或者出现继发性颅内出血,导致预后不良[21,22]。而NIHSS评分高的急性脑梗死患者可挽救的缺血半暗带少,且常系大血管闭塞,溶栓治疗后易出现血管无法再通、再灌注损伤及症状性颅内出血等并发症,易发生不良预后[23]。
综上,NIHSS评分≥12的急性重度脑梗死患者在严格把握适应症及禁忌症下采用静脉溶栓治疗是有效且安全的。发病至溶栓间隔时间、溶栓前收缩压及入院时NIHSS评分是重度脑梗死静脉溶栓后预后不良的独立危险因素,提示针对重度脑梗死尽早实施溶栓及溶栓前控制血压能够获得更加良好的预后。
