门冬胰岛素联合地特胰岛素治疗妊娠糖尿病的疗效
2021-10-09陈亚东张建平
王 静,陈亚东,张建平
(1.射阳县人民医院内分泌科,江苏 射阳 224300;2.西安工会医院药剂科,陕西 西安 710100)
妊娠糖尿病(gestational diabetes mellitus,GDM)是指在妊娠期间发生的不同程度的糖代谢异常,不包括孕前已诊断或已患糖尿病的情况[1]。GDM 可对母婴造成严重危害,临床应提高重视度。饮食控制、规律运动配合药物等综合治疗方案是GDM 的常用治疗手段,可达到控制血糖水平,改善妊娠结局的目的[2]。胰岛素为GDM 常用的血糖控制药物,其中门冬胰岛素是一线血糖控制药物。研究发现[3],门冬胰岛素为一种短效胰岛类似物,单独使用对餐后2h 空腹血糖(2hPG)有效,但对空腹血糖(FPG)控制效果较不理想。故临床考虑将门冬胰岛素与其他中长效胰岛素联合使用,以提升血糖控制效果。基于此,本研究探讨门冬胰岛素联合地特胰岛素治疗GDM 的疗效,现报道如下。
1 资料与方法
1.1 一般资料 选取2018 年10 月-2020 年10 月射阳县人民医院收治的GDM 孕妇80 例作为研究对象,根据随机数字表法为对照组和联合组,各40 例。联合组年龄23~37 岁,平均年龄(26.74±2.83)岁;孕周15~29 周,平均孕周(20.38±2.35)周;体质指数(BMI)21~29 kg/m2,平均BMI(25.69±2.41)kg/m2;初产妇19 例,经产妇21 例。对照组年龄22~38 岁,平均年龄(26.73±2.91)岁;孕周14~30 周,平均孕周(22.30±2.41)周;BMI 23~30 kg/m2,平均BMI(24.75±2.11)kg/m2;初产妇22 例,经产妇18 例。两组孕妇年龄、孕周、BMI、产妇类型比较,差异无统计学意义(P>0.05),具有可比性。所有研究对象知情同意并签署知情同意书。
1.2 纳入及排除标准
1.2.1 纳入标准 ①经空腹血糖测定及实验室检查,符合《妇产科学》(第8 版)关于GDM 的诊断标准[4];②均为单胎妊娠;③在本院建立孕产妇健康档案。
1.2.2 排除标准 ①合并存在其他代谢性疾病者;②合并妊娠前患有糖尿病者;③入院前1 个月曾接受过降血糖治疗者;④合并内分泌障碍或其他严重子宫疾病者。
1.3 方法 入院后,两组孕妇均接受基础病治疗,并改变饮食方式及规律运动,以控制血糖水平。在此基础上,对照组给予门冬胰岛素(丹麦诺和诺德公司,国药准字S2015001,规格:3 ml∶300 U)治疗,三餐前皮下注射,按体重计0.5~1.0 U/(kg·d),用药期间每日使用血糖仪(罗氏卓越型)监测血糖,5~6 d遵医嘱调整用药剂量,每次剂量增加2~4 U,至血糖水平恢复正常,维持用药至分娩。联合组在对照组治疗基础上联合地特胰岛素(丹麦诺和诺德公司,国药准字J20140107,规格:3 ml∶300 U)治疗,10 U/d或0.1~0.2 U/kg,晚8 点皮下注射,用药期间血糖剂量调整及疗程同对照组。
1.4 观察指标 比较两组血糖水平[FPG、2hPG、糖化血红蛋白(HbA1c)]、血糖恢复正常时间(FPG、2hPG及双指标恢复正常时间)、胰岛素抵抗情况[胰岛素分泌指数(HOMA-β)、空腹胰岛素(FINS)、胰岛素抵抗指数(HOMA-IR)]、脂肪因子[内脏瘦素(LEP)、脂肪素(ADP)及视黄醇结合蛋白4(RBP4)]及分娩结局。
1.5 统计学方法 采用SPSS 22.0 统计学软件进行数据分析。计量资料以()表示,采用t检验;计数资料以[n(%)]表示,采用χ2检验。以P<0.05 表示差异有统计学意义。
2 结果
2.1 两组血糖水平比较 两组用药14 d 后FPG、HbA1c 水平较用药前降低,且联合组低于对照组(P<0.05);而两组治疗前后2hPG 水平比较,差异无统计学意义(P>0.05),见表1。
表1 两组血糖水平比较()
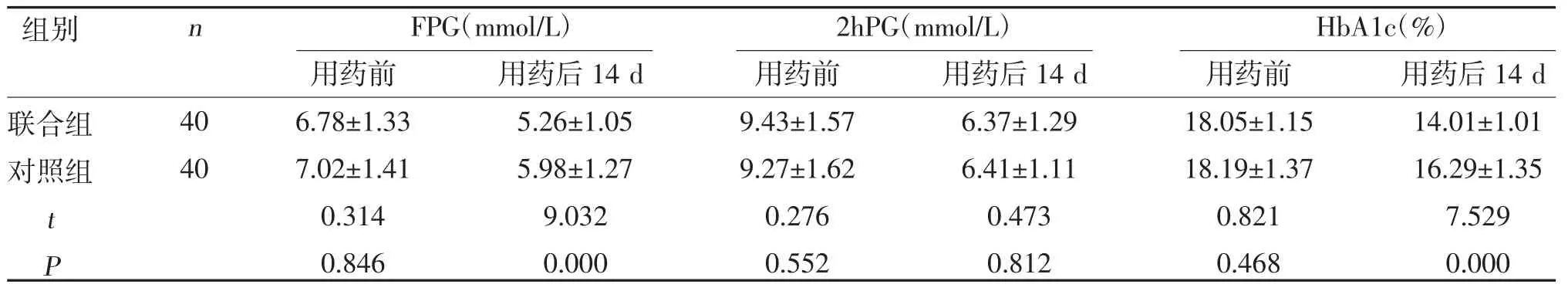
表1 两组血糖水平比较()
2.2 两组血糖恢复正常时间比较 联合组FPG、2hPG及双指标恢复正常时间短于对照组(P<0.05),见表2。
表2 两组血糖恢复正常时间比较(,d)
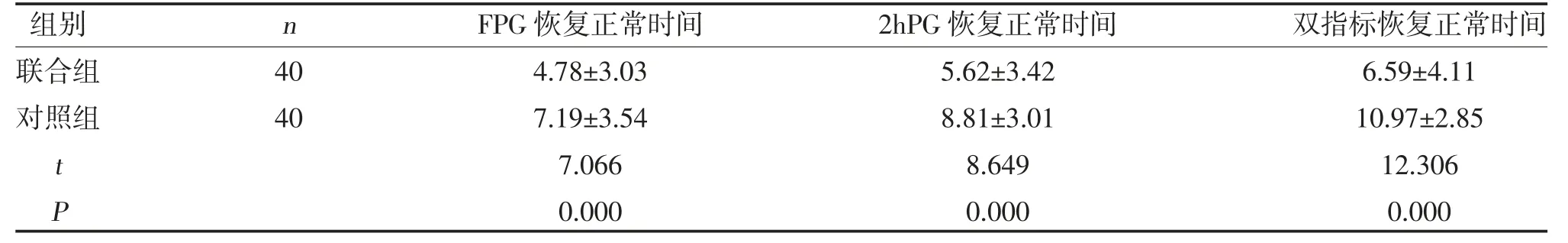
表2 两组血糖恢复正常时间比较(,d)
2.3 两组胰岛素抵抗情况比较 两组用药后14 d HOMA-β 水平较用药前上升,HOMA-IR 水平较治疗前下降,且联合组HOMA-β 水平高于对照组,HOMA-IR 低于对照组(P<0.05);两组用药前后FINS水平比较,差异无统计学意义(P>0.05),见表3。
表3 两组胰岛素抵抗情况比较()
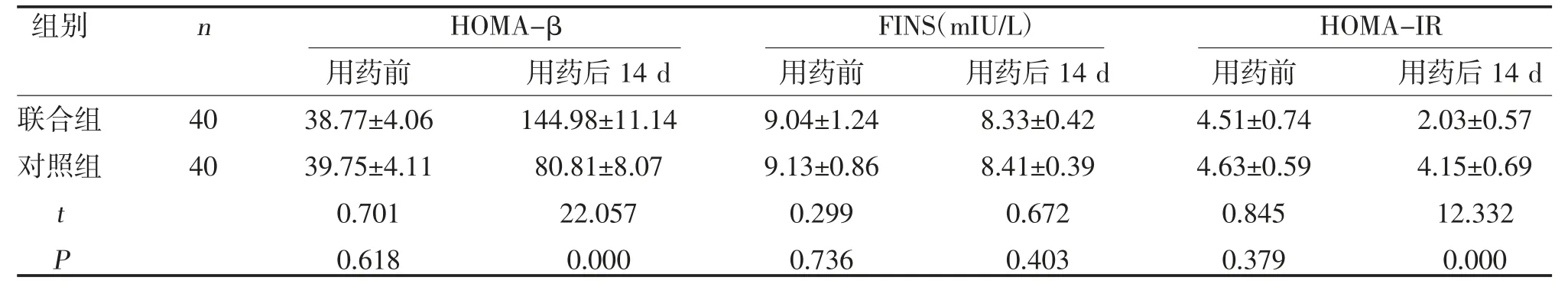
表3 两组胰岛素抵抗情况比较()
2.4 两组脂肪因子比较 两组用药后14 d LEP、ADP、RBP4 水平较用药前下降,且联合组低于对照组(P<0.05),见表4。
表4 两组脂肪因子比较()
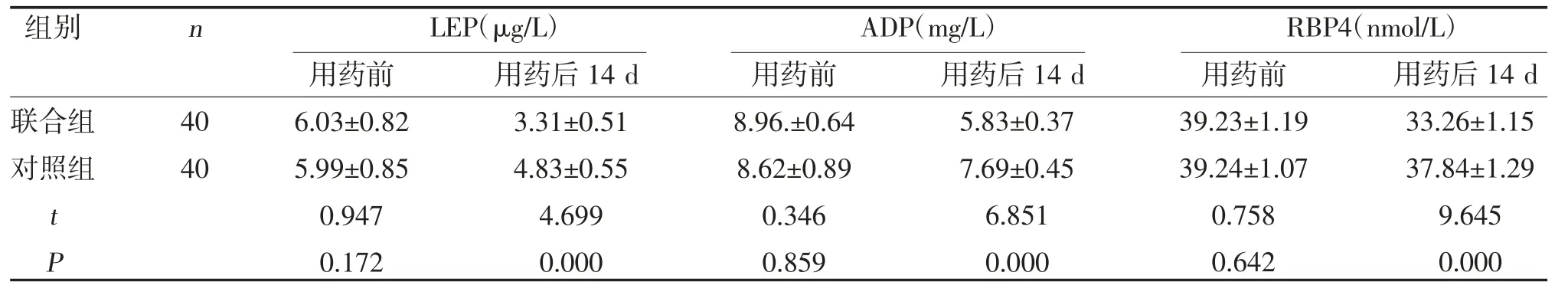
表4 两组脂肪因子比较()
2.5 两组不良分娩结局比较 联合组不良分娩结局总发生率与对照组比较,差异无统计学意义(P>0.05),见表5。
3 讨论
GDM 的发病率较高,尤其是有高危因素(GDM个人史、肥胖、尿糖阳性或有糖尿病家族史)的孕妇发病率更高[5]。GDM 血糖控制不佳及母体血糖水平过高均可引起胎停、胎儿脏器发育异常、巨大儿或低体重儿等不良分娩结局[6]。因此,临床应及时采取有效方式控制孕妇血糖水平。
门冬胰岛素是GDM 首选用药,具有较理想的血糖控制效果,且用药后起效快,但门冬胰岛素对FPG的降糖效果较不明显,且长期使用,易引起胰岛素抵抗,且其抵抗程度随用药时间的延长而加重[7]。同时,门冬胰岛素对脂肪因子无明显作用,甚至可能引起体重增加,远期疗效受限,故临床考虑将门冬胰岛素与其他胰岛素联用,以提升降血糖效果,优化治疗效果[8,9]。地特胰岛素为基础胰岛素类似物,具有脂溶性特征,其作用持续时间可达24 h,且地特胰岛素不会引起体重增加[10]。研究表明[11],地特胰岛素与门冬胰岛素联合使用,可减少用药剂量,有效控制血糖水平。本研究结果显示,两组用药后14 d FPG、HOMA-IR、LEP、ADP、RBP4、HbA1c 水平均较用药前下降,HOMA-β 水平较用药前上升,且联合组各指标优于对照组(P<0.05);联合组FPG、2hPG 及双指标恢复正常时间短于对照组(P<0.05),提示与门冬胰岛素单独使用相比,胰岛素联合用药方案对GDM 孕妇的血糖控制效果更为理想,还可提高胰岛素治疗效率,与厉杨杨等[12]研究结论类似,分析原因主要为门冬胰岛素与地特胰岛素联合使用时可发挥协同作用,结合胰岛素分子及细胞的胰岛素受体,提升胰岛素利用率[13],还可弥补门冬胰岛素作用时间短的不足,共同促进血糖水平达标[14,15]。但两组用药前后2hPG 水平比较,差异无统计学意义(P>0.05),考虑与门冬胰岛素的药物机制有关,但临床对其尚未完全明确,有待进一步研究确定。联合组不良分娩结局总发生率低于对照组,但差异无统计学意义(P>0.05),提示联合用药方案具有较高的安全性。本研究尚未明确脂肪因子对血糖的调控机制,且研究样本量较少、研究时段较短,故还有待临床进一步研究。
综上所述,门冬胰岛素联合地特胰岛素治疗GDM 效果确切,可改善患者血糖水平,降低胰岛素抵抗作用,优化分娩结局。
