合并大左室心脏瓣膜患者置换术机械通气时间延长影响因素调查
2021-09-26田燕华张雨微马斯羽
田燕华,张雨微,马斯羽
(上海交通大学医学院附属仁济医院东院 上海市200127)
机械通气时间延长(PMV)与永久性卒中、纵隔炎、肾衰竭及二次手术并列为心脏术后五大并发症[1]。通过查阅国内外文献,PMV定义为自术后进入ICU行机械通气起至停机拔管时间段超过24 h,其显著增加术后死亡风险[2]。合并大左室心脏瓣膜患者易出现不同程度纤维化与功能障碍,存在病情危重、高并发症发生率、高病死率的特征[3]。术后PMV发生或由于肺不张、呼吸衰竭致使再次机械通气的发生率偏高,虽然置换术逐年增加,术后并发症发生率与病死率降低,但临床护理工作中,明确PMV影响因素,评估高危患者,实施针对性个性化护理方案,对于促进早期拔管、减少PMV不良影响的意义重大[4]。本次研究收集2018年6月1日~2020年6月30日179例置换术患者的围术期临床资料,探讨了PMV的影响因素。现报告如下。
1 对象与方法
1.1 调查对象 应用回顾性病历调查研究法,选择2018年6月1日~2020年6月30日我院心脏外科住院且接受置换术的合并大左室心脏瓣膜成年患者179例为调查对象。按照是否发生PMV,将其分为PMV组43例和非PMV组136例。纳入标准:①术后呼吸机治疗时长>24 h;②年龄18~75岁;③首次确诊为合并大左室心脏瓣膜;④顺利接受置换术且术后返回心脏外科ICU需行机械通气辅助治疗。排除标准:①术后24 h内死亡;②同时行大血管手术、其他心脏手术或胸腹手术;③因卒中或神经系统功能障碍等非呼吸系统病症导致呼吸机PMV;④重要临床资料缺失。本次调查研究征得本院医学伦理委员会批准,资料回顾调取与分析征得患者与家属同意。
1.2 治疗方法 术前对患者进行稳定心肌电活动、吸氧、利尿、抗感染、扩张血管、磷酸肌酸营养心肌、维持水电解质平衡、维持心肺功能等基础治疗。尤其对肺功能异常者,积极预先实施肺部理疗(吸氧、雾化、营养支持等)。再依据患病部分采取对应心脏瓣膜置换术方案。患者全麻,在不同等级低温体外循环下开展心瓣膜置换术,灌注冷血晶体心肌停跳液以实现心肌保护。于胸部正中切口,常规建立体外循环。针对无主动脉瓣关闭不全者,在自主动脉根部行持续灌注;针对伴主动脉瓣关闭不全者,可灌注左冠状动脉、右冠状动脉开口部位。术后实时密切监测患者动脉血压、中心静脉压、血氧饱和度等各项生命体征指标,提供呼吸机辅助呼吸、电解质稳定治疗,积极补充血容量,并予以抗感染防护治疗。患者术后第1天起使用华法林,依据止凝血功能调节华法林剂量。若术后发生严重急性肾功能不全者,应尽早行透析治疗,术后1周心脏彩超复查,无任何异常则可出院。同时嘱患者出院后注意休息,及时进行强心、利尿等药物治疗。对合并快心室率患者给予β受体阻滞剂口服治疗。随访时间持续6个月。
1.3 调查方法 采取自制符合我院临床病例特点的危险因素数据收集调查量表,内容包括:年龄、性别、受教育程度等基本资料;诊断,既往心脏手术史,合并症(糖尿病、高血压等),纽约心脏病协会(NYHA)分级,术前血肌酐(SCr)值、左心室射血分数(LVEF)等术前资料;手术方案,是否急诊,手术是否采用体外循环,手术时长等术中资料;术后多巴胺剂量,合并室性心律失常情况等术后早期资料[5]。由经过专业培训的2名研究员详细收集医疗病历、护理记录、检查检验单等资料数据。
1.4 评价标准 ①合并大左室心脏瓣膜(重症心脏瓣膜病)。大左室标准[3]:左心室舒张期末内径(LVEDD)>70 mm,左心室收缩期末内径(LVESD) >55 mm,左心室短轴缩短分数(LVFS)<25%。②NYHA分级:参考心脏疾病患者心功能分级评定标准。Ⅰ级:日常活动未引发症状;Ⅱ级:体力活动轻微受限,从事日常体力活动存在疲乏、气喘或心绞痛等症状风险;Ⅲ级:体力活动显著受限,轻微体力活动便存在诱发过度疲劳、气喘或心绞痛等症状风险;Ⅳ级:表现为休息状况下即存在显著心衰症状。③合并室性心律失常判定标准[6]:室性早搏及心动过速消失,减少不足50%或无变化。
1.5 统计学方法 采用SPSS 13.0统计软件处理分析数据。单因素分析中计数资料采用χc2检验或χ2检验,以P<0.05为差异有统计学意义,将单因素分析中差异有统计学意义的因素再次采取多因素逐步Logistic回归分析影响PMV的相关因素。
2 结果
2.1 合并大左室心脏瓣膜患者置换术PMV单因素分析 见表1。
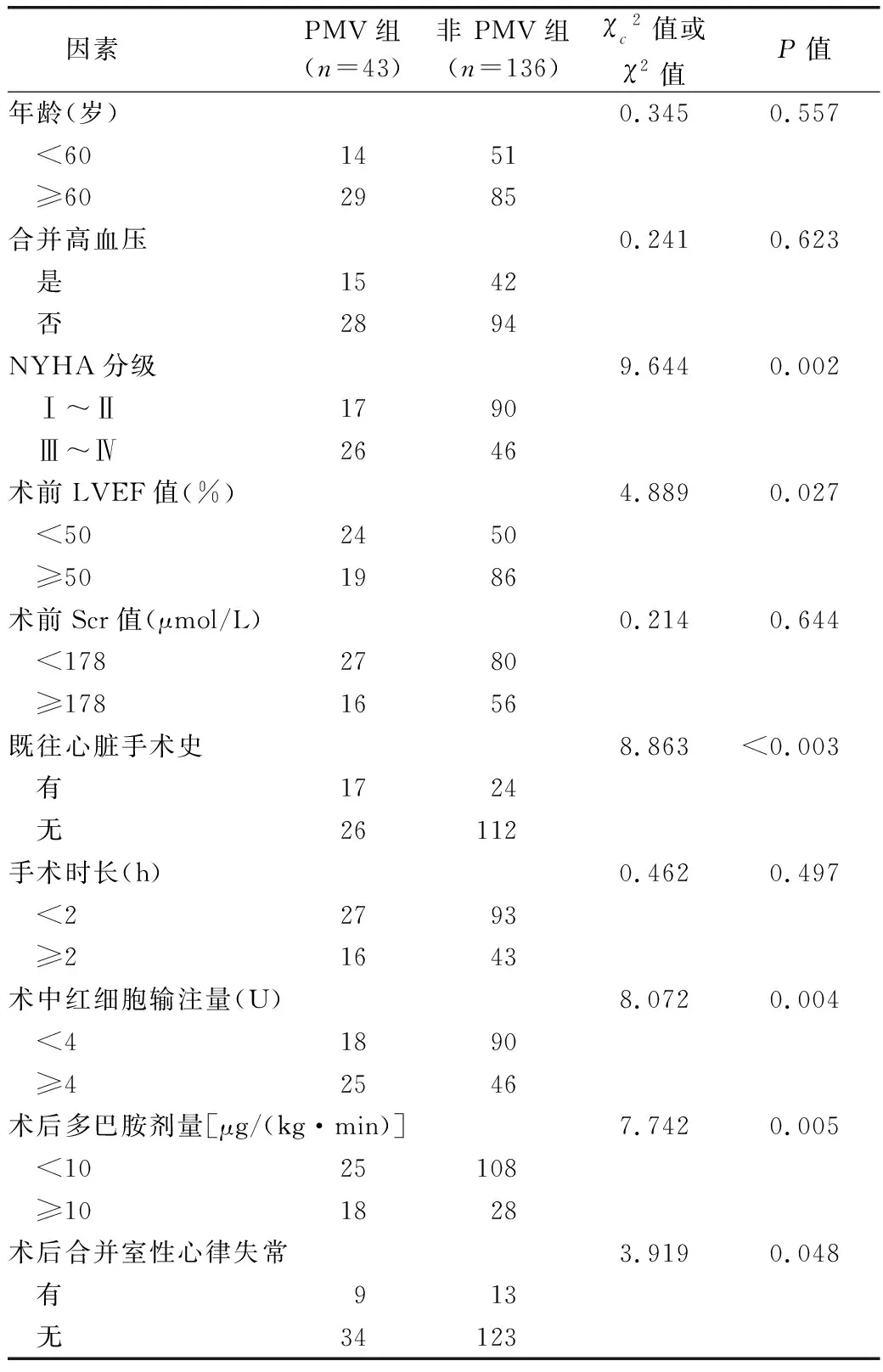
表1 合并大左室心脏瓣膜患者置换术PMV单因素分析
2.2 合并大左室心脏瓣膜患者置换术PMV影响因素的Logistic回归分析 见表2。
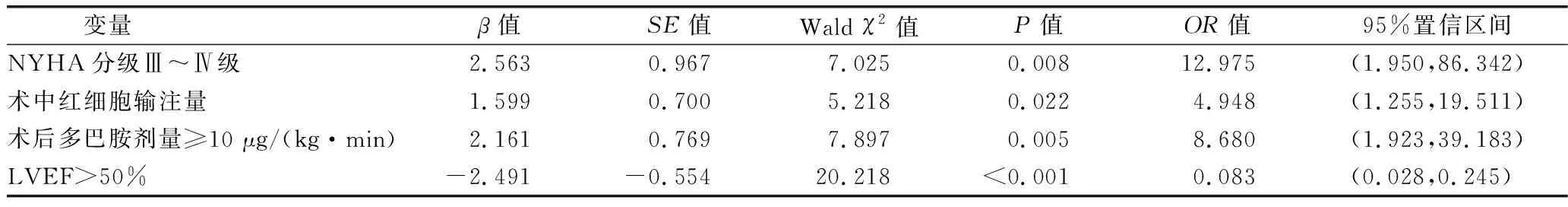
表2 合并大左室心脏瓣膜患者置换术PMV影响因素的Logistic回归分析
3 讨论
3.1 合并大左室心脏瓣膜患者置换术PMV现状 相关文献指出,合并大左室心脏瓣膜患者多表现左室舒张末期压力、收缩末期容积指数异常升高,心排血量、LVEF等指标降低,心肌肌重与心室容量增加,心室形状改变,导致系列复杂分子与细胞机制重构心肌,所以此类患者置换术后PMV、心律失常等并发症发生率较高[7-8]。由于合并大左室心脏瓣膜患者置换术前心功能与机体条件较差,术后PMV造成病死率增加。目前国内报道单纯置换术后PMV文献较少,本次研究依据PMV符合临床实践定义(>24 h),纳入的179例患者中,术后PMV发生43例,发生率为24.02%,略高于国外置换术后PMV发生率,与国内其他置换术数据基本相符[9]。有文献验证,尽早拔管可加速康复、提升临床安全有效性[10]。
3.2 置换术后PMV影响因素分析 进行Logistic回归分析,结果显示,NYHA分级Ⅲ~Ⅳ级(OR=12.975)、术中红细胞输注量(OR=4.948)、术后多巴胺剂量≥10 μg/(kg·min)(OR=8.680)是置换术后PMV的独立危险因素,LVEF>50%(OR=0.083)是避免置换术后PMV保护因素。①本次调查发现,NYHA分级Ⅲ~Ⅳ级患者PMV风险是NYHA分级aⅠ~Ⅱ级患者的4.681 倍(P=0.001),可能是因为Ⅲ~Ⅳ级患者处于常规活动量或休息时,疲乏、心绞痛、心悸、呼吸困难症状显著,且与病程和术前整体状态有关,致使术后PMV发生。提示临床术前护理应积极评估患者心功能分级,尤其关注NYHA分级Ⅲ~Ⅳ级患者。②本次调查发现,术中红细胞输注量是影响PMV的重要危险因素,分析原因可能是术中红细胞输注反映术中失血状况,通常术中失血量偏多、血细胞比容较低患者术后血流动力学更不稳定,常需相对长时间机械通气稳定病情[11]。另外,输血过程微循环栓子与促炎症介质出现,会加大肺血管阻力、肺动脉压,严重则会发生输血相关性肺损伤,延长机械通气时长与发生预后不良[12]。提示临床工作需严格掌握输血指征,积极制定血液保护护理对策,降低输血影响。③有调查显示,合并大左室心脏瓣膜患者常需血管活性药物支持,但术后使用多巴胺≥10 μg/(kg·min)表明血流动力学状态不稳,还会增加心排出量,此时脱机较危险,由于机械通气同时可支持呼吸系统、循环系统[13]。提示ICU护士接诊期应迅速评估病情与药物应用情况对机械通气时间影响,制定个体化镇静、监护与呼吸道管理计划。④LVEF>50%是降低PMV风险保护因素,LVEF降低会增加二尖瓣置换术后早期并发症发生率与病死率[14]。这是因为LVEF降低患者术前肺淤血和水肿概率高,长期慢性肺淤血使含铁血红素沉积,减低肺顺应性,上述因素均造成术后肺功能不全、呼吸机时间延长,而相较LVEF>50%者,肺功能相对良好。
3.3 PMV高危患者护理 护理人员针对上述影响因素,积极评估术前NYHA等级、既往心脏手术史、术中红细胞大量输注、多巴胺使用量及LVEF调控等相应护理策略。①辅助医生制定并实施合理镇静镇痛方案,使用舒芬太尼、右旋美托咪定等药物,短期深镇静策略利于术后早期心脏功能恢复、安全有效;定期采用Richmond镇静躁动、心脏功能等级评估,行每日唤醒计划,待术后病情稳定尽早拔管,降低气管切开率与PMV发生率。②联合使用肠内营养结合肠外营养,确保营养摄入,若术后前几日无法脱机,可采用经鼻胃管或鼻空肠管,输入肠内营养混悬液,剂量由10~20 ml/h逐步增加,实施公式定量计算全天总能量需求,确保肠内营养供能4200 kJ左右,其余热量辅以深静脉途径补充;定期抬高床头15°~30°,防止误吸或反流。③使用棉绳或胶布妥善固定气管插管,确保呼吸管路畅通,合理加温加湿、配合膨肺吸痰,形成吸痰-膨肺-湿化气道-吸痰步骤循环过程。
