CPAP在极低出生体重早产儿转运中的应用效果
2021-09-24黄丹,黄英
黄 丹,黄 英
(厦门市儿童医院新生儿科,厦门市新生儿疾病重点实验室,厦门市医学优势亚专科,福建 厦门 361006)
极低出生体重早产儿发生率有逐年增加的趋势[1],因各医院技术、设备力量差异较大,部分极低出生体重早产儿出生后需转运至上级医院新生儿重症监护病房(neonatal intensive care unit,NICU)进行救治。多数极低出生体重早产儿生后会发生呼吸困难,需要呼吸支持[2],多项研究[3-4]表明使用持续呼吸道正压通气(continuous positive airway pressure,CPAP)可提高新生儿存活率,降低插管率,有效的通气可增加转运途中安全性,降低死亡率。本研究回顾性分析103例极低出生体重早产儿临床资料,评估CPAP模式在极低出生体重早产儿转运中的应用效果。
1 资料与方法
1.1 一般资料
2018年7月至2020年7月由厦门市儿童医院NICU转运团队转运并住院救治、日龄<4 h、转运途中予氧疗的极低出生体重早产儿(出生体重1000~1499 g)103例。排除标准:1)先天性致死性畸形、先天性气道、胸壁发育异常、严重先天性心脏病等外科疾病;2)产房或手术室复苏后需气管插管机械通气;3)住院期间自动出院、临床资料不完整。本院院前NICU转运团队2019年8月开始将CPAP应用于早产儿转运,以此为时间节点将研究对象分为使用CPAP转运前组(CPAP前组,n=50)和使用CPAP转运后组(CPAP后组,n=53)。2组患儿及孕母一般资料比较差异均无统计学意义(P>0.05),见表1。

表1 2组患儿及孕母一般资料对比
1.2 转运方法
2组转运前均采用STABLE模式(S代表维持患儿血糖稳定,T代表维持患儿体温稳定,A代表保持呼吸道通畅,B代表维持循环、血压稳定,L代表基本实验室检查,E代表转运前与患儿法定监护人进行病情沟通,签署转运同意书)[1]对患儿进行处理,转运途中均暖箱保暖维持体温,持续心率、脉搏血氧饱和度监测,密切关注肤色、监测血压,保持呼吸道通畅,观察并记录转运途中的病情变化及处理。CPAP转运前组在鼻导管吸氧下转入本院NICU。CPAP转运后组在CPAP通气下转入本院NICU。
1.3 观察指标及诊断方法
观察2组患儿入院72 h内气管插管率、氧疗时间、肺泡表面活性物质(pulmonary surfactant,PS)使用情况以及新生儿支气管肺发育不良(bronchopulmonary dysplasia,BPD)、需要手术治疗早产儿视网膜病(retinopathy of prematurity,ROP)、Ⅱ期以上新生儿坏死性小肠结肠炎(necrotizing enterocolitis,NEC)和早产儿脑损伤等并发症发生率。BPD诊断标准为出生后持续用氧≥28 d[1]。ROP根据本院眼科眼底检查结果诊断。NEC诊断及分期标准使用Bell分级法。早产儿脑损伤包括Ⅲ级以上脑室周围-脑室内出血(periventricular-intraventricular hemorrhage,PIVH)、颅内其他部位出血、脑室周围白质软化(periventrieular leukomalacia,PVL)、脑梗死、基底节丘脑损害、旁矢状区皮质损伤等[5],依靠颅脑超声及头颅MRI结果诊断。
1.4 统计学方法
2 结果
2.1 2组患儿治疗效果比较
CPAP后组入院72 h内气管插管率和多次(2~3次)使用PS治疗概率低于CPAP前组(均P<0.05);2组无创辅助通气时间、氧疗时间及使用PS比较差异无统计学意义(P>0.05),见表2。
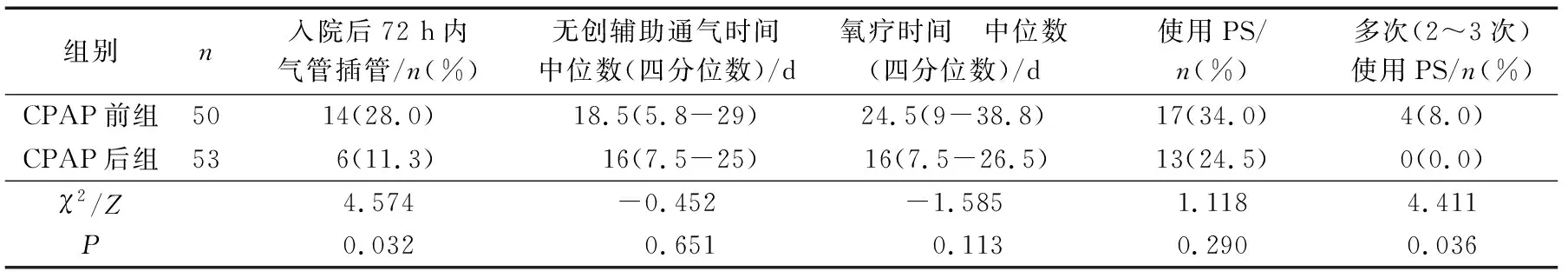
表2 2组早产儿治疗效果比较
2.2 2组患儿并发症发生率比较
2组入院后均未发生气漏,2组BPD、需要手术治疗ROP、Ⅱ期以上NEC及早产儿脑损伤发生率比较差异无统计学意义(P>0.05),见表3。

表3 2组早产儿氧疗并发症发生率对比 n(%)
3 讨论
新生儿转运是危重新生儿救治的重要内容之一,及时、安全、有效的转运可降低死亡率及致残率[6]。本院NICU与本市及周边地区产儿科建立危重新生儿转运网络(本地区内转运时间10 min~1 h,转运往返距离5~60 km),极低体重早产儿转运比例因早产儿救治技术提高逐年增加,为保证转运途中安全将CPAP联合STABLE模式应用于早产儿转运。本研究回顾性分析利用CPAP转运极低出生体重早产儿的临床效果。
由于PS合成不足,极低体重早产儿生后常发生呼吸窘迫综合征,重度者甚至需要气管插管机械通气,使用PS替代治疗。CPAP可以为有自主呼吸患儿持续提供一定压力减少呼吸作功,保持肺泡扩张,增加功能残气量,减少PS消耗,改善通气/血流比值[7],因此常作为早产儿呼吸管理模式中初始治疗,同时建议将分娩室中尽早应用CPAP作为早产儿肺保护策略重要步骤[8]。DUNN等[9]进行一项针对26~29+6周早产儿不同呼吸管理模式(预防性使用PS后进行机械通气、预防性使用PS后快速拔管撤机改为CPAP通气、初始CPAP通气并选择性使用PS)多中心随机对照试验,结果提示初始CPAP治疗组48%早产儿无需气管插管及机械通气治疗,54%早产儿无需PS治疗,说明早期使用CPAP可减少早产儿气管插管率及PS使用率。本研究结果显示CPAP后组患儿入院72 h内气管插管机械通气者较CPAP前组减少(11.3%比28.0%,P<0.05),与既往研究[9]结果一致。PS替代治疗方面,本研究2组患儿PS使用率无明显统计学差异,可能与样本量不高或临床医师治疗决策主观性相关。但CPAP后组患儿多次使用PS概率更低,考虑可能与CPAP有助于减少PS消耗有关,进一步证明分娩室中早产儿尽早使用CPAP通气的重要性。
长时间吸氧可能导致眼、肺、脑等多组织系统氧损伤,为避免氧疗并发症发生,除了严格把控氧疗指征及吸氧浓度外,也要尽量缩短氧疗时间。ABELENDA等[10]对≤32周极低出生体重儿使用CPAP转运入院后不同呼吸支持模式使用时间进行比较,发现尽早使用CPAP不仅缩短机械通气时间,减少吸氧浓度>30%时间,还减少住院花费。本研究对2组患儿氧疗时间、氧疗相关并发症进行对比分析,发现CPAP转运极低出生体重早产儿可减少氧疗时间及BPD发生率,但无统计学差异,对减少其他氧疗并发症发生率无明显优势,考虑可能与住院过程中各种疾病发生、遗传差异、治疗方案个体差异等多种因素相关。有研究[11]发现无创辅助通气使用可增加气胸发生率,本研究中CPAP模式组患儿在转运过程中气胸发生率为0,提示转运过程中使用CPAP有较高安全性。
综上所述,利用CPAP转运刚分娩极低出生体重儿不仅具有无创、简单、方便、安全等优势,还可以降低气管插管率及PS使用剂量,对极低出生体重儿NICU进一步救治具有重要意义。
