鼻内镜下中鼻道联合改良黏骨膜翻瓣精准下鼻道开窗治疗上颌窦囊肿的临床研究
2021-09-02任刚徐珏马兵良
任刚,徐珏,马兵良
[湖州市第一人民医院(湖州师范学院附属第一医院) 耳鼻咽喉科,浙江湖州313000]
鼻窦黏膜囊肿可发生于鼻窦的任何一个部位,多发生于上颌窦,一般无需特殊处理,而囊肿较大、伴有临床症状或合并慢性鼻窦炎和鼻息肉时,需行手术治疗。手术治疗原则是在保证疗效的前提下,尽可能减小创伤、保留生理功能及降低并发症发生率。因经唇龈沟入路的Caldwell-Luc 术对患者的创伤性较大,已较少使用[1]。随着鼻内镜技术的发展和成熟,鼻内镜手术已成为治疗上颌窦黏膜囊肿的首选方案。由于上颌窦的解剖特点和病灶部位的特殊性,衍生出了多种不同径路的鼻内镜下上颌窦开窗术[2-5],其中鼻内镜下中鼻道联合下鼻道开窗术在临床上得到了广泛应用[6-7]。由于常规下鼻道开窗术改变了上颌窦内侧壁的正常结构,术后可能会在自然口下方形成永久性的下鼻道造口,且常被瘢痕组织所修复,易影响上颌窦的功能[8]。本研究在中鼻道上颌窦自然口开窗的基础上,改良了下鼻道的黏骨膜瓣,对下鼻道外侧骨壁进行精准开窗,以期尽可能减小术中创伤和保留上颌窦黏膜功能。现报道如下:
1 资料与方法
1.1 一般资料
选择2016年1月-2019年12月于本院耳鼻咽喉科住院治疗的上颌窦黏膜囊肿患者57 例。根据手术方式不同将患者分为对照组(n=26) 和研究组(n=31),对照组采用鼻内镜下中鼻道联合常规下鼻道开窗入路手术,研究组采用鼻内镜下中鼻道联合改良黏骨膜翻瓣精准下鼻道开窗入路手术。对照组中,男14 例,女12 例;年龄30~68 岁,平均(45.46±10.90)岁;病程3~24个月,平均(10.00±5.60)个月;合并慢性鼻窦炎21例、鼻息肉9例、鼻中隔偏曲17例;随访12~26个月,平均(19.19±4.46)个月。研究组中,男18例,女13例;年龄26~68岁,平均(47.35±11.71)岁;病程3~25个月,平均(12.26±7.01)个月;合并慢性鼻窦炎24例、鼻息肉9例、鼻中隔偏曲17 例;随访12~28 个月,平均(18.42±4.47)个月。两组患者性别、年龄、病程、合并鼻部疾病及随访时间等一般资料比较,差异无统计学意义(P>0.05),具有可比性。见表1。

表1 两组患者一般资料比较Table 1 Comparison of general data between the two groups
纳入标准:①符合上颌窦黏膜囊肿的诊断标准,并具有手术指征;②年龄18~70 岁;③首次行鼻内镜手术;④术后至少完成随访12 个月;⑤患者知情同意并签署知情同意书。排除标准:①有鼻腔、鼻窦、鼻咽部及其他恶性肿瘤病史;②有鼻咽纤维血管瘤患者;③有变应性鼻炎或哮喘病史;④有严重心肺功能不全等其他系统疾病不能耐受手术治疗。本研究通过本院伦理委员会审批,全部患者治疗前签署知情同意书。
1.2 术前准备
术前完成鼻内镜、鼻窦CT等检查。见图1。
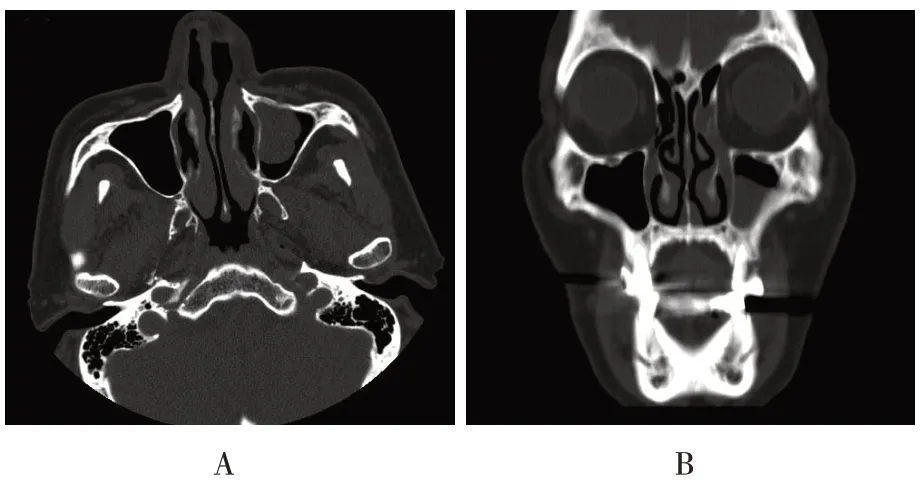
图1 鼻窦CTFig.1 Paranasal sinus CT
1.3 手术方法
1.3.1 常规操作 所有患者采用气管插管静脉复合麻醉,取仰卧位。鼻面部常规消毒铺巾,收缩鼻腔黏膜,根据病情处理鼻中隔偏曲及中鼻道息肉,然后切除钩突,根据术前鼻窦CT 所示处理筛窦、蝶窦及额窦病变,进一步扩大上颌窦开口,注意保留部分正常黏膜,用30°或70°内镜观察上颌窦内囊肿,确定其经上颌窦口切除困难,需行下鼻道开窗术。
1.3.2 常规下鼻道开窗术 将下鼻甲向内骨折,探查确定鼻泪管开口后,于下鼻道外侧壁距下鼻甲前端1.0~1.5 cm处用剥离子或骨凿穿透进入上颌窦腔,根据手术需要,用咬骨钳及反咬钳扩大窗口,以便充分暴露囊肿,让手术器械进出方便,在内镜下将囊肿连同根蒂部一并摘除,常规术腔填塞。
1.3.3 改良黏骨膜翻瓣精准下鼻道开窗术 ①切开黏骨膜瓣:沿下鼻甲附着前缘的鼻腔外侧壁自上而下至鼻底做纵行切口直至骨面,上界为下鼻甲骨附着处;②暴露下鼻道外侧骨壁:用剥离子沿切口掀起黏骨膜瓣,在下鼻甲骨附着下方自前而后分离下鼻道外侧的黏骨膜瓣,暴露外侧骨壁,根据上颌窦囊肿位置确立黏骨膜瓣的分离范围;③精准下鼻道骨壁开窗:用剥离子、骨凿、咬骨钳或骨钻等手术器械去除外侧骨质,形成通往上颌窦的骨窗,注意根据上颌窦囊肿的位置进行精准开窗,尽量减少外侧骨壁的去除面积;④切除囊肿:内镜辅助下摘除上颌窦囊肿,尽量保护上颌窦正常黏膜,并用70°鼻内镜检查上颌窦;⑤复位下鼻道黏骨膜瓣:对位缝合黏膜切口,常规术腔填塞,术中注意保护下鼻道正常黏膜。见图2。

图2 改良黏骨膜翻瓣精准下鼻道开窗手术步骤Fig.2 Operation procedure of accurate inferior meatal antrostomy with modified mucoperiosteal flap
1.4 术后处理
术后常规使用抗生素、黏液促排剂及止血药等药物治疗,24~48 h 拔除鼻腔膨胀海绵,定期清理鼻腔,术后3~5 d出院,出院后继续使用抗炎、鼻喷激素等2或3个月。
1.5 术后随访
观察是否有鼻部疼痛、鼻出血、下鼻道粘连、上颌窦口狭窄、溢泪及同侧上列牙疼痛等并发症发生。
1.6 治疗效果
1.6.1 临床疗效 临床疗效评估标准[9]:①治愈:术中清除囊肿组织彻底,无残留囊肿组织,在围手术期治疗后,头痛、鼻漏等症状完全消失,复查鼻窦CT 或X 线片示上颌窦腔无异常软组织影,窦壁清晰光滑,随访期内无复发;②好转:术中清理上颌窦内囊肿组织较彻底,有少量或可疑囊肿组织残留,围手术期治疗后,症状不完全消失,复查鼻窦CT 或X 线片可见窦腔内有少量软组织影或积液;③无效:术中清除囊肿组织不彻底,有较多残留,术后症状完全不缓解,鼻窦CT 或X 线片示囊肿形成;④复发:围手术期后至6 个月内达治愈标准,6 个月后复查见囊肿复发。
1.6.2 上颌窦黏液纤毛传输时间 术后6 个月,根据ASAI 等[10]的研究方法将糖精颗粒置入上颌窦底部后,嘱患者平静呼吸,计录放置糖精至患者咽部能察觉甜味的时间,即:上颌窦黏液纤毛传输时间(mucociliary transport time,MTT)。
1.7 术中术后并发症
术中主要并发症包括对上颌窦正常黏膜、下鼻甲黏膜及鼻泪管的损伤;术后并发症包括鼻痛、鼻出血、下鼻道粘连、上颌窦口狭窄、溢泪和同侧上列牙疼痛。
1.8 统计学方法
选用SPSS 23.0 统计软件分析数据。计数资料以例(%)表示,行χ2检验,当理论频数小于5时,行Fisher 确切概率法分析。计量资料以均数±标准差(±s)表示,行独立样本t检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者手术相关指标比较
两组患者手术时间、住院时间及术中出血量比较,差异均无统计学意义(P>0.05);研究组下鼻道骨窗口及骨窗两侧切除的黏膜面积均小于对照组,两组比较,差异有统计学意义(P<0.05)。见表2。
表2 两组患者手术相关指标比较 (±s)Table 2 Comparison of operation-related indexes between the two groups (±s)
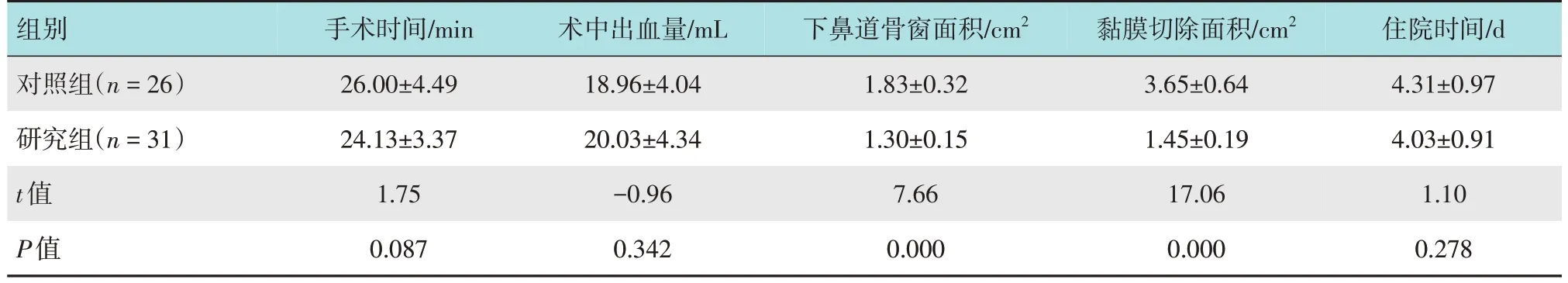
表2 两组患者手术相关指标比较 (±s)Table 2 Comparison of operation-related indexes between the two groups (±s)
组别对照组(n=26)手术时间/min 26.00±4.49术中出血量/mL 18.96±4.04下鼻道骨窗面积/cm2 1.83±0.32黏膜切除面积/cm2 3.65±0.64住院时间/d 4.31±0.97研究组(n=31)t值P值24.13±3.37 1.75 0.087 20.03±4.34-0.96 0.342 1.30±0.15 7.66 0.000 1.45±0.19 17.06 0.000 4.03±0.91 1.10 0.278
2.2 两种患者临床疗效比较
对照组中,23例治愈、1例好转,术后6和13个月各1 例复发;研究组中,31 例均治愈,无复发病例。两组患者临床疗效比较,差异无统计学意义(P>0.05)。见表3。

表3 两组患者治疗效果比较 例(%)Table 3 Comparison of therapeutic effects between the two groups n(%)
2.3 两组患者上颌窦MTT比较
术后6 个月时,研究组上颌窦MTT 为(22.48±4.75)min,明显短于对照组的(25.50±4.75)min,两组比较,差异有统计学意义(t=2.39,P=0.020)。
2.4 两组患者并发症发生情况比较
对照组1例患者出现鼻泪管开口处黏膜损伤,随访期间未见明显瘢痕增生。对照组下鼻甲黏膜损伤明显较研究组多(P<0.05),两组患者术中总并发症发生率比较,差异有统计学意义(P<0.05)。两组患者术后及随访时并发症发生率比较,差异无统计学意义(P>0.05)。见表4。

表4 两组患者并发症发生情况比较 例(%)Table 4 Comparison of the incidence of complications between the two groups n(%)
3 讨论
上颌窦是位于上颌骨体内的气腔,包括5 个壁(前壁、后外侧壁、内侧壁、上壁及下壁)及3 个隐窝(泪前隐窝、齿槽隐窝及颧隐窝),上颌窦黏膜囊肿多位于上颌窦的底壁和内侧壁。鼻内镜技术诞生之前,经唇龈沟切开上颌窦前壁尖牙窝入路的Caldwell-Luc 手术是治疗上颌窦囊肿的主要方式,虽然该手术能直观、彻底地清理上颌窦病变,但其创伤大、并发症多[11],故临床已较少使用[1]。随着鼻内镜技术的发展和成熟,经鼻内镜下上颌窦开窗术逐步取代了Caldwell-Luc手术,成为了治疗上颌窦囊肿的首选方法。
上颌窦黏液纤毛传输方向始终朝向中鼻道自然窦口,即便已行下鼻道开窗,其方向也不会发生改变[12]。因此,中鼻道上颌窦开放术是鼻内镜下上颌窦手术的基础术式,其对解剖结构及生理功能的影响最小。由于上颌窦自身的解剖特点、病灶部位的特殊性、手术器械的局限性以及过度扩大的上颌窦口,会影响黏液纤毛传输系统的功能[13],于是衍生出了多种不同径路的手术方式[2-5],包括:经前壁尖牙窝入路、经泪前隐窝入路、经内侧壁下鼻道入路和以中鼻道开窗为基础的联合术式(如:中鼻道联合尖牙窝、中鼻道联合泪前隐窝及中鼻道联合下鼻道等)。不同术式各有利弊,其中鼻内镜下尖牙窝穿刺入路治疗上颌窦囊肿疗效显著,类似于改良缩小的Caldwell-Luc 手术,但面部疼痛、肿胀、麻木和牙齿酸痛等并发症[4,14]限制了其在临床的广泛使用。鼻内镜下泪前隐窝入路上颌窦手术[15]解决了上颌窦病变需借助角度镜及角度器械处理的问题,可处理多种上颌窦及邻近结构的病变,但该手术方式需切除下鼻甲骨及骨性鼻泪管,对于初学者或鼻内镜操作技术不够熟练的术者来说,易出现鼻泪管损伤和眶壁骨折等并发症。目前,临床广泛采用下鼻道上颌窦开窗术[1,16]及中鼻道联合下鼻道上颌窦开窗术[6-7]治疗上颌窦囊肿。
常规的下鼻道上颌窦开窗位置位于距下鼻前端约1.0~1.5 cm的下鼻甲附着处的鼻腔外侧壁,此处无重要的血管和神经经过,手术造成的创伤较小,该术式主要适用于上颌窦底壁病变,或作为中鼻道联合开窗的组成部分。但常规的下鼻道开窗术也有一些不足之处,如:①视野及操作空间有限,不易充分显露、切除上颌窦各壁病变;②容易发生下鼻道黏膜或鼻泪管开口处Hasner 瓣黏膜的损伤;③术中需切除部分下鼻道外侧壁的黏膜及骨壁,可形成永久性下鼻道窗口,从而影响上颌窦的生理功能[8]。因此,为了扩大手术视野及操作空间,MICHEL 等[17]采用向前扩大下鼻道开窗,JUNG 等[18]沿下鼻甲附着处斜行向上剪断下鼻甲前端约1.0 cm至水平部,再向后上骨折并反转下鼻甲,充分暴露下鼻道。为了防止下鼻道永久性窗口形成,李萍等[8]和陈瑞等[19]沿下鼻甲前端水平与下鼻道至鼻底处做切口,用剥离子将下鼻道黏膜拨起,待上颌窦病变切除后,再将下鼻道黏膜复位,封闭骨性窗口。但这些研究尚不能完全弥补常规下鼻道开窗术的不足。
本研究采用中鼻道联合改良黏骨膜瓣精准下鼻道开窗治疗上颌窦囊肿,有以下优势:①于下鼻甲附着处稍前而不是下鼻道做纵行切口,将黏骨膜瓣向内侧掀起,可形成一个以下鼻甲骨附着处为顶、鼻底为底、下鼻道黏膜瓣与下鼻道外侧骨壁为边的三角形操作区域,这与王明婕等[20]设计的黏膜切口类似;在该三角区域内行外侧骨壁开窗,上可至下鼻甲骨附着根部、下可至鼻底、前可达泪前隐窝、后可达上颌窦后部,再结合中鼻道窗口,可完全暴露、切除上颌窦各部位的病变,包括泪前隐窝与齿槽隐窝;②由于手术器械经黏骨膜下进出,且有下鼻甲骨附着处的保护,几乎不会损伤下鼻道黏膜及Hasner 瓣黏膜,除了切除病变囊壁外,可同时保护上颌窦正常黏膜;③根据鼻窦CT 提示的病变部位,对下鼻道外侧骨壁进行精准开窗,可避免过多破坏骨壁;④复位下鼻道黏骨膜瓣,对位缝合黏膜切口,可避免下鼻道永久窗口的形成。
虽然两种下鼻道开窗方式有所不同,但两组患者的手术时间、术中出血量及住院时间无明显差异。研究组下鼻道骨窗的大小及骨窗两侧黏膜切除的面积明显小于对照组,表明:改良黏骨膜瓣精准下鼻道开窗可减少对下鼻道外侧壁的损伤,但两组疗效比较,差异无统计学意义。研究组上颌窦MTT 较对照组短,这可能与上颌窦黏膜的保护程度及下鼻道外侧壁的完整性相关,说明其对上颌窦生理功能影响较小。同时,研究组术中总并发症发生率明显较对照组低。
综上所述,鼻内镜下中鼻道联合改良黏骨膜翻瓣精准下鼻道开窗术治疗上颌窦囊肿具有较好的疗效,对患者创伤小、上颌窦功能影响小,且术中并发症发生率低,值得临床推广应用。
