剖宫产术后瘢痕子宫再次妊娠分娩方式的临床分析
2021-08-02苏咏春
苏咏春
摘要:目的 探究剖宫产术后瘢痕子宫再次妊娠分娩方式的临床分析。方法 择取537例剖宫产术后瘢痕子宫再次妊娠产妇展开研究,均于2018.7至2020.7以来经本院产妇診治入院,对其分娩方式与预后效果进行临床分析。结果 所有剖宫产术后瘢痕子宫再次妊娠产妇分娩方式选择中,500例产妇选择剖宫产术,37例产妇选择阴道分娩,所有产妇均成功分娩,母婴状况良好,产妇产后未出现大出血现象,胎儿未出现窒息或死亡情况;选择阴道分娩产妇新生儿5min评分、产后2h出血量、产后24h出血量及住院时间均低于选择剖宫产术产妇,P<0.05。结论 针对剖宫产术后瘢痕子宫再次妊娠分娩方式的选取应全面分析产妇身体恢复情况、过往病史等多方面因素,合理选取最恰当的分娩方式,以降低对母婴的损伤,保障母婴安全。
关键词:再次妊娠;剖宫产;分娩方式;瘢痕子宫
【中图分类号】R248.3 【文献标识码】A 【文章编号】1673-9026(2021)07-072-01
剖宫产是当前育龄妇女首要采取的一种分娩方式,剖宫产安全性的提升使现今女性更愿选取该种生产痛苦较小的分娩方式,剖宫产能使产妇在短期内完成分娩,减少其分娩疼痛,并能有效避免诸多因素影响母婴健康,因此剖宫产临床应用率持续上升[1]。但因人们对剖宫产认知较少,使其对剖宫产术过分依赖,进而出现过度治疗的现象,对母婴健康构成影响,且增加家庭经济压力。产妇首次选取剖宫产术进行分娩后,其子宫所受到的损伤与由此而出现的瘢痕会存在一定区别,同时由于剖宫产率的持续增长,使瘢痕子宫患者也呈持续攀升趋势,而瘢痕子宫患者再次妊娠再次采取剖宫产分娩风险较大,在产后易发生子宫粘连及大出血等不良事件。故针对瘢痕子宫产妇来说,再次妊娠后选取正确、有效的分娩方式,能降低产妇与新生儿相应并发症,进而确保产妇与新生儿健康与安全[2]。为此,本文选取522例剖宫产术后瘢痕子宫再次妊娠产妇进行研究,分析再次妊娠后分娩方式的合理选择,现内容如下。
1 资料与方法
1.1 一般资料
择取2018.7至2020.7以来经本院产妇诊治入院的537例剖宫产术后瘢痕子宫再次妊娠产妇展开研究,年龄20~45岁,均值(36.48±3.57)岁,孕周36~41周,均值(38.36±2.54)周,剖宫产≥2次10例,剖宫产间隔时长26~105个月,均值(48.52±5.65)月,体重51~75kg,均值(62.32±6.35)kg。
入组标准:均与剖宫产术后瘢痕子宫诊断标准相符[3];再次妊娠时间距上次妊娠时间间隔2年以上;均是单胎头位;产妇及家属均参与研究并签字。
剔除标准:羊水较少;前置胎盘;双胎妊娠或巨大儿;精神障碍无法沟通者。
1.2 方法
所有产妇进入医院后,全面掌握其上次剖宫产术流程、手术相应指征、围产期情况及新生儿状况;其次进行B超检查明确产妇子宫瘢痕恢复状况。子宫瘢痕恢复标准:在孕37周进行B超检查,子宫下段厚度>3.5mm,回声层次连贯性较好,表示子宫瘢痕恢复效果较好;子宫下段厚度低于3.5mm,回声层次中断,加压过程局部发生胎儿隆凸、羊膜囊,表示子宫瘢痕恢复欠佳。
剖宫产术条件:符合以下条件可展开剖宫产术后进行分娩:1.再次妊娠距上次剖宫产术间隔时间低于24个月。2.上次手术切口选择子宫下段纵向,且子宫瘢痕恢复效果欠佳。3.有上次剖宫产术指征,并出现新指征。4.腹围与宫高之和在144cm以上,B超显示双顶径在9.5cm以上,估计胎儿体重在3.5kg以上。5.产妇自愿选取剖宫产术。
阴道分娩条件:1.上次剖宫产术切口选择子宫下段横向,产后未发生严重并发症,B超显示子宫下段连续性较好。2.再次妊娠时间距上次剖宫产术间隔时间在3年以上。3.未发生新的剖宫产术指征。4.骨盆中外径未发现异常,估计胎儿体重在3500g以下;头先露在中盆以下;宫颈成熟度评分超过7分,5.产妇自愿选取阴道分娩。
1.3 观察指标
观察所有产妇分娩结果,同时比较不同分娩方式预后情况。
1.4 统计学处理
采用SPSS19.0统计软件对所得数据进行分析处理,计数资料采用百分比表示,χ2检验,计量资料用()表示,两组间均数比较通过t 进行检验,将P<0.05作为差异有统计学意义。
2 结果
2.1 所有产妇分娩结果观察
所有剖宫产术后瘢痕子宫再次妊娠产妇中,500例产妇选取剖宫产术,37例产妇选取阴道分娩,其中阴道分娩产妇中分娩成功20例,成功率为54.05%,阴道分娩失败转剖宫产17例,剖宫产率为45.95%,所有产妇均成功分娩,母婴状况良好,产妇产后未出现大出血现象,胎儿未出现窒息或死亡情况。
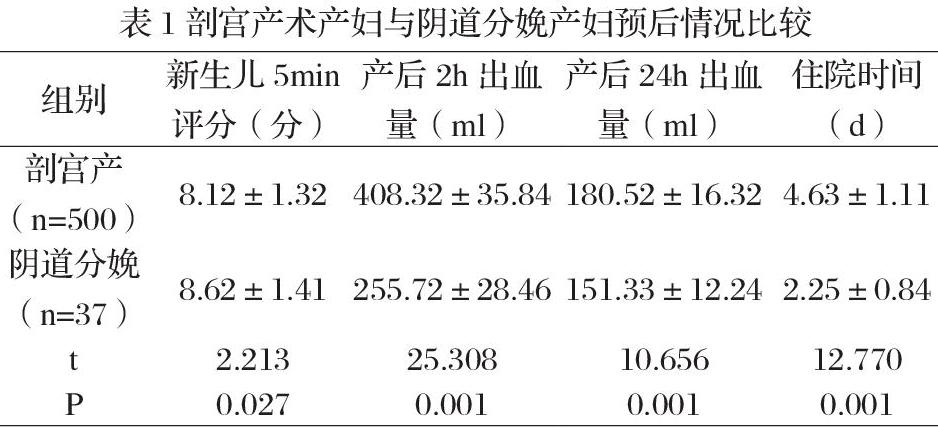
2.2 剖宫产术产妇与阴道分娩产妇预后情况比较
选择阴道分娩产妇新生儿5min评分、产后2h出血量、产后24h出血量及住院时间均低于选择剖宫产术产妇,P<0.05。见表1:
3 讨论
剖宫产术后瘢痕子宫再次分娩方式主要包含剖宫产与自然分娩两种,瘢痕子宫再次分娩产妇出现并发症的风险较大,其中自然分娩并发症风险较低,其次是再次剖宫产,最后是阴道试产失败后转为剖宫产术,既往便有国外研究[4]提示“一次剖宫产,永远剖宫产的观念,认为剖宫产术后瘢痕子宫产妇再次妊娠时选择剖宫产术能在一定程度防止瘢痕子宫出现破裂的现象。
在临床医疗水平持续完善的进展中,产科分娩技术愈加成熟,少部分上次选择剖宫产术分娩的产妇再次分娩仍可选择自然分娩,而选择再次剖宫产术分娩的产妇居多,主要是由于再次剖宫产能较大程度上减少分娩难度,母婴相关并发症及难产等风险较小,安全系数较佳,因此大部分产妇再次妊娠仍会选择剖宫产术[5]。当前通常认为,受到子宫切口恢复效果欠佳者易发生子宫破裂等相关并发症、子宫切口、再次妊娠低于2年等因素影响,因此选择剖宫产术更为适合,其次,因阴道分娩不确定原因较多,大部分产科医生与产妇因担忧分娩时的相应风险,因此多选取剖宫术[6]。对于上次剖宫产切口位于子宫体部、下段切口存在4型延长;或晚期发生产后出血甚至原因不明发热、伴有切口感染;切口记录不详、或上次剖宫产后相对指征消除;严重产科并发症或不良反应;产妇不愿选择阴道分娩;再次妊娠多胎者;高龄产妇;既往剖宫产史者;临产前B超检查显示子宫瘢痕恢复效果欠佳,需即刻进行剖宫产术;阴道分娩失败或分娩期间可能发生子宫破裂者等现象时,禁止选择阴道分娩,必须采取剖宫产术,以确保母婴安全。文章结果显示:所有剖宫产术后瘢痕子宫再次妊娠产妇分娩方式选择中,500例产妇选择剖宫产术,37例产妇选择阴道分娩,所有产妇均成功分娩,母婴状况良好,产妇产后未出现大出血现象,胎儿未出现窒息或死亡情况;其次对比剖宫产术与阴道分娩产妇预后情况后显示:选择阴道分娩产妇新生儿5min评分、产后2h出血量、产后24h出血量及住院时间均低于选择剖宫产术产妇,P<0.05。分析原因可能在于剖宫产术切口肌层对合效果欠佳及血窦缝合难度较大相关。
综上所述,剖宫产术后瘢痕子宫再次妊娠产妇可依据自身身体状况与既往病史等多方面因素,选取最适合的分娩方式,以确保母婴安全,改善预后结局。
参考文献:
[1]马亦飞.超声联合检测子宫瘢痕前壁下段厚度对剖宫产再次妊娠女性合理选择分娩方式的指导意义[J].中国基层医药,2020,27(19):2379-2383.
[2]张艳芹,吴衡慧,刘慧丽.宫腔镜治疗剖宫产术后子宫瘢痕妊娠效果及再妊娠结局分析[J].中国计划生育学杂志,2020,28(10):1578-1582.
[3]李芳,贾立媛,邢雅玲. 230例瘢痕妊娠产妇改良瘢痕子宫阴道分娩预测评分及妊娠结局分析[J].中国妇幼保健,2020,35(20):3794-3796.
[4]李莉,王娟,陈蕾伊,等.潜伏期硬膜外分娩镇痛用于瘢痕子宫再次妊娠产妇的效果[J].中华麻醉学杂志,2020,40(7):851-854.
[5]张东梅,林红,黄瑞平,等.腰硬联合阻滞镇痛联合气囊仿生技术助产在剖宫产术后瘢痕子宫再次妊娠产妇经阴道试产中的应用[J].广西医学,2020,42(17):2226-2229.
[6]殷艳晶,刘爱平.剖宫产术后再次妊娠阴道试产临床观察[J].中国临床研究,2017,30(4):527-529.
