多学科协作诊疗模式在老年髋部骨折治疗中的应用效果观察
2021-07-25黄晓阳尤微姜骆永谢伟李伟
黄晓阳,尤微,姜骆永,谢伟,李伟
(广东省深圳市第二人民医院 骨关节骨肿瘤科,广东 深圳 518035)
0 引言
老年髋部骨折是老年人常见下肢骨折类型,由于老年人大多存在骨质疏松,生理机能下降,对创伤应激能力不足,且多合并基础慢性疾病,给关节外科治疗带来一定困难。近年来,多学科协作诊疗(MDT)模式在临床得到广泛推广,能够针对病情复杂、合并症多的患者展开合作诊断和治疗,以临床各科的随机临床研究为基础,综合各个循证医学依据,建立综合诊疗模式,为患者制定个体化治疗方案,缩短手术开展时间及住院时间[1]。MDT模式强调多学科综合干预、快速手术、缩短住院时间、提高围术期患者的安全性,提供高效、全面、先进的诊疗服务[2]。本研究进一步分析MDT模式在老年髋部骨折治疗中的应用效果,现汇报如下。
1 资料与方法
1.1 一般资料。回顾性分析2020年1月至2021年6月在广东省深圳市第二人民医院骨关节骨肿瘤科治疗的106例老年髋部骨折患者的临床资料。根据不同管理模式分为对照组和观察组,每组53例,观察组男21例,女32例,年龄60~84岁,平均(71.4±8.2)岁,股骨颈骨折26例、转子间骨折16例、转子下骨折11例;对照组男20例,女33例,年龄60~85岁,平均(71.8±8.6)岁,股骨颈骨折24例、转子间骨折17例、转子下骨折12例;所有患者均经CT检查确诊,均为低能量损伤,单侧髋关节骨折,合并慢性疾病;排除病理性骨折、多发性创伤、术前存在危及生命的疾病、合并手术禁忌证等;对比两组的年龄、性别、骨折类型等无明显差异(P>0.05),具有可比性。
1.2 方法。对照组使用传统管理模式,主要关节外科医生负责诊治,按常规检查要求完成各项检查,若有异常检查结果,由关节外科医生联系相关专科会诊,根据会诊意见,关节外科医生制定治疗方案,若患者病情复杂,则按照流程申请全院会诊、转科等,直至患者身体状态能够满足手术要求。观察组使用MDT模式,由关节外科、麻醉科、老年科、重症医学科等科室共同建立协作机制,成立涵盖15个科室的MDT小组,职能覆盖老年髋部骨折入院、术前、术中、术后及出院随访等全流程的各个环节,做好每个环节的评估和共同诊疗。由关节外科和老年科医师初步评估患者髋部骨折病情及全身状态,快速完成各项检查及多系统评估,确定患者病情严重程度,轻、中度者直接收入关节外科病房,进一步完善检查,在MDT下进行个体化治疗,避免会诊和转诊时间,准备手术;重至危重者由MDT小组联系相关科室会诊,确定入住科室,关节外科医师仍需持续关注患者病情,MDT小组实施动态评估,在病情稳定并排除手术禁忌后尽早手术。术后由MDT小组共同促进患者早期康复,给予MDT干预,降低并发症、急症、危重症的发生,确保患者安全[3]。
1.3 观察指标。记录术前等待时间、手术时间、术后住院时间、总住院时间、2 d内手术率、3 d内手术率、股骨颈骨折、股骨转子间骨折、股骨转子下骨折的主要费用以及总住院费用;统计有无呼吸系统、心血管系统、脑血管疾病、下肢深静脉血栓等并发症发生率。
1.4 统计学分析。用SPSS 21.0统计学软件,均数±标准差()表示计量资料,率(%)表示计数资料,行χ2及t检验,有统计学差异为P<0.05。
2 结果
2.1 两组各项临床指标比较。观察组术前等待时间、手术时间、术后住院时间、总住院时间均明显短于对照组,3 d内手术率明显高于对照组,股骨颈骨折、股骨转子间骨折、股骨转子下骨折的主要费用以及平均住院费用明显低于对照组(P<0.05),两组2 d内手术率相当(P>0.05)。见表1。
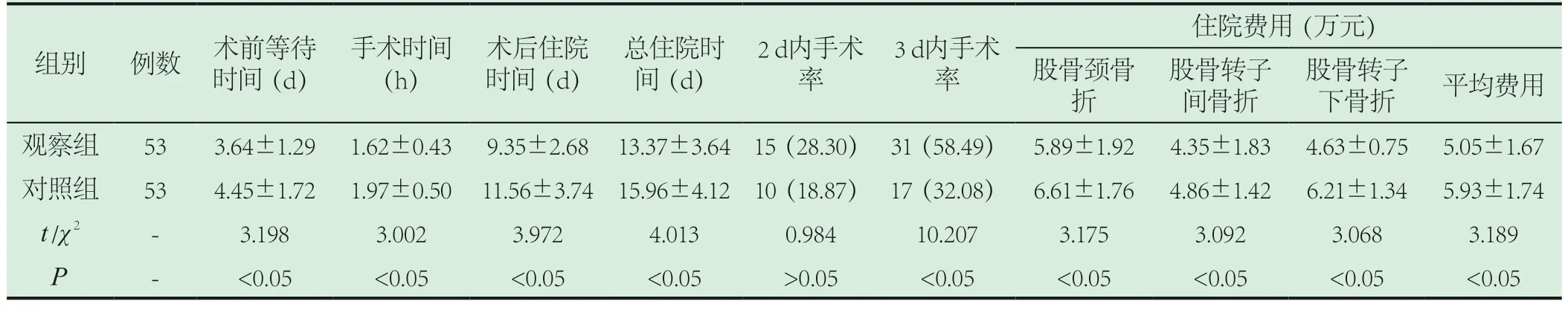
表1 两组各项临床指标比较
2.2 两组并发症发生率比较。观察组呼吸系统、心血管系统、脑血管疾病、下肢深静脉血栓等并发症发生率明显低于对照组(P<0.05)。见表2。
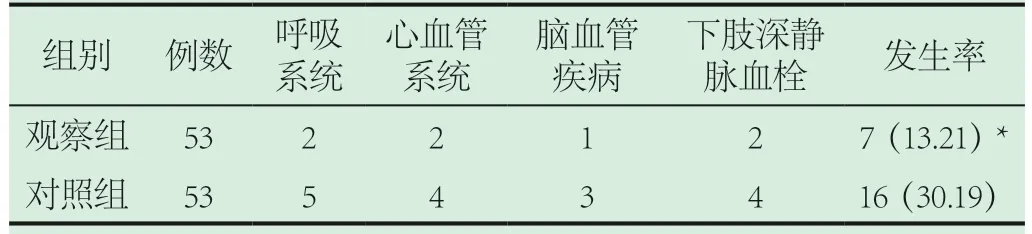
表2 两组并发症发生率比较[n(%)]
3 讨论
老年人是一类特殊群体,也是各种骨折的高发群体,其身体机能下降,免疫功能减退,应激代偿能力减弱,且大多合并慢性疾病,对手术及麻醉的耐受性较差,一旦发生髋部骨折,病情更为复杂难治,具有围术期风险高、死亡率高的特点[4]。如何提升老年髋部骨折患者的手术安全,降低围术期风险事件发生率,是临床需要解决的问题。
由于现代医学将专科细化,各科室仅收治科室治疗的疾病,传统管理模式在遇到非专科疾病需要会诊或转科治疗,对于合并严重疾病而无法手术的患者,需转至相应专科治疗,待病情控制后再转回关节外科进行手术。这种模式明显延长了患者院内治疗时间和手术等待时间,也增加了卧床及制动时间,容易引发肺部感染、下肢深静脉血栓等并发症[5]。
近年来,临床管理模式已由多科室会诊模式向MDT模式转变,由关节外科医师和内科、老年科、重症医学科等多科室共同协作,能明显缩短住院时间,减轻经济负担[6]。本研究MDT模式中,由关节外科及老年科医师首诊患者,作出初步评估,再根据检查结果送至相应病房,实现个体化诊疗,做好围术期管理,待患者符合手术要求后再行手术,术后仍由MDT小组负责管理,制定综合治疗方案,能有效提升髋关节骨折及合并症的诊治效果,协同缩短术前等待时间及住院时间,降低围术期并发症发生率,加快术后康复速度。
MDT模式遵循以患者为中心的理念,集中院内各科室的医资力量,共同为老年髋部骨折患者制定个体化、综合性的诊疗方案,从一项接一项的单疾病治疗模式转变成多种疾病共同治疗模式,提高各科室医师之间的沟通协作,及时发现问题、解决问题,快速明确患者的病情变化并给予针对性处置,减少患者因长时间制动或卧床所致的并发症,提高手术的安全性,从而达到显著诊疗效果。MDT模式不仅符合现代医学发展的需求,也符合患者早日康复的需求,实现了老年髋关节术后快速康复的目的。
综上所述,MDT模式在老年髋部骨折治疗中的应用效果确切,明显缩短了术前等待时间、手术时间及住院时间,降低了住院费用,提高了3 d手术率,减少了并发症发生率,值得推广使用。
