双眼外直肌倾斜后徙术治疗集合不足型间歇性外斜视的疗效
2021-07-08扶城宾何瑞霞郭桂花李淑琴谢砺颖
扶城宾,何瑞霞,郭桂花,李淑琴,谢砺颖
0引言
间歇性外斜视(intermittent exotropia,IXT)是一种介于外隐斜与恒定性外斜视之间的过渡性外斜视,约占外斜视的50%~90%[1],患者注意力集中时眼位正位,疲劳、注意力分散、遮盖打破融合时表现为外斜视,该类患者同时存在正常视网膜对应和异常视网膜对应两种视网膜对应关系。其发病机制可能与中枢性集合和分开功能平衡失调有关,当融合及调节性集合功能减退时,眼位控制能力减弱,最终可进展到恒定性外斜视。IXT不但会影响患者的外观,造成患者自卑心理,还会影响其双眼视功能。根据患者看近与看远斜视度数的差值,IXT分为三种类型:(1)基本型:看近、看远的斜视角基本相等;(2)分开过强型:看远斜视角较看近斜视角≥15PD (prism diopter,PD);(3)集合不足型:看近斜视角较看远斜视角≥15PD。其中,集合不足型间歇性外斜视(convergence insufficiency-type intermittent exotropia,CI-IXT)较常见,占IXT的19.5%[2],由于其看近、看远斜视度相差较大,病情发展较快,对双眼融合功能破坏明显,手术是其主要治疗手段。目前国内外对于双眼外直肌倾斜后徙术(slanted bilateral lateral rectus recession,S-BLR)治疗CI-IXT的报道较少,本研究收集2017-10/2019-11在我院行S-BLR治疗的CI-IXT患者29例,术后随访6mo,观察该术式的疗效,现报告如下。
1对象和方法
1.1对象收集2017-10/2019-11在我院行S-BLR治疗的CI-IXT患者29例,其中男14例,女15例;年龄5~15(平均9.72±2.96)岁;右眼等效球镜度-0.81±2.05D,左眼等效球镜度-0.83±2.13D;有Ⅰ级视功能者15例,有Ⅱ级视功能者13例,有近立体视者12例,有远立体视者5例。本研究遵循《赫尔辛基宣言》,经过我院伦理委员会审核,且所有患者均签署知情同意书。
1.1.1纳入标准(1)视力:屈光不正者戴镜矫正3mo以上,使单眼最佳矫正视力达到同年龄儿童标准,排除弱视患者;(2)无眼部手术史及外伤史,无免疫系统、内分泌系统等全身病史;(3)确诊间歇性外斜视,看近斜视度较看远斜视度≥15PD,不伴斜肌功能异常;(4)斜视度:看远斜视度-20~-30PD,看近斜视度-35~-45PD。
1.1.2排除标准(1)弱视、眼球震颤及其他器质性眼病者,如青光眼、白内障、角膜病、眼底病等;(2)其他类型斜视,如分离性垂直斜视、A-V综合征(A-V pattern)、垂直斜视、麻痹性斜视、限制性斜视等;(3)未达到随访要求者。
1.2方法
1.2.1检查方法术前详细询问病史,所有患者进行裸眼视力、矫正视力、眼压、眼前节、屈光介质及眼底检查,排除器质性眼病。所有患者均行睫状肌麻痹检影验光检查(12岁以上者用0.5%复方托吡卡胺滴眼液,12岁以下者用1%阿托品眼用凝胶),对于屈光不正者,配镜矫正3mo以上再进行手术治疗。单眼及双眼眼球运动检查了解眼外肌功能情况,排除麻痹性斜视及限制性斜视。同视机检查同时视、融合范围及远立体视,三级画片能看出立体效果者记为“有”远立体视,否则记为“无”远立体视。Titmus立体视检查图谱检查近立体视,其中≤60秒弧记为正常,>60秒弧记为异常。斜视度检查遮盖单眼1h后,戴镜屈光矫正下行三棱镜交替遮盖法测量近处(33cm)及远处(6m)的斜视度,其中测量第一眼位、向上25°及向下25°的斜视度,以排除A-V综合征,测量左右侧方15°注视的斜视度,了解侧方注视情况,以“-”表示外斜,“+”表示内斜。所有检查均由同一检查者完成。
1.2.2手术方法所有手术均在全身麻醉下进行,做颞下方近穹窿结膜切口,斜视钩勾取外直肌,钝性分离暴露外直肌,6-0可吸收缝线于肌止端后1.0mm处做双套环缝线,齐肌止端剪断外直肌,将外直肌水平后徙并倾斜缝合固定于浅层巩膜,其中上部肌纤维后徙量参照看远斜视度,下部肌纤维后徙量参照看近斜视度,本组上部肌纤维后徙量小于下部肌纤维后徙量2.0~3.5mm,8-0可吸收缝线间断缝合结膜切口。所有手术均由同一主刀医生完成。
1.2.3观察指标观察术后1d,1、6mo看近、看远斜视度及看近-看远斜视度差值的变化,手术正位率,双眼视功能变化及并发症情况。根据术后看近、看远斜视度及看近-看远斜视度差值评价手术效果,评价标准:(1)正位:外斜视≤-10PD,内斜视≤+5PD,且看近-看远斜视度差值≤8PD;(2)欠矫:外斜视>-10PD或看近-看远斜视度差值>8PD;(3)过矫:内斜视>+5PD。

2结果
2.1手术前后斜视度变化本组患者手术前后不同时间点看近斜视度、看远斜视度、看近-看远斜视度差值比较差异均有统计学意义(P<0.05,表1),其中看近斜视度术后1d,1、6mo之间差异均有统计学意义(P<0.05,图1A);看远斜视度术后1d,1、6mo之间差异亦均有统计学意义(P<0.05,图1B);看近-看远斜视度差值术前与术后1d,1、6mo之间差异均有统计学意义(P<0.05),但术后各时间点之间差异均无统计学意义(P>0.05,图1C)。
表1 手术前后斜视度的变化
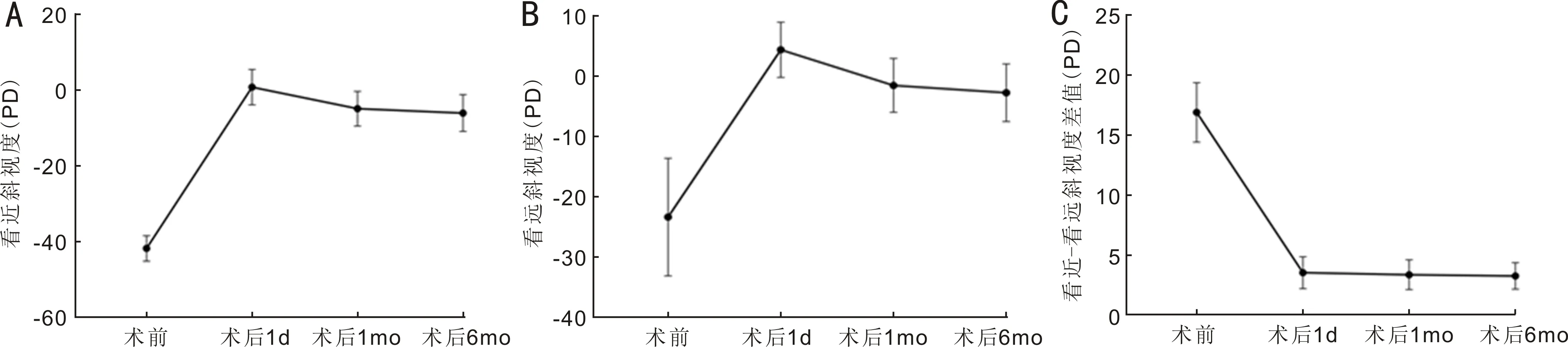
图1 手术前后斜视度变化趋势 A:看近斜视度;B:看远斜视度;C:看近-看远斜视度差值。
2.2术后眼位矫正情况本组患者术后眼位矫正情况见表2。术后不同时间点看近眼位出现过矫、欠矫的概率差异均无统计学意义(P>0.05);术后1、6mo看远眼位出现过矫的概率均显著降低(P<0.05),出现欠矫的概率则无显著差异(P>0.05),见表3。总体上,术后6mo,过矫1例(看远过矫),欠矫6例(其中1例看远、看近均欠矫,其余5例看近欠矫),正位22例,正位率76%。
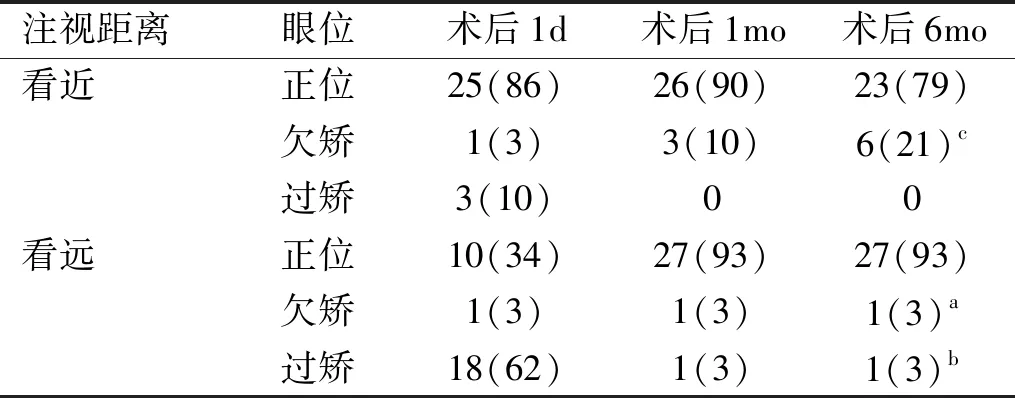
表2 术后眼位矫正情况 例(%)

表3 术后眼位变化广义估计方程分析结果
2.3术后双眼视功能恢复情况术后6mo,本组患者Ⅰ、Ⅱ级视功能恢复比例均较术前提高,差异有统计学意义(均P<0.05),远立体视、近立体视恢复比例均较术前提高,但差异无统计学意义(均P>0.05),见表4。

表4 手术前后双眼视功能情况 例
2.4术后并发症及处理术后6mo,1例患者看近斜视度-15PD,看远斜视度-20PD,行二次斜视矫正术,术后眼位正位;另1例过矫患者看近斜视度+3PD,看远斜视度+6PD,予配戴三棱镜治疗;其余5例看近欠矫患者,-10PD<看近斜视度<-15PD,处理上以视功能训练为主,未行手术干预。所有患者术后均未出现A-V综合征、眼球运动受限、限制性斜视、垂直斜视、旋转复视等并发症,部分患者术后出现短暂水平复视,均在术后2~3wk内消失。
3讨论
IXT是常见的外斜视类型。在IXT的三种分型里,CI-IXT因其看近、看远斜视度相差大,手术需要同时兼顾矫正看近、看远斜视度,手术难度大,是目前研究的热点和难点。在CI-IXT的治疗中,单眼或双眼常规或倾斜内直肌缩短、单眼外直肌后徙联合常规或倾斜内直肌缩短的应用报道较多[2-3],而S-BLR的应用报道较少,本研究通过观察29例行S-BLR治疗的CI-IXT患者,探讨该术式的疗效。
Peng等[4]研究发现外展神经进入外直肌后分为上、下支分别支配外直肌上、下部,第一眼位外直肌上、下肌纤维长度相等,约40mm,而看近阅读眼位时上部肌纤维拉长至41.5mm,下部肌纤维长度减小到37.1mm,这就意味着看近阅读眼位时,下部肌纤维缩短,下部肌纤维张力强于上部肌纤维张力,通过倾斜后徙外直肌,人为使上下肌张力平衡,模拟第一眼位的肌肉平衡关系,以便更大程度减小看近、看远外斜视度以及看近-看远斜视度差值。近年来,S-BLR在CI-IXT治疗中的应用报道逐渐增多。王嘉璐等[5]回顾性分析44例行S-BLR的CI-IXT患者,结果显示,术后3mo,看近斜视度-5.1±5.5PD,看远斜视度-1.0±4.9PD,改善看近-看远斜视度差值8.0±3.3PD,正位率为82%,认为S-BLR是一种安全有效的术式。Ren等[6]研究纳入34例CI-IXT患者,S-BLR术后随访6mo,结果显示S-BLR能减少看近、看远斜视度及看近-看远斜视度差值,手术正位率70.6%,看近-看远斜视度差值≤8PD者占比94.1%,是一种治疗CI-IXT的安全、有效术式。Kwon等[7]对53例行S-BLR的CI-IXT患者随访1a以上,结果显示,术后看近≤8PD者占比62.3%,看远≤8PD者占比75.5%,看近-看远斜视度差值≤8PD者占比81.1%,总体正位率58.5%,认为S-BLR是一种能减少CI-IXT患者看近、看远斜视度及看近-看远斜视度差值的有效术式。本研究纳入患者术前看近斜视度-41.72±3.35PD,术后6mo减小为-5.97±4.85PD,术前看远斜视度为-23.28±9.75PD,术后6mo减少为-2.66±4.78PD,术前看近-看远斜视度差值为16.90±2.47PD,术后6mo减小为3.28±1.10PD,表明S-BLR治疗CI-IXT既能减少看近、看远斜视度,又能减少看近-看远斜视度差值,疗效明显。从术后斜视度变化趋势来看,术后看近、看远斜视度呈逐渐回退(均P<0.05),但术后看近-看远斜视度差值变化无统计学意义(P>0.05),表明术后看近、看远斜视度呈现相对同步回退,两者间差值保持相对稳定状态。李月平等[8]主张设计手术时远近兼顾,重点关注遮盖后测量的斜视度,术后近期眼位宜正位到过矫+10PD,这种反应性过矫有利于远期正位,术后2~3wk可以自愈。Ha等[9]对106例外斜视术后患者进行了回顾性分析,根据术后1d的眼位情况分为过矫组(过矫≥+2PD,20例)、正位组(+1PD~-4PD,82例)和欠矫组(欠矫≥-5PD,4例),术后随访1~3a,三组的正位率分别为95%、76.8%、25%,认为术后1d轻度过矫有利于提高远期正位率。本研究术后1d看远眼位过矫率高,占62%,但随着时间延长,过矫眼位逐渐回退,术后6mo看远正位率达93%,术后1d看近眼位正位率86%,随着时间延长,看近眼位亦逐渐回退,术后6mo看近正位率减小为79%,整体上,看近、看远斜视度均逐渐回退,提示S-BLR后近期眼位轻度反应性过矫有利于远期正位,与李月平等[8]和Ha等[9]研究结论基本一致,本研究结合术后看近、看远斜视度及看近-看远斜视度差值界定术后6mo正位22例,正位率76%,与Ren等[6]报道的正位率相近。
斜视矫正手术的理想目标是恢复双眼视功能,这也是评价手术效果的一项重要指标,斜视术后双眼视功能恢复与否、恢复的程度与发病年龄、眼位控制力、术前双眼视功能破坏程度、斜视类型、术后眼位等有关,建立良好的双眼视功能有利于减少术后外斜视复发,同时也有利于提升患者的生活质量和工作质量。本研究显示术后6mo Ⅰ级视功能、Ⅱ级视功能改善明显,较术前差异有统计学意义(均P<0.05),远立体视阳性率、近立体视正常比例较术前均有提升,但差异无统计学意义(均P>0.05),与王丹等[3]研究结论相一致,考虑为CI-IXT患者看近、看远斜视度相差大,对双眼视功能破坏明显,对术后双眼视功能的恢复也会产生影响。陈静等[10]通过融合训练加强双眼辐辏融合力,增强集合中枢作用,有利于共同性外斜视术后立体视功能恢复。李以跑等[11]对40例IXT术后小角度外斜视患者进行前瞻性研究,治疗组采用每周2~3次视功能训练,认为视功能训练可以有效提高IXT术后小度数残余性外斜视患者的日常眼位控制力,加强集合功能,改善立体视,开展视功能训练对于此类患者有积极意义。本研究中5例看近斜视度欠矫患者,-10PD<看近斜视度<-15PD,未达行水平斜视矫正术的起始斜视量[8],处理上以视功能训练为主,术后观察随访6mo,眼位控制稳定。
Farid等[12]报道22例接受S-BLR治疗的 CI-IXT患者,术后随访1a,其中3例(13.6%)出现V征,1例(4.5%)出现A征,在其他相关研究[5-7]未见类似报道。本研究纳入患者29例,术后均未出现A-V综合征、眼球运动受限、限制性斜视、垂直斜视、旋转复视等并发症,部分患者术后出现短暂水平复视,均在术后2~3wk内消失,无其他不良反应。在行S-BLR时,需关注以下问题:(1)外直肌水平后徙,避免上下移位造成A-V综合征的出现;(2)倾斜量不宜过大过小,倾斜量过小,减小看近-看远斜视度差值的作用有限,倾斜量过大不排除出现A-V综合征的可能;(3)后徙之后的外直肌宽度与后徙之前保持不变;(4)外直肌后徙缝在浅层巩膜固定,当遇到后徙量较大暴露困难时,可在缝合浅层巩膜后少量悬吊后徙,这样可以减少外直肌上下移位的可能。
综上所述,S-BLR治疗CI-ITX能减少看近、看远斜视度及看近-看远斜视度差值,是一种安全有效的治疗CI-IXT的手术方式。但本研究样本量小、随访周期短,仍需多中心、大样本、长期随访的研究数据证实该术式的安全性及远期疗效。
