子宫内膜癌中卵巢转移的高危险因素分析
2021-07-07邓旭情敖梅红李隆玉
郑 涵 邓旭情 敖梅红 李隆玉
我国的子宫内膜癌(EC)发病人数每年达到5万余例[1],总体发病率仅次于宫颈癌,但在我国部分经济发达地区,EC的发病率位于女性生殖道恶性肿瘤的首位。随着我国生活水平的提高,饮食结构的变化,年轻子宫内膜癌患者的发病人数有增加趋势,并且具有年轻化趋势[2],并且有研究表明,早期子宫内膜癌分化程度高,预后良好,Ⅰ期术后生存率达80%[3]。癌症患者中,因各种原因导致70%~88%仍未完成生育使命,而经典的手术方式可使未绝经患者内雌激素含量降低,而引起更年期后遗症,绝经期女性中超过半数会出现泌尿生殖器绝经期综合征,包括反复的尿路感染、泌尿生殖道萎缩及干燥、同房障碍等症状,严重影响患者生活品质。因此本文旨在术前提早分析子宫发生卵巢转移的相关因素,为术中保留卵巢提供理论意义。
1 资料与方法
1.1 研究对象
采集2016年1月至2018年1月我院病理诊断为子宫内膜癌患者的临床资料。
1.2 纳入标准
于本院病理检查证实为子宫内膜癌并且行手术治疗的患者,通过术前检查,符合术前Ⅰ期患者行全子宫+双附件切除,考虑伴有危险因素行淋巴结切除,Ⅱ期行广泛性子宫+双附件切除+盆/腹腔淋巴结切除,Ⅲ~Ⅳ期行肿瘤细胞减灭术。
1.3 排除标准
合并有其他恶性肿瘤,如合并原发卵巢恶性肿瘤;外院已行关于此疾病的手术治疗;有放化疗及激素治疗史患者;病史资料不完善等。
1.4 诊断依据
Scully[4]于1987年提出区别与子宫内膜恶性病变发生的卵巢转移与合并有卵巢自身的癌变(原发双癌)诊断标准:①子宫内膜与卵巢上的癌变发生存在组织学的相似性;②多伴有子宫深肌层侵犯;③合并有淋巴脉管间隙浸润(LVSI);④子宫内膜癌灶相对较大,而卵巢部位病灶小;⑤卵巢癌灶多位于其表面而非实质内;⑥常侵犯双侧卵巢。
1.5 观察指标
年龄、术前糖类抗原125、病理类型、分化程度、肌层浸润深度、盆/腹腔淋巴结转移、脉管癌栓、宫颈浸润、病灶大小、癌灶部位、输卵管浸润、腹水及腹腔冲洗液细胞学、临床分期。
1.6 统计学分析
应用SPSS 17处理软件分析相关数据,采用χ2或四方格Fisher确切概念法进行检验,对单因素分析有意义的项目采用logistic回归模型进行多因素检验。
2 结果
2.1 一般资料
共收集682例资料,其中年龄27~80岁,中位年龄52岁。<45岁66例,其中卵巢转移2例。按子宫内膜癌临床分期,Ⅰ、Ⅱ、Ⅲ、Ⅳ期分别为530、55、92、5例。子宫内膜样腺癌626例,卵巢转移15例;非子宫内膜样腺癌(浆液性乳头状癌16例、透明细胞癌26例、粘液性癌6例、神经内分泌肿瘤2例、腺鳞癌5例、癌肉瘤1例)共56例,卵巢转移9例。
2.2 单因素分析
宫颈浸润、年龄、腹主动脉旁淋巴结转移、术前糖类抗原125与卵巢转移无相关性(P>0.05);临床分期、病理类型、肌层浸润深度、输卵管浸润、癌灶部位及大小、腹水及腹腔冲洗液细胞学、盆腔淋巴结转移、脉管癌栓、肿瘤分化程度与卵巢转移存在相关性(P<0.05)(表1)。

表1 子宫内膜癌卵巢转移的单因素分析(例,%)
2.3 多因素分析
筛选单因素分析得出的阳性指标,经过多因素分析排除混杂因素后得出,腹腔积液及腹腔冲洗液细胞学、临床分期、肿瘤部位(宫角)、输卵管浸润、盆腔淋巴结阳性、分化程度为子宫内膜癌卵巢转移的独立危险因素(P<0.05)(表2)。
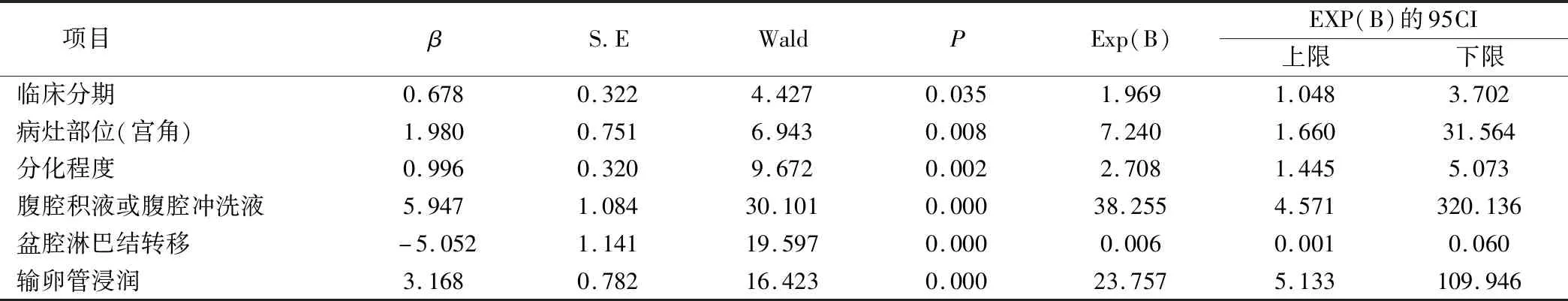
表2 子宫内膜癌卵巢转移的多因素分析
56例未清扫盆腔淋巴结,105例未切除腹主动脉旁淋巴结。
3 讨论
子宫内膜癌患者在早期多无特异表现,临床症状以绝经后异常阴道出血或排液、下腹疼痛不适、贫血等为常见,妇科检查可有子宫稍偏大,偏软,双侧附件区可有压痛。对于多数早期患者预后良好,但子宫内膜癌卵巢转移可影响预后,因此我们需要排除可能发生卵巢转移的因素,更好的为早期患者提供保留卵巢机会,做到治愈疾病的同时,保证患者的生活质量,但危险因素的问题仍需进一步探讨。
目前已有报道关于子宫内膜癌卵巢转移的相关因素,但均未达成一致。近期国内外学者报道子宫内膜癌的卵巢转移率为1.74%~9.2%[5-8]。有报道[9]早期的子宫内膜癌患者中,若不存在卵巢转移的高危因素(特殊病理类型、淋巴结转移、低分化等)时,子宫内膜癌的卵巢转移率仅为1%~1.3%。本研究卵巢转移发生率为3.5%.属文献中涉及转移率的范围内。
相关研究认为,随着年龄的增长,如肺癌、食道癌等癌症的发生率增加,表明年龄大小与肿瘤的发生存在相关性。关于子宫内膜癌卵巢转移与年龄的关系,赵佼等[10]学者认为两者无关;但GITSCH认为年轻患者有卵巢转移趋势[11],本研究结论得出年龄与EC的卵巢转移无关,可能与肿瘤本身特性相关。
肿瘤的分化程度高,其恶性程度低,浸润性弱,发生转移率低。本部分研究结果显示,卵巢转移率在高、中、低分化之间有统计学差异(P=0.012),并且肿瘤分化程度为卵巢转移的独立危险因素分析(P=0.025)。
淋巴结转移为子宫内膜癌卵巢转移的主要途径,癌细胞随血液、淋巴液附着在邻近的血管或淋巴管壁上形成癌栓,导致转移至卵巢,本研究伴有脉管癌栓者的卵巢转移率高达9.6%,提示脉管癌栓与该病卵巢转移的发生存在相关性,这也与赵鲁文等[12]的观点一致。癌灶于宫角部患者,更易导致卵巢转移,因宫角部位的癌灶经过卵巢及子宫的集合淋巴管网系统汇合,最终侵入卵巢组织,或通过直接蔓延途径,经输卵管进入腹腔种植于卵巢表面,这也与Creasman WT研究结果一致[13]。本研究认为,无论单因素或多因素,肿瘤位于宫角部位与卵巢转移密切相关。童正姣等[14]认为淋巴结转移为子宫内膜癌卵巢转移的危险因素,因宫底部位的癌灶可通过骨盆漏斗韧带或淋巴管系统侵入卵巢组织。根据本文结果:淋巴结转移均与子宫内膜癌卵巢转移存在相关性。
子宫肌层浸润的程度常与肿瘤的侵袭性相关,其反应肿瘤破环正常组织的能力,浸润越深,侵袭性越强,癌灶越易通过直接蔓延发生宫外转移而抵达卵巢,本结果示肌层浸润深度与卵巢转移有着密切的关系。
其他危险因素如输卵管浸润提示已有宫外转移发生,癌细胞发生卵巢转移的可能性也更大。本研究提示,肿瘤范围越大(直径>2 cm),侵袭性越强,越容易发生转移。宫颈浸润不是子宫内膜癌卵巢转移的危险因素这一结论,可能因癌灶通过直接蔓延途径,子宫体靠下部位的病灶通过直接蔓延途径向下蔓延至宫颈,通常不易向上经输卵管途径蔓延至卵巢。因此通过直接蔓延途径波及输卵管而达盆腔,属子宫内膜癌转移的另一种主要途径。
糖类抗原125是与卵巢上皮癌相关的1种抗原,属卵巢癌的特异性标志物,来源于胚胎发育期体腔上皮,对于卵巢肿瘤的诊断、监测治疗效果等起重要作用,且Ca125的水平与炎症、癌灶浸润、子宫内膜异位囊肿及破裂有关。银铎等[15]认为Cal25与子宫内膜癌卵巢转移有相关性,以及在预测子宫内膜癌预后方面存在一定意义,也有研究报道与卵巢转移无统计学意义[16]。癌症早期阶段,癌灶多局限在宫腔,进入血循环中的量较少,发生宫外转移时Ca125可升高,但本部分得出Ca125与子宫内膜癌卵巢转移无关,造成阴性结果可能为Ca125的升高对于转移至卵巢的病变,其灵敏度及特异性不高,或是由于部分未转移的患者,由于自身伴有子宫内膜异位症等造成糖类抗原125升高的因素,从而影响结果。
血行转移作为子宫内膜癌卵巢转移少见的转移途径,显示癌细胞可经血行转移至卵巢,多发生于子宫内膜癌的晚期。
国际妇产科联盟(FIGO)2009年的子宫内膜癌分期标准中,将腹水细胞学从Ⅲa期中移除,但分期手术仍需要行腹水细胞学检查。北京协和医院妇产科团队[17]有研究显示腹水细胞学阳性不是子宫内膜癌预后的独立危险因素,无直接证据说明其直接导致复发率的增加,可能只是增加如深肌层肌层等危险因素的效应作用。本结果得出腹水细胞学与子宫内膜癌卵巢转移密切相关,子宫内膜的癌灶可通过直接蔓延途径转移至宫外所致。
非子宫内膜样腺癌的恶性程度高,侵袭性高,子宫外转移可能性大,预后差。本文对病理类型的分析显示,非腺癌的卵巢转移率为16.1%,子宫内膜癌样腺癌转移率为2.4%,得出病理类型与卵巢转移存在相关性(P<0.001),但并非独立危险因素。
临床分期作为EC卵巢转移因素的综合结局指标,本研究认为临床分期越晚,越有可能发生宫外转移,卵巢转移可能性越大,影响预后。数据显示,临床分期Ⅰ~Ⅳ期的卵巢转移率分别为0.9%、3.6%、14.1%、80.0%,呈上升趋势。随着本研究中多因素分析肿瘤分期为卵巢转移的独立危险因素。在临床工作中,可根据疾病的临床分期与分级判断患者的严重程度,积极的为后续工作制定相关方案。
目前对于早期子宫内膜癌的年轻女性是否保留卵巢有很多报道。有研究显示,早期的EC患者实施行保留卵巢手术,术后不影响患者复发率和生存率。Gonthier等[18]学者于2017年分析年龄≤45岁的子宫内膜样腺癌患者1106例,均为IA 期,结果显示切除卵巢与卵巢卵巢组的5年总生存率分别为94.8%、93.8%,结论为癌灶局限在子宫内膜的患者,行保留卵巢术式对患者总生存率没有影响(P<0.001)。Sun等[19]在国内进行的一项关于≤45岁的Ⅰ期子宫内膜癌患者的研究,其中保留卵巢人数占总数20.5%,中位随访时间达75个月,保留卵巢组术后对总生存率无影响。李林等[20]研究结果显示年轻ⅠA期高分化好的子宫内膜样腺癌患者,保留卵巢对其生存无显著影响。
综上可见,通过单因素及多因素综合分析,子宫内膜癌卵巢转移的独立危险因素有:肿瘤分期晚、输卵管浸润、病灶部位(宫角)、腹水细胞学阳性、盆腔淋巴结阳性、分化程度低。对于保留卵巢的问题,需排除相关危险因素,充分术前检查,严格把握术中盆腔情况,注意卵巢本身外观及与周围组织的关系,判断可否保留卵巢,但对于这一问题需要多中心大样本量研究支持。
