三阴性乳腺癌磁共振影像特征的多因素及其诊断价值分析*
2021-06-16王瑞芝陈武飞徐杰张天雨滑炎卿李铭李仕红
王瑞芝, 陈武飞, 徐杰, 张天雨, 滑炎卿, 李铭, 李仕红
(复旦大学附属华东医院 放射科, 上海 200040)
乳腺癌(breast cancer, BC)是女性最常见的恶性肿瘤,近来发病率逐年上升并呈年轻化趋势[1]。三阴性乳腺癌(triple negative breast cancer, TNBC)是指雌激素受体(estrogen receptor, ER)、孕激素受体(PR)和人表皮生长因子受体2(HER-2)表达均为阴性的BC患者,占BC的15%~20%[2-3],具有恶性程度高、易转移、好复发及预后差等特点[4-6]。早诊断、早治疗是TNBC治疗的首要原则,乳腺钼靶治疗和超声对BC的诊断,具有重要的意义[7]。目前,免疫组织化学检查是诊断TNBC的金标准[8],而磁共振成像(magnetic resonance imaging,MRI)仍是诊断乳腺疾病最敏感的影像学方法[9],既往关于MRI对TNBC的诊断价值的研究多为单因素分析,关于多因素分析的报道较少,本研究在单因素分析的基础上采用多因素回归分析有差异的指标,获得TNBC的独立影响因素,采用MRI影像学特征因素的受试者工作特征(ROC)曲线下面积(AUC)评价这些独立影响因素及联合分析对TNBC的诊断价值,报告如下。
1 资料与方法
1.1一般资料
收集2016年1月—2019年3月收治的134例经病理证实为BC病例的临床及术前MRI资料。根据免疫组织化学结果,将48例TNBC患者作为TNBC组, 86例非三阴性乳腺癌(non-triple negative breast cancer, nTNBC)患者作为nTNBC组,患者年龄28~59岁、平均(45.9±4.5岁),均为女性。本研究为回顾性研究,均获患者或家属知情同意。纳入标准:(1)有完整的乳腺MRI影像学资料;(2)病理分型证实;(3)恶性肿瘤组织经ER、PR及HER2免疫组织化学染色明确分子亚型。排除标准:(1)影像学和临床资料缺失者;(2)哺乳期患者;(3)拒绝手术或不能耐受手术者;(4)出现恶病质或远处转移不符合手术指征者;(5)术前接受过内分泌及其他化疗者。
1.2MRI检查方法 采用SIEMENS Magnetom Avanto 1.5 T超导型MRI成像系统,乳腺专用线圈。患者俯卧位且双乳自然下垂于乳腺专用线圈内。禁饮食4~6 h,检查前训练患者呼吸,以避免呼吸运动伪影。扫描序列及参数:(1)横断位脂肪抑制T2强加成像[T2WI,TR 11 271.4 ms、TE 74 ms,翻转角80°、层厚4 mm、层间距0.8 mm、视野(FOV)320 mm×320 mm、矩阵576×403、激励次数];(2)横断位弥散加权成像(DWI,TR 3 000 ms、TE 70 ms、翻转角10°、层厚5 mm、层间距2 mm、FOV 340 mm×340 mm、矩阵192×192、激励次数1、b值为800 s/mm2及1 000 s/mm2),表观弥散系数(ADC)图由自带软件生成;(3)动态增强采用Vibe-T1WI技术(TR 5.16 ms、TE 1.5 ms、翻转角10°、层厚1.2 mm、层间距0.24 mm、FOV 340 mm×340 mm、矩阵448×386、激励次数4、图像采集时间分别于造影剂注入前及注入后70、130、190、250及310 s);(4)矢状位脂肪抑制T1WI于动态增强检查后进行(TR 26 ms、TE 6.41 ms、翻转角10°、层厚4 mm、层间距1 mm、FOV 340 mm×340 mm、矩阵448×386、激励次数1)。对比剂采用钆喷酸葡甲胺(Gd-DTPA),于肘前静脉注射,剂量0.2 mL/kg,注射流率2.5 mL/s。
1.3观察指标
1.3.1临床资料和病理学结果分析 比较2组患者的临床资料(包括年龄、肿瘤大小、绝经情况及BC家族史)、病理学结果(包括肿瘤病理类型、病理分级)。所有术后切除的肿瘤组织均采用常规石蜡包埋,连续切片(5 μm),分别行HE染色和ER、PR及HER2的免疫组织化学染色,所有病理图片均由同一高年资病理医师进行审阅、判断肿瘤病理分型、分期和染色结果;指标阴性的标准为ER和PR(细胞核表达)、HER2(细胞膜表达)染色切片中小于10%肿瘤细胞染色。
1.3.2MRI特征指标 比较2组患者MRI特征指标[(病灶数目、肿瘤形态、强化方式、T2WI信号、瘤周血管增多、边界、时间-信号强度曲线(time-signal intensity curve, TIC)大小及ADC值]。由5名经验丰富的放射诊断医师(2名主治、2名副主任、1名主任医师)根据MRI乳腺影像报告和数据系统(breast imaging and reporting data system magnetic resonance imaging, BI-RADS)进行诊断,同时对患者的MRI图像进行形态学瘤周血管分析,根据文献[10]分为血管增多和无变化,血管增多定义为患侧乳腺与健侧比较血管数差值≥2或有2支以上血管进入肿瘤内(血管长度≥3 cm且直径≥2 mm,或长度<3 cm但直径≥3 mm)。感兴趣区(region of interest, ROI)由人工手动勾勒,在动脉期或DWI序列中尽量选择强化明显、信号均匀的肿瘤实性成分,避开坏死、囊变区以及异常强化的血管区域,同时绘制TIC曲线,分为流入型、平台型和流出型。
1.4统计学分析

2 结果
2.1 临床及病理资料
如表1所示,2组患者年龄、病理类型及分级比较,差异有统计学意义(P<0.05);而2组患者的瘤体大小、绝经情况及家族史比较,差异无统计学意义(P>0.05)。2组患者均以浸润性导管癌为主,其次为浸润性小叶癌, TNBC组还有浸润性导管内癌(10.4%)和基地样癌(6.2%),而nTNBC组浸润性导管内癌(7.0%)较少、未见基地样癌; 2组患者均未见到鳞癌、髓样癌,TNBC组病理分级以Ⅲ级为主,nTNBC组以Ⅱ级为主,提示TNBC恶性程度明显较nTNBC高。
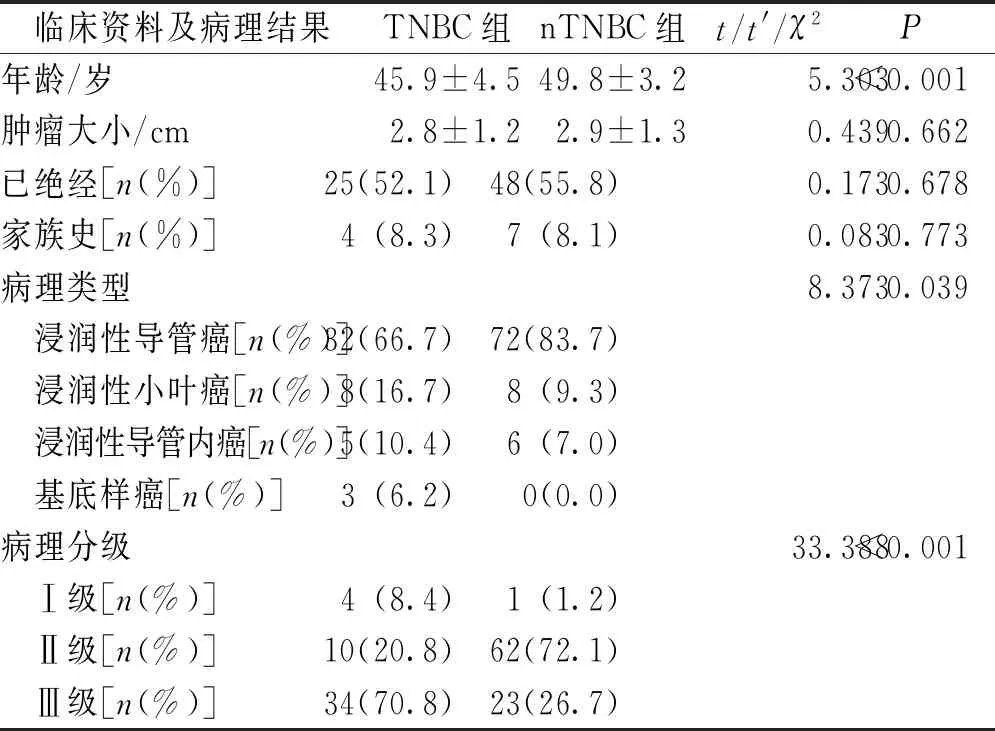
表1 BC临床资料及病理特征
2.2 MRI影像学特征的单因素分析
结果显示,2组患者病灶数目、肿瘤形态、TIC及ADC值比较,差异无统计学意义(P>0.05);而强化方式、T2WI信号、瘤周血管增多及边界比较,差异有统计学意义(P<0.05)。见表2。
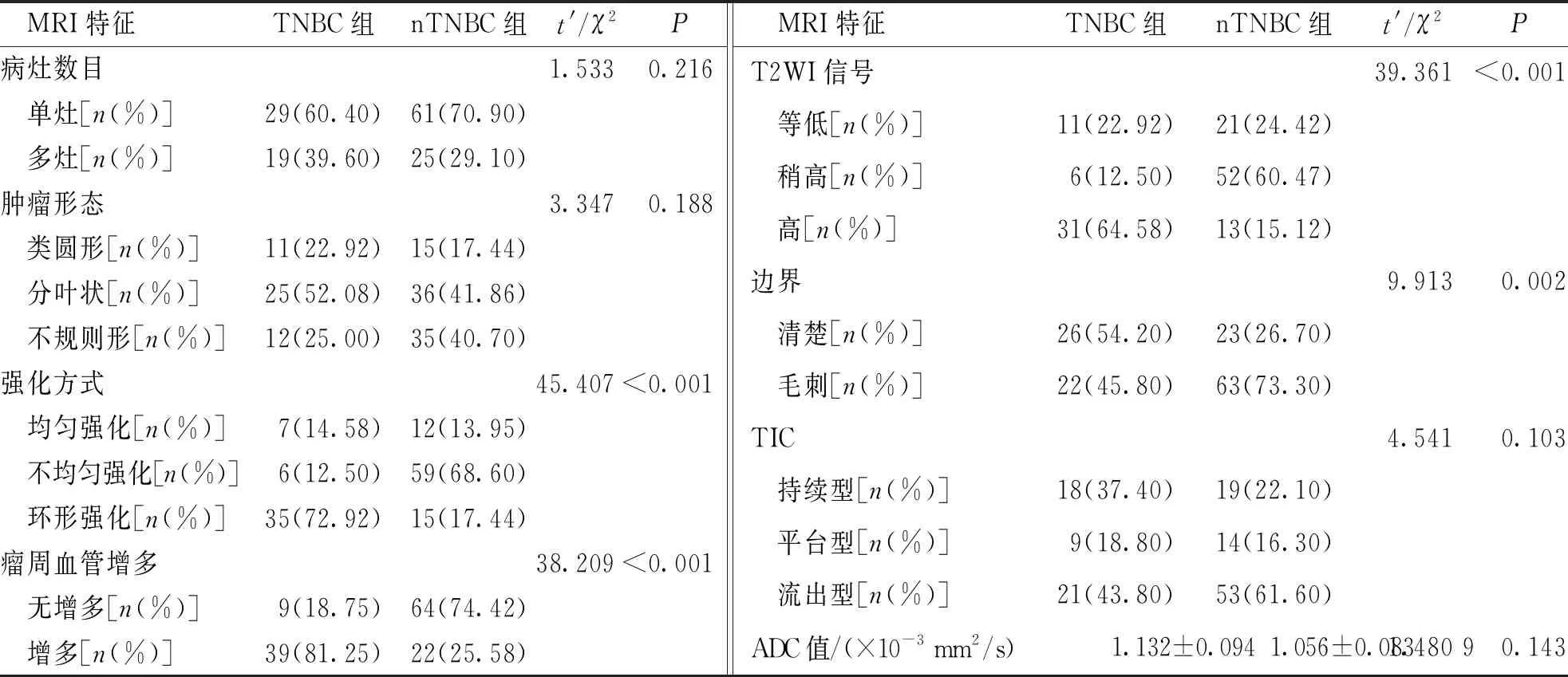
表2 BC患者的MRI影像学特征单因素分析
2.3 MRI影像学特征的多因素分析
将单因素分析中有差异的MRI特征指标纳入多因素Logistic回归分析,结果显示病灶环形强化(OR=0.023, 95%CI为0.001~0.962)、高T2WI信号(OR=0.023, 95%CI为0.009~0.498)、瘤周血管增多(OR=0.036, 95%CI为0.003~0.378)为预测TNBC的独立危险因素(P<0.05),边界光滑不是TNBC的独立危险因素。见图1及表3。
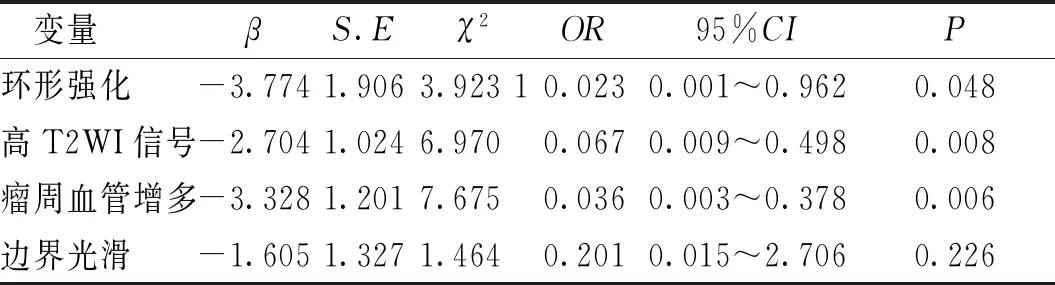
表3 BC患者MRI特征的多因素分析
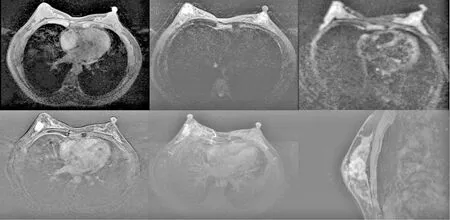
注:42岁TNBC患者的右乳外侧象限长约25 mm不规则分叶状异常信号,轮廓毛糙、见短毛刺;T1等信号,T2边缘高信号,DWI高信号,增强后明显边缘环形强化,内后方见瘤周增多血管。
2.4 ROC曲线分析
根据多因素分析结果,绘制各MRI影像学特征因素的ROC曲线,分析结果发现,病灶强化方式AUC=0.736(95%CI为0.636~0.836)、T2WI信号AUC=0.693(95%CI为0.588~0.799)、瘤周血管情况AUC=0.778(95%CI为0.695,0.862)及联合考虑(病变强化+T2WI+瘤周血管)AUC=0.976(95%CI为0.954,0.999),提示联合诊断的价值最高。见图2。
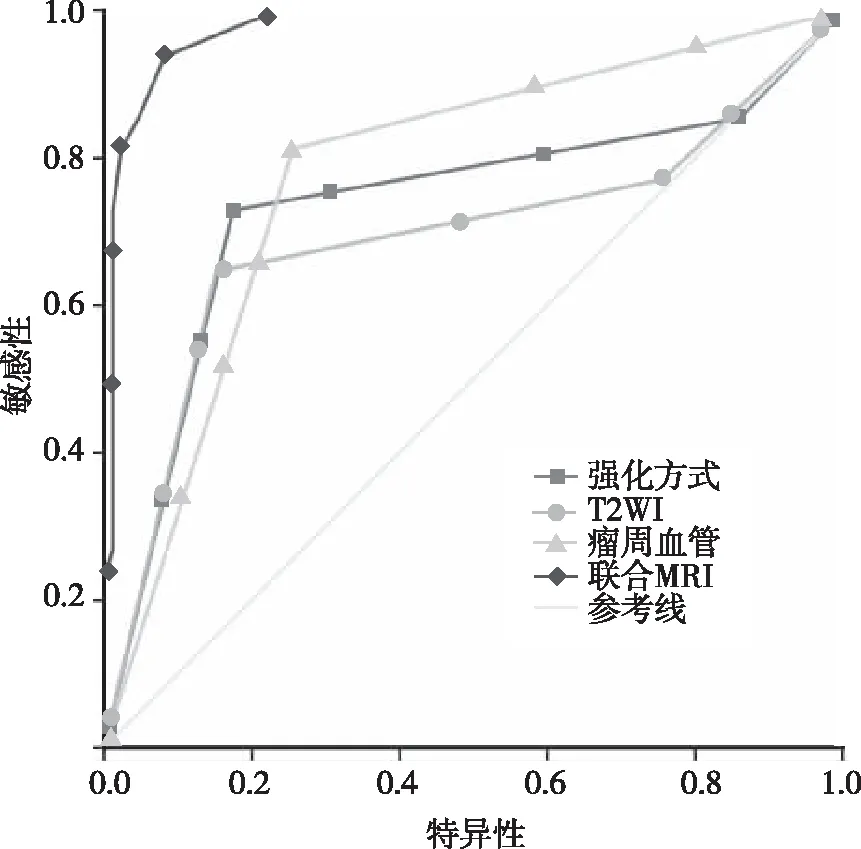
图2 病变强化方式、T2WI、瘤周血管及联合影像学特征的ROC曲线
3 讨论
TNBC是一类ER、PR及HER2表达均阴性的特殊BC类型,其生物学行为、免疫表型、对放化疗的敏感性及预后都与nTNBC存在较大区别[2]。TNBC恶性程度高、侵袭性强、易转移复发,治疗难度大,预后较nTNBC差[11];所以TNBC改善预后的关键在于早诊断、早干预。MRI诊断BC的优势明显,特别是我国多为致密型乳腺,MRI检查有助于降低其早期TNBC复发的风险[12]。但TNBC的MRI研究多集中在单因素分析的形态学(包括增强和弥散检查)表现与病理或预后等的关系[13-16],故本研究拟将MRI征象纳入多因素研究并分析其诊断TNBC的价值。
本研究2组患者绝经情况相似。同时,TNBC组年龄更小,与文献一致[17]。有研究表明TNBC患者多呈家族史趋势[18],而本研究2组患者存在家族史比例均较低且差异无统计学意义,与文献不一,考虑可能与本研究病例偏倚或样本较少有关。
本研究2组患者的主要病理类型均为浸润性导管癌,除TNBC有3例基底样癌,余均未见其它特殊病理类型。文献报道TNBC病理类型以非特殊类型的浸润性导管癌、化生性癌及髓样癌等,基本与本研究病理类型一致[19]。此外,TNBC病理分级Ⅲ级占到了70.8%,明显高于nTNBC(72.1%为Ⅱ级),提示TNBC恶性程度更高。而其TNBC病理表现多样、免疫组织化学染色表达程度不一、异质性明显,这可能是其MRI征象多样化的深层原因。
MRI征象方面,相对于nTNBC,TNBC的T2WI呈高信号,可能与TNBC恶性程度较高、肿瘤细胞生长快、易发生内部坏死、林巴细胞浸润等有关,与文献类似[17]。其次,本研究TNBC瘤周血管明显增多,这也体现TNBC恶性程度高、富血供、侵袭程度高的特点[20]。在强化程度方面,病灶的强化方式是具有特征性的MRI征象,TNBC更多呈环形强化(72.9%)[13,17-18],而nTNBC则不同[21],但部分作者对环形强化能否预测TNBC预后仍存在争议[14]。这种环形强化是乳腺恶性病灶的特征,原因可能是血管生成和血管内皮生长因子表达的增加、更高的组织病理学分级、更大的肿瘤大小(中心坏死区域更大及纤维化程度更高)、腋窝淋巴结受累、雌激素和孕激素受体表达[19-20,22]。本研究中,病灶边界和ADC值在TNBC和nTNBC组间比较,差异无统计学意义,而文献提示TNBC多为边缘光滑和高ADC值[6],造成这种差异的原因尚不完全清楚,可能与MRI扫描参数、数据分析方法或患者选择的差异有关。所以在日常的诊断分析中,仍需要具体分析病灶的形态和ADC值的,这将给诊断医生一定的提示作用。
综上所述,本研究发现,TNBC是一种预后更差的BC特殊类型,生物学行为独特,部分MRI征象具有一定特征性,包括环形强化、T2WI高信号和瘤周血管增多,采用多指标联合评价有助于提高TNBC诊断的准确性,从而有利于临床治疗方案的优选。
