出血性脑卒中患者发生院内感染的临床情况及免疫功能对其预后影响研究
2021-06-13臧东运于建宝
臧东运,崔 伟,于建宝
(天津市宁河区医院,天津 301500)
出血性脑卒中是临床治疗中常见的脑血管疾病之一,发病率逐年上升,严重威胁患者生命安全[1]。及时采取有效措施干预可提高患者生存率,但合并症、免疫功能异常、侵入性操作等均会增加患者院内感染发生,导致病情更加复杂,增加治疗难度,延长患者康复时间[2-3]。资料表明,院内感染是出血性脑卒中患者住院期间最为主要并发症之一,增加患者病死率、致残率,降低治疗效果,造成预后不良[4]。目前,临床上关于糖尿病、老年痴呆等并发院内感染的研究较多,但关于出血性脑卒中患者并发院内感染的研究报道较少[5]。为此,本研究对收治的256例出血性脑卒中患者院内感染情况以及危险因素进行分析,旨在了解院内感染的临床特点,为临床制定预防对策提高参考依据。现报道如下。
1 资料与方法
1.1 一般资料 选取2016年4月—2018年9月在我院就诊的出血性脑卒中患者265 例,按是否发生院内感染分为感染组(n=32)和非感染组(n=224)。纳入标准[6]:①患者符合《中国急性缺血性脑卒中诊治指南2010》[7]相关诊断标准;②所有患者病情基本稳定;③所有患者经头颅CT或MRI确诊;④符合国家卫生部制定的《医院感染诊断标准(试行)》[8];排除标准:①脑卒中发病前3 个月内合并感染;②3 个月内有服用免疫抑制剂、抗菌药物患者;③合并严重肝、肾功能障碍患者;④入院时便存在感染迹象患者;⑤排除合并晚期恶性肿瘤后慢性恶病质患者。研究获得医院伦理委员会批准同意,患者家属知情并签署自愿参与书。
1.2 方法 采用我院自行设计的出血性脑卒中调查表调查患者的一般资料,筛选出发生院内感染的患者,记录患者感染部位以及病原菌分布,同时分析影响患者医院感染的相关因素,主要包括年龄、性别、意识障碍、侵入性操作、抗生素预防应用、住院天数、糖尿病、吸烟史、糖皮质激素、脑卒中类型、既往卒中史等。
抽取感染者和非感染者空腹静脉血4 mL,经离心处理后分离血清,放置于-45 ℃冰箱中等待检测,采用免疫比浊法检测患者血清中免疫球蛋白。
细菌培养:采集患者痰液标本并进行病原菌分离培养,细菌鉴定采用法国生物梅里埃公司的微生物鉴定系统。
1.3 统计学分析 选择SPSS 18.0分析数据,计量资料以(±s)表示,采用t检验,病原菌、感染率、危险因素等计数资料以[例(%)]表示,采用χ2检验,多因素分析采用Logistic回归分析。P<0.05为差异有统计学意义。
2 结果
2.1 脑卒中患者医院感染发生部位分析 256 例患者中有32 例患者发生院内感染,发生率为12.50%,发生部位以下呼吸道为主,其次为泌尿系统、血液。(表1)
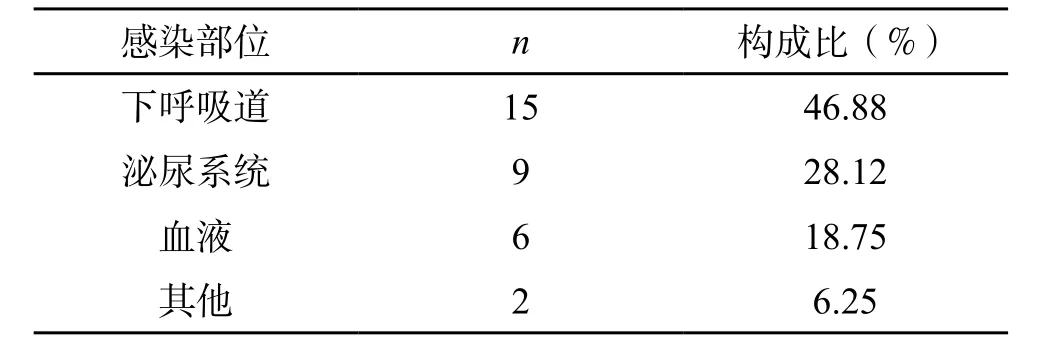
表1 脑卒中患者医院感染发生部位分析
2.2 脑卒中患者医院感染病原菌分布 32 例感染患者中分离出病原菌50 株,以革兰阴性菌为主,占60.00%,其次为革兰阳性菌,占30.00%,最后为真菌,占比10.00%。(表2)

表2 脑卒中患者医院感染病原菌分布
2.3 脑卒中患者医院感染单因素分析 年龄、意识障碍、侵入性操作、抗生素预防应用、住院天数、糖尿病、吸烟史、糖皮质激素应用是导致出血性脑卒中患者发生院内感染的危险因素(P<0.05)。(表3)
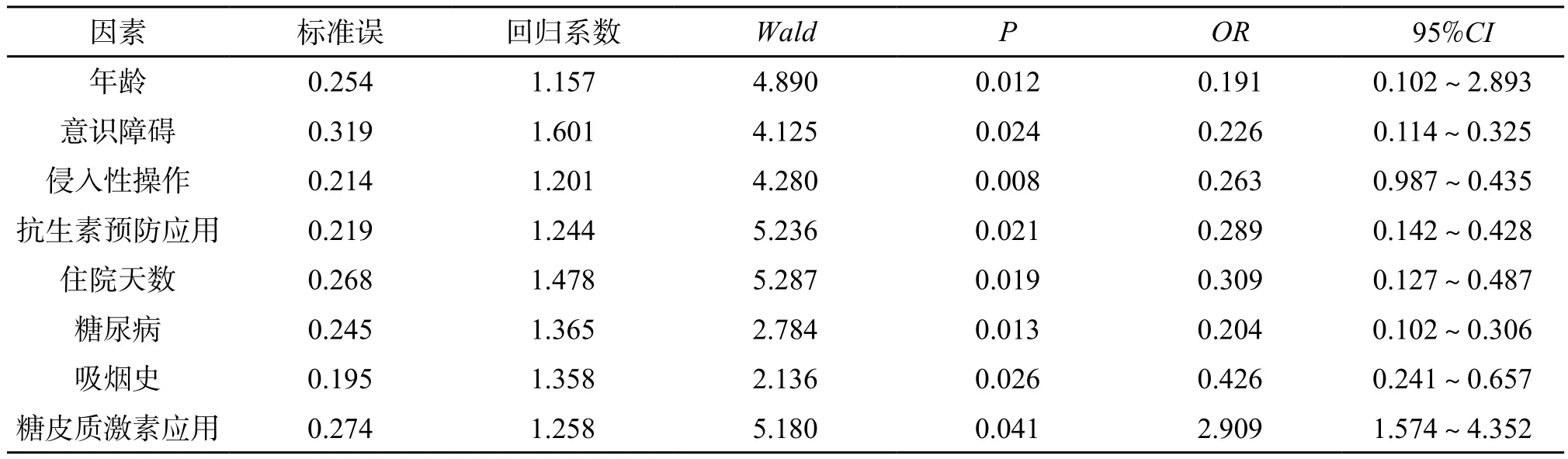
表3 脑卒中患者医院感染单因素分析[例(%)]
2.4 出血性脑卒中患者院内感染独立危险因素分析经Logistic分析,结果显示,年龄、意识障碍、侵入性操作、抗生素预防应用、住院天数、糖尿病、吸烟史、糖皮质激素应用是导致患者出现院内感染的独立危险因素(P<0.05)。(表4)
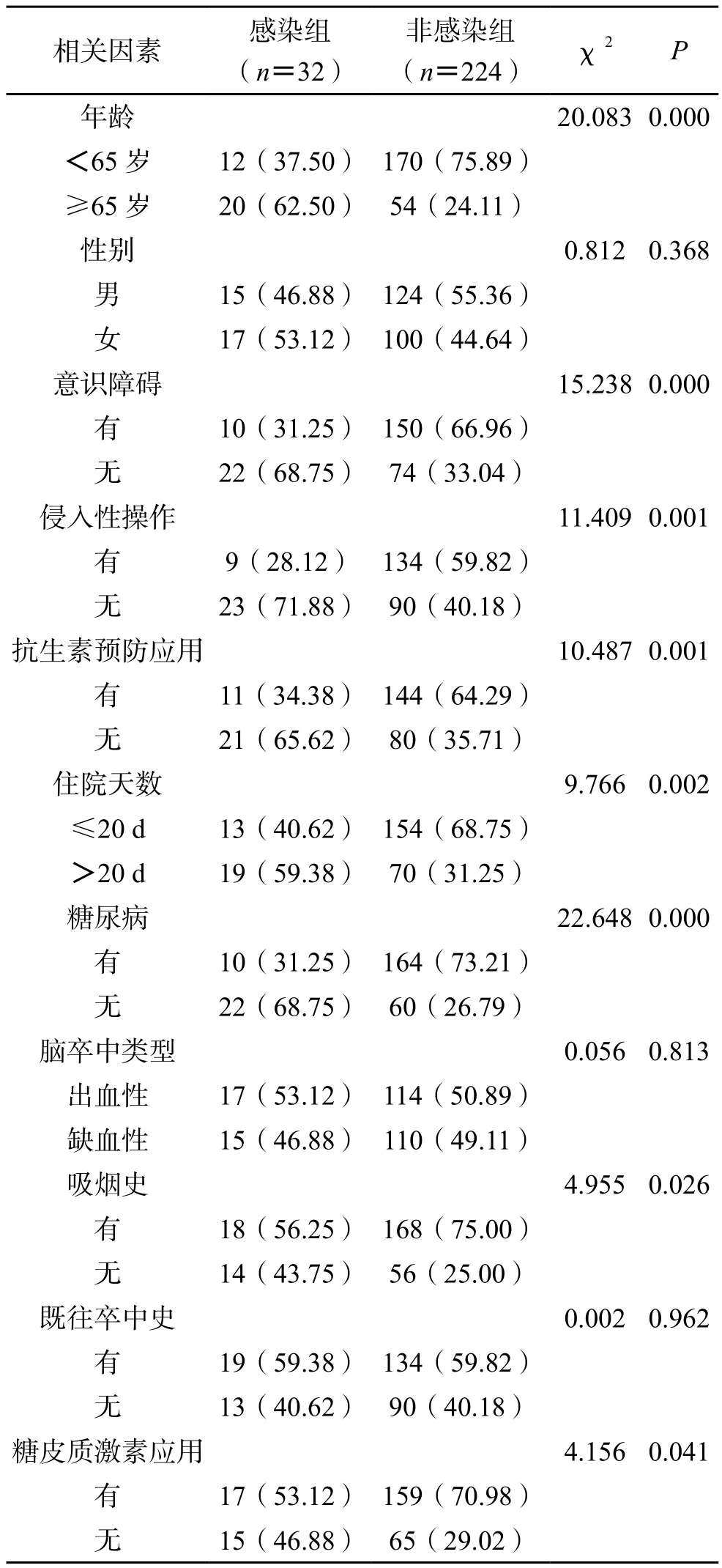
表4 出血性脑卒中患者院内感染独立危险因素分析
2.5 两组患者免疫功能比较 治疗前,两组患者免疫功能指标IgG、IgA、IgM比较差异无统计学意义(P>0.05);治疗后,两组患者免疫功能指标均有下降,但感染组患者免疫功能指标IgG、IgA、IgM低于非感染组(P<0.05)。(表5)
表5 两组患者免疫功能比较(mg/L,±s)
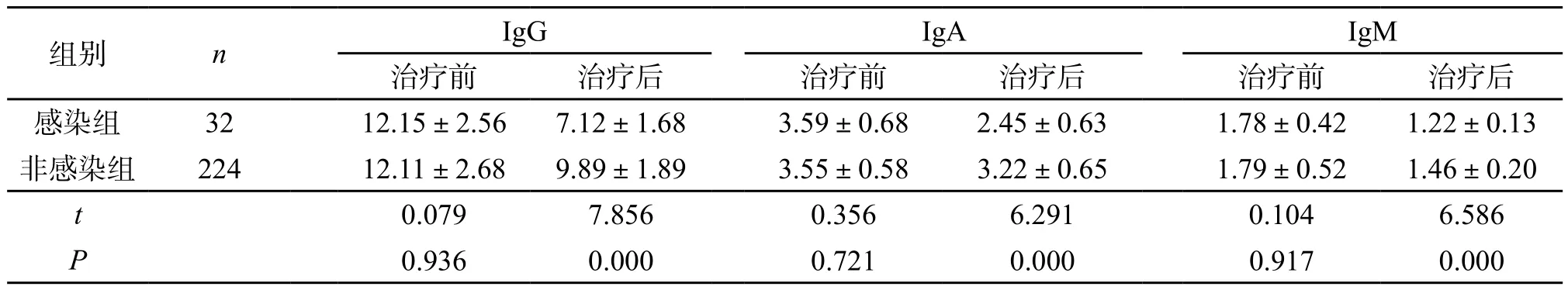
表5 两组患者免疫功能比较(mg/L,±s)
组别 n IgG IgA IgM治疗前 治疗后 治疗前 治疗后 治疗前 治疗后感染组 32 12.15±2.56 7.12±1.68 3.59±0.68 2.45±0.63 1.78±0.42 1.22±0.13非感染组 224 12.11±2.68 9.89±1.89 3.55±0.58 3.22±0.65 1.79±0.52 1.46±0.20 t 0.079 7.856 0.356 6.291 0.104 6.586 P 0.936 0.000 0.721 0.000 0.917 0.000
3 讨论
随着生活水平的提高以及老年化社会的到来,出血性脑卒中发病率逐年呈上升趋势,其具有较高的致残率,且患者预后情况直接影响出院后患者生活自理能力、生活质量[9]。资料[10-11]表明,出血性脑卒中患者由于病程长、活动减少等因素,是医院感染的高发人群,而感染是导致患者死亡、影响患者预后的主要因素。如何降低出血性脑卒中患者院内感染发生率,已经受到国内外普遍关注,纠正相关危险因素是治疗成功的关键[12-13]。
研究[14-15]指出,出血性脑卒中院内感染发生率大约为15%,是感染控制的重点人群,且下呼吸道是感染最常见部位,感染增加患者致残率、死亡率。本研究结果表明,256 例患者中有32 例患者出现院内感染,发生率为12.50%,且感染以下呼吸道为主,其次是泌尿系统、血液。与上述研究结果相似。资料[16]表明,出血性脑卒中患者是发生医院感染的高发人群之一,对患者预后造成不良影响。对发生感染的患者,了解病原菌分布具有重要意义,不仅利于临床诊断,同时对提高治疗效果具有较高临床价值。本研究结果显示,32 例感染患者中,检测出病原菌50 株,其中以革兰阴性菌为主,占比60.00%,其次为革兰阳性菌,占30.00%,最后为真菌,占10.00%,提示可能由于出血性脑卒中患者免疫功能差,存在抗菌药物滥用现象,导致菌群失调,出现感染,所以应该进行针对性用药,提高治疗效果,减少对机体的进一步损害。
本研究对可能导致患者出现感染的因素进行单因素分析,结果显示年龄、意识障碍、侵入性操作、抗生素预防应用、住院天数、糖尿病、吸烟史、糖皮质激素应用与患者发生院内感染有关,对差异具有统计学意义的影响因素进行多因素Logistic分析,结果显示:年龄、意识障碍、侵入性操作、抗生素预防应用、住院天数、糖尿病、吸烟史、糖皮质激素应用是导致出血性脑卒中患者发生医院感染的独立危险因素。因此临床在治疗出血性脑卒中患者前,应当充分评估患者病情、危险因素,根据具体情况进行针对性用药,采取有效措施进行干预,减少医院感染的发生。如:①积极治疗患者基础疾病,改善免疫功能;②减少患者卧床休息时间,增加机体抵抗能力;③严格管理各项侵入性操作,掌握侵入性操作适应证;④严格掌握抗生素合理应用,对预防性抗生素严格把握指征[17-18]。治疗过程中,抗生素预防应用虽可改善患者病情,但对机体免疫功能损伤较大,导致患者容易受到病原菌侵袭,发生医院感染[19-20]。本结果显示,治疗后,患者的免疫功能均有降低,但未感染患者免疫功能高于感染患者,证实免疫功能较低的患者容易受到病原菌侵袭,发生医院感染,因此提高出血性脑卒中患者免疫功能,对降低医院感染具有重要的意义。
综上所述,出血性脑卒中患者院内感染发生率高,受多种因素影响,应充分重视相关因素,采取有效措施预防减少院内感染发生,且提高患者免疫功能可减少感染发生,改善患者预后。
