直接前方入路与后外侧入路髋关节置换术治疗老年股骨颈骨折的疗效比较
2021-06-11徐友高郑健伟
王 勇,徐友高,郑健伟
(广西医科大学第四附属医院<柳州市工人医院>骨病关节外科 广西 柳州 545005)
随着人口逐步老龄化,股骨颈骨折发生率逐年增加,老年股骨颈骨折患者长期卧床可引起一系列并发症,如肺部感染、深静脉血栓形成等,进而导致较高的致死率。尽快恢复患者活动能力是减少这些并发症的有效措施。髋关节置换术能有效改善老年股骨颈骨折患者髋关节功能,髋关节置换术可通过多种手术入路完成,包括前侧入路、前外侧入路、后外侧入路(PLA)和直接外侧入路等,各手术入路临床效果也存在一定差异。研究表明,直接前方入路(DAA)是基于自然解剖间隙进入髋关节的微创髋关节置换技术,具有创伤小、出血少、髋关节脱位率低等优势,有利于患者术后快速康复[1]。本研究回顾性分析我院收治的84例老年股骨颈骨折患者临床资料,比较DAA与PLA髋关节置换术治疗老年股骨颈骨折的疗效。
1.资料与方法
1.1 一般资料
选取我院2017年6月—2018年12月因摔伤致股骨颈骨折行髋关节置换术治疗的患者共84例。男31例,女53例;按术式分为直接前方入路(DAA组)和后外侧入路(PLA组),其中,DAA组38例,PLA组46例。年龄:DAA组62~88岁,平均(75.84±6.28)岁,PLA组61~90岁,平均(76.93±6.81)岁;BMI DAA组18~29 kg/m2,平均(21.5±1.67)kg/m2,PLA组19~28 kg/m2,平均(21.47±2.16)kg/m2;骨折Garden分型:Ⅲ型21例,Ⅳ型63例。两组患者性别、年龄、体重指数、骨折分型等差异均无统计学意义(P>0.05),具有可比性。纳入标准:(1)临床资料完整的单侧新鲜股骨颈骨折(伤后24h内);(2)年龄>60岁;(3)骨折前可自主行走。排除标准:(1)合并严重疾病不能耐受手术或不能配合研究的患者;(2)预期寿命短,拟行人工股骨头置换者;(3)严重骨质疏松者;(4)合并脑梗死、心脏疾病长期服用抗凝药物。患者或家属均签署知情同意书。本研究获柳州市工人医院医学伦理委员会批准。
1.2 手术方法
所有患者均选用气管插管全身麻醉。DAA组:患者取平卧位,自髂前上棘下2 cm、外3 cm处向腓骨头方向做长约10~12 cm切口,切开皮肤、皮下组织至筋膜表面,沿切口方向切开深筋膜,仔细分离、显露内侧股直肌及外侧阔筋膜张肌,暴露、分离结扎旋股外侧血管束。向近端分离,切开股骨颈前方筋膜,切除脂肪组织显露股骨颈基底和关节囊。倒“T”形切开关节囊并将前方关节囊切除,显露股骨颈及髋臼。于小转子上约1 cm与股骨颈取45°截断股骨颈,取出股骨头,清理髋臼,对髋臼按外展角40°、前倾角15°逐号打磨至合适并植入髋臼假体及内衬。处理股骨侧时,调整手术床使髋关节处于30°过伸位,将患肢置于健侧肢体下方,内收、外旋患肢暴露股骨近端,适当松解股骨近端。用带偏心的扩髓手柄依次进行股骨髓腔开口、扩髓至合适大小,植入股骨柄及股骨头假体。复位后检查双下肢长度、髋关节活动度及稳定性,放置引流管,逐层缝合伤口。
PLA组:患者取侧卧位,以大转子为中心于髋关节后外侧做长约10 cm切口,切开皮肤、皮下组织及阔筋膜,暴露外旋肌群,内旋髋关节后于大转子止点处部分切断外旋肌群,充分暴露关节囊。“T”形切开关节囊显露股骨颈,同样在小转子上约1 cm,与股骨颈取45°截断股骨颈,取出股骨头,清理髋臼,对髋臼按外展角40°、前倾角15°逐号打磨至合适型号并植入髋臼假体及内衬。屈曲、内收、内旋髋关节暴露股骨近端,开口后使用髓腔锉将髓腔扩至合适大小,植入股骨柄及股骨头假体。复位关节,检查髋关节活动度和稳定性。将外旋肌群止点原位缝合,放置引流管,逐层缝合伤口。
围手术期处理:所有患者术前半小时予氨甲环酸1 g及头孢呋辛1.5 g静脉滴注,术后12 h开始口服利伐沙班10 mg,1次/天直至术后35 d,术后应用头孢呋辛1.5 g q12 h静脉滴注1 d。
1.3 观察指标
比较两组患者手术时间、术中失血量、术后引流量、术后下床时间、住院时间,术后1、3、6、12个月时应用视觉模拟评分法(VAS)评估患者疼痛程度、Harris量表评价髋关节功能,同时观察两组患者术后并发症情况。
1.4 统计学方法
采用SPSS 21.0统计软件进行数据处理。正态分布且方差齐的计量资料采用均数±标准差(±s)表示,组间比较采用t检验,计数资料用频数和百分比(%)表示,组间比较采用χ2检验。P<0.05为差异有统计学意义。
2.结果
2.1 两组患者手术相关指标情况比较
DAA组手术时间较PLA组长,而术中失血量、术后引流量均较PLA组少,差异有统计学意义(P<0.05),见表1。
表1 两组患者手术相关指标比较(±s)
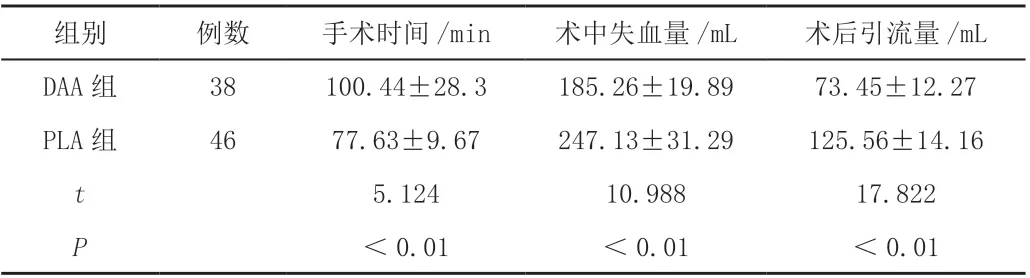
表1 两组患者手术相关指标比较(±s)
组别 例数 手术时间/min 术中失血量/mL 术后引流量/mL DAA组 38 100.44±28.3 185.26±19.89 73.45±12.27 PLA组 46 77.63±9.67 247.13±31.29 125.56±14.16 t 5.124 10.988 17.822 P<0.01 <0.01 <0.01
2.2 两组患者术后临床疗效情况比较
DAA组患者术后下床时间、住院时间均较PLA组短, 差异有统计学意义(P<0.05)。术后1个月内,DAA组患者VAS评分低于PLA组,Harris评分高于PLA组,差异有统计学意义(P<0.05)。术后3个月~1年,两组患者VAS评分及Harris评分差异无统计学意义(P<0.05)。见表2。
表2 两组患者术后临床疗效比较(±s,分)

表2 两组患者术后临床疗效比较(±s,分)
VAS评分/分术后1个月 术后1年DAA组 38 23.13±3.52 8.44±0.95 4.84±0.75 2.08±0.94 PLA组 46 34.72±6.77 11.85±1.29 5.78±1.09 2.13±0.69 t 10.077 13.832 4.646 0.281 P<0.01 <0.01 <0.01 >0.05组别 例数 下床时间/h 住院时间/d

表2(续)
2.3 两组患者并发症发生情况比较
DAA组中5例(13.2%)发生股外侧皮神经损伤,发生率高于PLA组(0例,0%),差异有统计学意义(P<0.05),其中1例患者最终随访时仍遗留大腿外侧局部皮肤麻木不适,无功能障碍,4例随访3~6个月症状均完全消失。DAA组3例(7.9%)患者术中发生股骨近端骨折,发生率高于PLA组(2例,4.3%),差异无统计学意义(P>0.05),末次随访时拍片复查显示骨折均已愈合。PLA组中1例(2.2%)患者出现髋关节脱位,发生率高于DAA组(0例,0%),差异无统计学意义(P>0.05),予手法复位后出院。见表3。

表3 两组患者术后并发症情况[n(%)]
3.讨论
股骨颈骨折多发生于高龄人群,常由低能量创伤所致,由于老年患者常伴骨质疏松,内固定治疗或保守治疗均较高的风险(内固定失效、股骨头坏死、长期卧床并发症等),因此,人工髋关节置换术成为老年股骨颈骨折患者的首选术式[2]。本研究通过比较两种不同入路的髋关节置换术发现,DAA较PLA可明显提前患者下地时间、缩短住院时间、更少的术后疼痛及更好的髋关节功能[3]。
由于DAA曲线较长,股骨近端显露较困难,理论上讲,DAA手术时间应大于PLA,而部分学者认为两种入路在手术时间方面无差异[4],甚至DAA耗时较PLA更短。而且DAA完全经间隙进入,不需修复外旋肌群及后方关节囊,使术后关闭切口更简单、快速。老年患者髋关节置换围术期失血量与术后康复密切相关,严重失血可导致患者精神萎靡,乏力、食欲减退等,影响术后康复进程。本研究中DAA术中出血量及术后引流量均较PLA少,这可能与DAA微创特性密切相关,这对老年患者术后康复至关重要。减轻疼痛是增加患者满意度的重要因素之一。有研究表明DAA髋关节置换术患者术后疼痛更轻微,且对阿片或非阿片类镇痛药需求量更少。本研究中,术后1个月内,DAA组患者VAS评分明显低于PLA组,这与术中髋关节周围软组织损伤小密切相关。术后3个月~1年,两组患者VAS及Harris评分差异无统计学意义(P>0.05),与既往研究结果[5]基本一致。此外,股外侧皮神经损伤(lateral femoral cutaneous nerve injury, LFCN)是DAA另一常见并发症,本研究中DAA组5例(13.2%)出现股外侧皮神经损伤,随访末时仅1例仍遗留大腿外侧局部皮肤麻木,无功能障碍。结合文献及我们的经验,显露深筋膜后可适当偏后方切开深筋,且术中不要特意去探查股外侧皮神经,可一定程度减少LFCN,缝合时也应避免缝线损伤神经。
综上所述,DAA全髋关节置换具有软组织损伤小、术后疼痛轻、康复快等优点,进而提高患者满意度、降低医疗费用、节约医疗资源,有助于高龄患者的快速康复治疗,是将来微创关节置换发展的方向。但是此入路需要较长的学习及一定的髋关节置换经验,随着病例的增加,经验的丰富,DAA手术时间、并发症发生率均可相应减少。本研究为回顾性研究,病例数较少,随访时间较短,为进一步验证DAA髋关节置换治疗老年股骨颈骨折的疗效,还需进行随机、大样本、多中心研究。
