胫骨平台骨折术后感染性骨缺损的分型和治疗策略
2021-06-05曾文容陈卫陈志达蒋元杰石伟发郭志民
曾文容 陈卫 陈志达 蒋元杰 石伟发 郭志民
胫骨平台骨折是临床常见的创伤性关节内骨折之一,约占全身骨折的1.66%[1]。该骨折多由高能量暴力损伤引起,小腿近端软组织覆盖少,通常导致严重软组织损伤及粉碎性骨折外露,加之手术时机、术式选择不佳、手术操作不当等因素,术后容易发生创面软组织缺血性坏死,继而出现感染及钢板外露等一系列并发症[2]。文献报道胫骨平台骨折感染发生概率约为13%[3]。术后感染急需手术彻底清创联合抗感染治疗,清创术后常出现骨缺损。因此,伴随感染的骨缺损成为外科医生最棘手的问题之一。
四肢骨缺损的修复方法包括Masquelet技术、Ilizarov骨搬移技术、带血管蒂腓骨移植等[4]。Mas_quelet技术又称膜诱导技术,相比过去单纯的骨缺损区域内植骨,该方法有更高的成功率[5]。Ilizarov环形外固定架提供了可调整的、牢固的固定体系进行固定及骨搬移,对骨周围软组织起到了良好保护作用[6]。早期行膜诱导技术和Ilizarov环形外固定架治疗长骨干骨折术后骨缺损已取得良好的疗效,而对于胫骨平台骨折术后出现感染性骨缺损的治疗方式却鲜有报道[5]。因此本研究回顾性分析我院2014年7月至2018年2月收治的45例胫骨平台骨折术后感染性骨缺损病人的临床资料,观察其术式选择及临床疗效,总结胫骨平台术后不同程度感染性骨缺损的治疗策略选择。
资料与方法
一、纳入标准与排除标准
纳入标准:①按AO诊断标准[7]明确胫骨平台术后感染;②经扩创后胫骨近端或关节面出现骨缺损的病人;③根据骨髓炎Cinery_Mader分型[8]中生理状态分型为A/B型的病人;④年龄≥18岁;⑤知情同意且随访病历资料完整。
排除标准:①根据骨髓炎Cinery_Mader分型中生理状态分型为C型的病人;②年龄<18岁;③病历资料缺失的病人。
二、一般资料
45例病人纳入本研究,其中男32例,女13例,年龄为(39.42±12.09)岁(20~66岁);左侧18例,右侧27例;致伤原因:交通事故伤21例,高处坠落伤10例,摔伤8例,其他伤6例。闭合性骨折14例,开放性骨折31例。根据Schatzker分型[9]标准,初始骨折中Ⅳ型4例,Ⅴ型10例,Ⅵ型31例,内外侧平台双骨折者采用双侧钢板固定,单侧内侧或外侧平台骨折采用单侧钢板固定,开放性骨折则采取外固定架固定。病人术后发生感染时间为(26.58±11.53)d(9~57 d),感染持续时间为(17.06±14.84)周(7 d~48周)。感染持续时间<3周者5例,均为开放性粉碎性骨折;3周~10周者31例;大于10周者9例。钢板及骨外露21例。清创后出现腔洞性骨缺损16例,节段性骨缺损16例,波及关节面的缺损13例。45例病人均由同一组高年资主治医生进行手术。
三、治疗方法
了解病人抗生素使用情况,取创面标本做细菌培养,完善血常规、C-反应蛋白、红细胞沉降率及降钙素原等血化验,术前行患肢磁共振和骨三相明确创面感染及软组织受累情况,患肢X线片及三维CT扫描了解骨缺损情况。
一期彻底扩创,不稳定时采用环形外固定架固定,抗生素骨水泥占位。病人常规行硬膜外或全身麻醉,仰卧位于牵引床,患肢大腿中上1/3处绑止血带,常规消毒后铺单,对创面进行彻底扩创,按照低度恶性肿瘤切除方法作为感染创面清创的标准,即骨质及软组织出现“红辣椒征”。按照文献推荐的“3_2_1”原则取创面标本进行细菌培养[10]。切除坏死软组织,如有内固定,则取出胫骨内固定装置,去除游离及感染坏死的骨块,使用H2O2溶液、1%碘伏溶液、医用脉冲冲洗器联合生理盐水反复冲洗创面,冲洗过程仍发现存在坏死组织,继续清创反复冲洗直至创面未见感染坏死组织为止。若感染涉及胫骨关节面,则延长手术切口对膝关节面进行清创。用克氏针固定不稳定骨块,套入外固定环,调整患肢下肢力线,在骨缺损近端固定2个环,打入相应克氏针,远端同样选定2个环固定。根据病人骨缺损及分泌物培养情况,使用抗生素骨水泥置于骨缺损处占位。若一期无法闭合创面,则需要使用负压封闭引流技术封闭创面,1周后如创面肉芽新鲜可选用腓肠神经营养皮瓣覆盖创面。
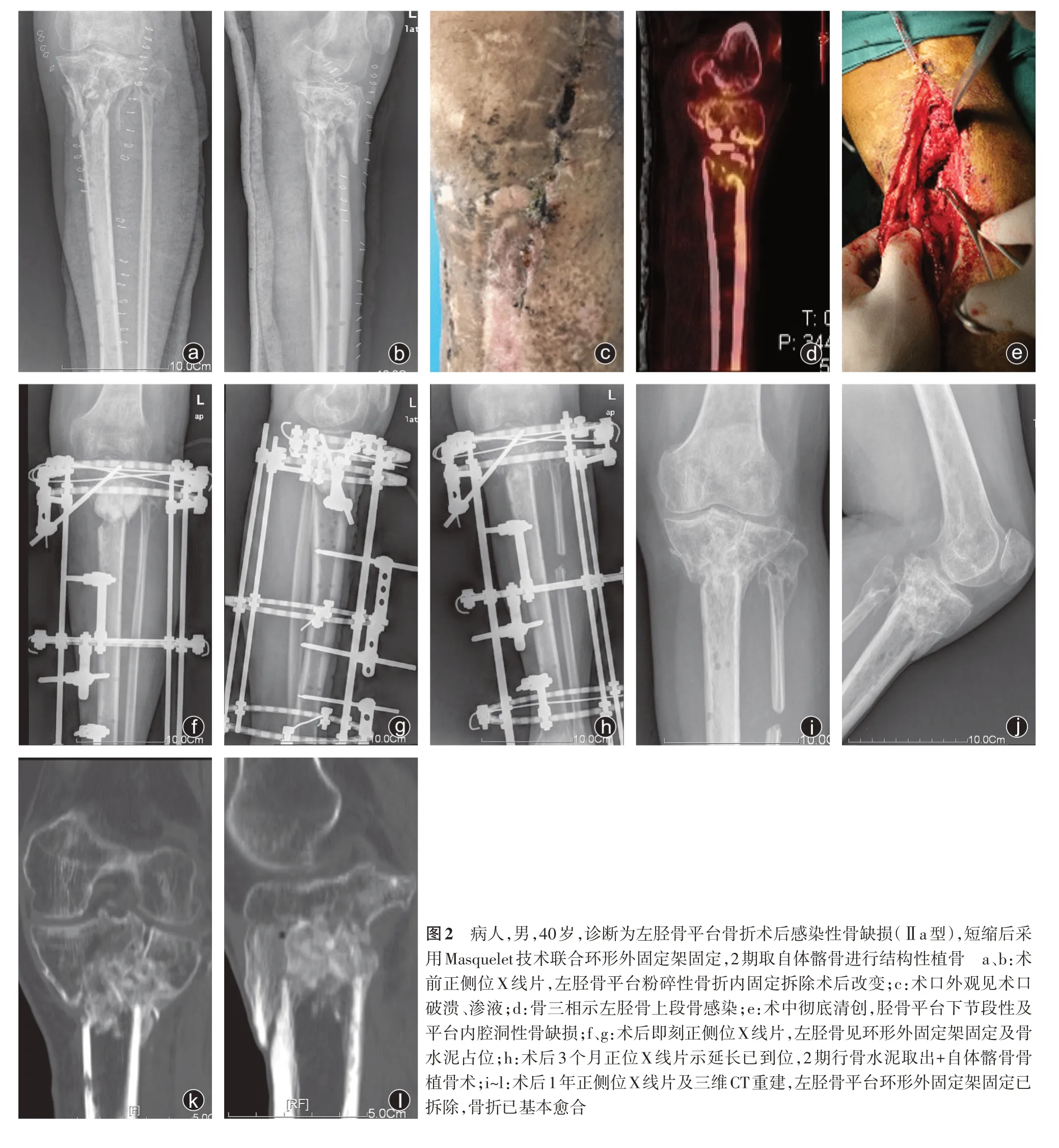
按照胫骨平台骨缺损情况进行分型治疗。Ⅰ型胫骨平台内腔洞性骨缺损,直接行开放性植骨,或取出骨水泥后,将自体髂骨混合同种异体骨材料进行结构性植骨。Ⅱa型胫骨平台下节段性(<4 cm)并平台内腔洞性骨缺损,结构性植骨后增加搬运环,对骨缺损远端进行截骨,使用搬运环进行搬移。Ⅱb型胫骨平台下节段性(≥4 cm)并平台内腔洞性骨缺损,增加搬运环,对骨缺损远端进行截骨,使用搬运环进行搬移,延长到位时再进行结构性植骨。Ⅲa型胫骨平台波及关节面的缺损,但节段性缺损<4 cm,若涉及关节面严重骨缺损,则需要进行结构性植骨及骨搬移同时融合膝关节。Ⅲb型胫骨平台波及关节面的缺损,但节段性缺损≥4 cm,则增加股或胫骨远端正常骨质的截骨延长,并行膝关节融合术。
二期取出占位器、植骨,截骨延长。一期术后6~8周,创面愈合良好,实验室检查及三阶段骨显像未见明显感染征象则进行二期手术。麻醉成功后,患肢常规消毒铺巾,切开皮肤、皮下组织及筋膜,暴露骨缺损位置,取出骨水泥占位器。若出现胫骨关节面缺损,增加股或胫骨远端正常骨质的截骨延长,并行患肢膝关节融合。
四、术后处理及疗效评价
术后常规进行广谱抗生素抗感染及低分子肝素钠抗凝治疗,待药敏结果回报后选用敏感抗生素治疗2周,口服敏感抗生素4周。康复师协助指导病人行患肢股四头肌、髋关节、膝关节及踝泵主、被动功能锻炼。记录术中出血量、手术时间、并发症发生情况。观察引流管引流量及引流物性状,术后1周在不同时间点通过引流管取引流液3次做细菌培养及药敏实验。当引流量连续3 d小于10 mL可拔除引流管。观察并记录病人一期手术前、二期手术后3个月白细胞计数、C-反应蛋白、红细胞沉降率及降钙素原等炎性指标情况、膝关节活动度,并采用美国特种外科医院(Hospital for Special Surgery,HSS)膝关节评分评定病人膝关节功能情况,术后即刻、1、3、6、12、24个月复查患肢胫骨正侧位X线片,观察骨折愈合情况。
五、统计学方法
采用统计学软件SPSS 20.0(IBM公司,美国)进行数据处理。计量资料用均数±标准差(±s)表示,治疗前后结果比较采用配对t检验。以P<0.05为差异有统计学意义。
结 果
病人随访时间为(25.25±3.32)个月(17~56个月)。深部创面细菌培养情况:金黄色葡萄球菌23例,里昂葡萄球菌7例,大肠埃希菌5例,鲍曼不动杆菌5例。病人骨折愈合时间为(11.21±4.43)个月(8~17个月),伤口愈合较满意,其中8例行腓肠肌肌瓣转移术覆盖伤口;10例伤口张力过大,直接缝合困难,行同侧大腿取皮局部植皮术;1例节段性骨缺损术后10个月骨折未见明显愈合,再次手术植骨后6个月得到愈合。随访2年未见伤口破溃及感染复发。在观察期间未见固定失败、再骨折、神经损伤、下肢深静脉血栓、肺栓塞等并发症的发生。
一期术前与二期术后3个月各类炎性指标、膝关节活动度、HSS评分情况详见表1,其中3例病人行患膝膝关节融合术,剔除HSS评分对关节活动度评价,HSS评分分别为65、67及53分。二期术后3个月上述所有指标与一期术前比较,差异均有统计学意义(P均<0.05)。末次随访时,患侧膝关节HSS评分为(89.23±5.35)分(82~94分)。典型病例见图1~5。
讨 论
一、胫骨平台骨折术后感染性骨缺损原因分析及治疗
胫骨平台骨折术后出现手术部位感染的概率明显高于机体其他部位[11]。研究表明开放性骨折、吸烟、外固定架固定、手术时间超过3 h、身体质量指数≥24 kg/m2、糖尿病、住院时间≥14 d、骨筋膜室综合征等可作为胫骨平台骨折术后深部切口感染的独立危险因素[3,12]。甚至有学者将胫骨近端部位列为手术部位感染的独立危险因素[13]。除此之外,我们认为感染原因还包括:①对局部软组织损伤评估不足,小腿近端软组织覆盖少,组织营养血管供养差,胫骨平台骨折常多伴高能暴力,同时合并严重软组织损伤,而且内固定占据较多软组织容量,这些因素容易导致骨折内固定后出现创面软组织缺血性坏死,继而出现感染及钢板外露;②手术时机不佳,术前未进行患肢骨牵引充分消肿,过早进行内固定手术,特别是同时进行胫骨内外侧双钢板固定,术后软组织进一步肿胀,加重软组织的张力,严重影响软组织血运;③手术操作粗糙,术中反复暴力复位,广泛剥离骨膜,切口皮瓣设计不合理,造成软组织的血供障碍。一旦出现伤口感染未能够及时处理,切口渗液、内固定及骨外露、骨髓炎和感染性骨不连等并发症随之发生[2,14]。
表1 病人治疗前后炎性指标、膝关节活动度、HSS评分比较(±s)

表1 病人治疗前后炎性指标、膝关节活动度、HSS评分比较(±s)
时间一期术前二期术后3个月t值P值白细胞计数(×109/L)17.82±2.09 8.13±1.51 17.914<0.001红细胞沉降率(mm/h)74.18±19.82 11.74±5.28 38.597<0.001 C-反应蛋白(mg/L)55.68±9.73 8.52±1.49 35.283<0.001降钙素原(ng/mL)0.37±0.11 0.04±0.03 41.139<0.001膝关节活动度(°)43.18±8.64 88.25±16.36-16.745<0.001 HSS评分(分)44.96±6.94 79.81±9.37-14.833<0.001

图1 病人,男,41岁,诊断为左胫骨平台骨折术后感染性骨缺损(Ⅰ型),采用一期彻底清创,取出内固定,2期取自体髂骨进行开放性植骨 a、b:骨折术后即刻正侧位X线片显示左胫骨平台内外侧钢板螺钉固定;c:术后10个月左小腿伤口反复渗液,窦道形成,存在脓性分泌物;d~g:一期左胫骨内固定物取出并清创后正侧位X线片及三维CT显示左胫骨平台钢板已取出,部分骨折已愈合;h:术中彻底清创,左胫骨平台腔洞性骨缺损,创面新鲜;i:2期取自体髂骨的松质骨进行开放性植骨;j、k:术后6个月正侧位X线片显示左胫骨平台骨缺损已基本修复;l:术后6个月左小腿伤口愈合,无异常分泌物
彻底的清创是治疗切口感染及影响预后的重要一环。彻底清创需要清除大量死骨及坏死炎性肉芽组织,所以容易导致腔洞性骨缺损,甚至关节面缺损产生。骨缺损的治疗方式包括:血管蒂腓骨移植、自体骨或异体骨移植、骨搬运或膜诱导技术[4,15_16]。膜诱导技术是由法国医生Masquelet首次提出,而且利用该技术成功治愈长达25 cm骨缺损病例而备受关注[17]。Masquelet技术即第一阶段采用骨水泥占位骨缺损部位,可避免软组织长入骨缺损部位,同时又可诱导机体产生自体膜,自体膜可产生骨分泌因子,自体膜形成血供系统;第二阶段在创面未发生感染情况下,切开自体膜,植入松质骨或结构性植骨。目前该技术多应用于长骨骨缺损,取得了良好的疗效,而涉及胫骨近端骨缺损治疗却鲜有报道。傅景曙等[18]报道了采用膜诱导技术成功治愈21例胫骨平台术后感染病人,但是出现4例一期清创后感染,感染复发率达19%,笔者认为与保留钢板有关,因为保留内植物容易导致感染控制不佳,继而需要反复清创。彻底清创后,对于大段骨缺损则利用Ilizarov技术张力-应力法则,进行干骺端截骨后缓慢牵拉以实现骨的再生及延长,同时环形外固定架提供了可调整的、牢固的固定体系,从而避免了大段骨移植[6]。故在我们研究中,采用拆除内固定物,进行彻底清创,同时使用Ilizarov环形外固定架固定。具有以下优势:①可以彻底清创创面,减少感染残留;②内植物的去除,减少创面张力,可较好在一期闭合创面,避免行肌皮瓣覆盖创面手术;③通过环形外固定架维持下肢力线,同时固定较大骨折块,若缺损较大,可在二期同时行骨搬移手术。通过一期彻底清创、内固定物取出、环形外固定架固定,二期重建骨缺损部位或同时行骨搬移或行膝关节融合技术。本研究中一期治疗后未见有感染复发,8例病人因创面缺损较大行腓肠神经营养皮瓣覆盖创面。10例伤口张力过大,直接缝合困难,行同侧大腿取皮局部植皮术。病人随访2年未见伤口破溃及感染复发。

二、胫骨平台骨折术后感染性骨缺损分型及其治疗策略
根据临床经验,我们对胫骨平台骨折后感染性骨缺损进行分型并采取对应的治疗方式。Ⅰ型为胫骨平台内腔洞性骨缺损,骨折稳定者,可彻底清创后,进行开放性植骨;或者采用Masquelet技术,二期取自体髂骨混合同种异体骨材料进行结构性植骨,必要时可加环形外固定架固定。Ⅱ型为胫骨平台下节段性+平台内腔洞性骨缺损,我们将节段性骨缺损是否小于4 cm区分为Ⅱa及Ⅱb型。Ⅱa型为胫骨平台下节段性(<4 cm)+平台内腔洞性骨缺损,环形外固定架进行急性短缩,Masquelet技术结构性植骨后增加搬运环,对骨缺损远端进行截骨,使用搬运环进行搬移延长;Ⅱb型为胫骨平台下节段性(≥4 cm)+平台内腔洞性骨缺损,环形外固定架增加搬运环,对骨缺损远端进行截骨,使用搬运环进行搬移,当延长到位时再进行结构性植骨。Ⅲ型为胫骨平台波及关节面的缺损,我们将节段性骨缺损是否小于4 cm区分为Ⅲa及Ⅲb型。Ⅲa型为胫骨平台波及关节面的缺损,但节段性缺损<4 cm,采用环形外固定架固定,进行结构性植骨及骨搬移,因涉及关节面严重骨缺损,即胫骨平台关节面负重区严重缺损,缺损直径≥2 cm,需同时进行患肢膝关节融合术;Ⅲb型为胫骨平台波及关节面的缺损,但节段性缺损≥4 cm,采用环形外固定架固定,进行股骨或胫骨远端正常骨质的截骨延长,并行患肢膝关节融合术。通过该分型,我们可个性化制定治疗方式,取得了良好的治疗效果,明显降低了治疗后的炎症指标,病人可早期行膝关节功能锻炼,并能提高膝关节功能评分。

图4 病人,男,56岁,诊断为左胫骨平台骨折术后感染性骨缺损(Ⅲa型),采用Masquelet技术联合环形外固定架固定,并行患肢膝关节融合 a~d:术前2个月正侧位X线片及三维CT重建示左胫骨平台粉碎性骨折,钢板螺钉固定,未见骨痂生长;e、f:术后2个月膝关节MRI示左胫骨平台内侧高信号,考虑感染;g:术口外观见术口破溃、渗液;h、i:术中彻底清创后出现波及关节面的缺损,缺损为3.2 cm;j、k:术后即刻正侧位X线片,左胫骨平台环形外固定架固定,并行膝关节融合;l~o:术后1年正侧位X线片及CT示左膝关节融合改变
三、手术注意事项

图5 病人,女,62岁,诊断为右胫骨平台骨折术后感染性骨缺损(Ⅲb型),采用Masquelet技术联合环形外固定架固定,股骨远端截骨延长,并行患肢膝关节融合 a、b:术前正侧位X线片示右胫骨平台粉碎性骨折,骨水泥占位;c、d:术前三维CT重建示右胫骨平台骨水泥占位,胫骨平台节段性缺损并波及关节面;e、f:二期取出骨水泥,行右膝关节融合术;g、h:术后即刻正位X线片,右胫骨平台环形外固定架固定,股骨远端截骨延长,并行膝关节融合;i、j:术后1年正侧位X线片,右股骨远端截骨延长,右膝关节融合改变
手术的两个阶段相对独立,操作过程中需注意以下几点。①彻底清创:彻底清创是治疗创面感染的先决条件,也是降低感染复发风险的关键。肿瘤切除方法已被推荐为清创的标准,清创时应把感染创面作为低度恶性肿瘤处理,即清创范围应超过正常组织范围5 mm,骨组织及软组织应清创至“红辣椒征”程度,皮质骨可用鹰嘴咬骨钳咬除创面渗血为止。②手术时机的选择:对于第一阶段的手术时机选择,越早、越彻底行扩创手术已经成为共识,而何时进行第二阶段手术的时机选择目前存在争议。芬兰学者Aho等[19]总结临床病例后发现第一阶段术后4周内为第二阶段的最佳手术时机。诱导膜的新生血管最佳活性在新生血管形成2~4周,6周后则逐渐下降[20]。临床上还需综合病人的全身情况、局部皮肤情况、影像学及实验室检查情况来判断骨感染的控制情况。对于本组病人的手术时机的选择,我们要求连续3次复查的炎症指标(包括血常规、红细胞沉降率、C-反应蛋白及降钙素原等)达到正常范围内,才允许进行第二阶段手术。本组病人中,手术时机选择一般在第一阶段术后6~8周,4例病人8~12周才进行第二阶段手术,均取得了良好的临床疗效。
综上所述,根据胫骨平台骨折术后感染性骨缺损进行分型治疗,取得良好疗效,可早期行膝关节功能锻炼,并能提高膝关节功能评分。本研究不足之处在于样本量较少,下一步将进行大样本随机试验、多中心研究再次评估。
