经阴道分娩初产妇产后早期盆底电生理异常影响因素分析及预测模型研究
2021-06-02卢琼芳
张 萍,卢琼芳
(1.广西中医药大学护理学院,广西 南宁 530200;2.广西省贵港市人民医院产科,广西 贵港 537100)
盆底功能障碍(pelvic floor dysfunction,PFD)主要表现为盆腔脏器脱垂(pelvic organ prolapse,POP)、尿失禁(urinary incontinence,UI)、性功能障碍(sexual dysfunction,SD)、骨盆疼痛(pelvic pain,PP)等症状,主要是由于盆底组织松弛,盆腔脏器脱离原来的解剖位置而导致的盆腔脏器的位置改变和功能损伤。随着我国“二孩”政策全面开放,产后盆底功能障碍的发生率呈上升的趋势,产后早期盆底肌力异常高达47%~94.72%[1-5]。产后PFD与盆底肌电生理改变有直接的关系[6]。盆底肌纤维分为Ⅰ类和Ⅱ类肌纤维,Ⅰ类肌纤维属于盆腹腔的支持系统,Ⅱ类肌纤维属于盆腹腔的运动系统。有研究显示POP与Ⅰ类肌纤维肌力下降有关,UI则与Ⅱ类肌纤维肌力下降有关[6-7]。产后PFD严重危害产妇的身心健康。有研究显示,阴道分娩是产后早期盆底功能障碍的独立危险因素[8]。阴道分娩产后早期盆底肌电异常的因素尚未完全明确,以及对产后早期盆底肌电异常的预测研究尚少,本研究通过回顾在贵港市人民医院规律产检和分娩,并在产后6~8周行盆底功能康复检查的初产妇的妊娠期产检、分娩产程及产后监测数据结果,分析产后早期盆底电生理改变的原因,建立预测模型,为预防经阴道分娩初产妇产后PFD提供有效依据。报告如下。
1 资料与方法
1.1一般资料 选择2018年1月—2019年6月在广西省贵港市人民医院行产后盆底功能康复监测产妇700例。纳入标准:①在广西省贵港市人民医院建立妊娠期档案、规律产前检查、分娩且于产后6~8周进行盆底功能康复检测;②初产妇;③足月;④单胎活产;⑤阴道分娩。排除标准:①有盆腔手术史;②有盆腔炎史;③产妇患有严重的心、肝、肾等疾病;④产妇在妊娠过程中存在妊娠合并症;⑤分娩后子宫切除;⑥分娩过程中使用产钳、胎头吸引;⑦孕前存在有PFD;⑧身高<140 cm等。排除标准:资料不全。最终纳入符合条件的产妇有664例,分娩平均年龄(26.85±3.69)岁,平均身高(158.69±4.27)cm,新生儿出生平均体重(3 149.70±327.23)g,新生儿平均身长(49.95±0.93)cm,平均出生孕周(39.03±0.85)周,平均第一产程时间(7.90±3.39)h,平均第二产程时间(0.84±0.52)h,平均第三产程时间(9.60±4.26)min,平均孕早期体重指数(body mass index,BMI)值20.34±2.28,平均孕期增重(13.63±3.76)kg,盆腔动态压力(57.17±14.55)cmH2O(1 cmH2O=0.098 kPa)。
1.2方法 研究由1名取得国际盆底康复师资格证并从事盆底康复相关工作5年的主管护师进行盆底功能检测。采用神经肌肉电刺激治疗仪Phenix U4通过肌电图描记法检测产妇盆底肌力和疲劳度,按国际通用的会阴肌力测试法将盆底肌力分为6个级别,即0~Ⅴ级。肌力>Ⅲ级为正常,疲劳度0%为正常,盆腔动态压力为80~150 cmH2O。记录盆底Ⅰ、Ⅱ类肌肌力和疲劳度及盆腔动态压力。
1.3统计学方法 应用SPSS 22.0统计软件分析数据。计量资料采用t检验分析,计数资料采用χ2检验,采用二元Logistic回归分析方法筛查影响因素,盆底电生理检测项目值之间采用Pearson检验进行相关性分析,建立ROC曲线预测盆底肌电损伤的发生。P<0.05为差异有统计学意义。
2 结 果
2.1阴道分娩初产妇产后早期盆底肌检测结果 Ⅰ、Ⅱ类肌纤维产后6~8周肌力异常发生率分别为70.03%(465/664)和69.27%(460/664)Ⅰ类肌纤维疲劳69.73%(463/664),Ⅱ类肌纤维疲劳31.02%(206/664),阴道动态压力异常92.02%(611/664)。Ⅰ类肌疲劳度-1.31±1.31,Ⅱ类疲劳度-0.36±0.59,阴道动态压力(57.17±14.55)cmH2O。阴道分娩初产妇早期Ⅰ、Ⅱ肌纤维肌力情况见表1。

表1 阴道分娩初产妇产后早期盆底肌电生理检测结果Table 1 Electrophysiological test results of pelvic floor musclesof primipara after vaginal delivery in early postpartum (例数)
2.2初产妇产后早期盆底肌检测结果影响因素分析
2.2.1初产妇产后早期盆底肌检测单因素分析结果 将产妇分娩年龄、新生儿体重、身长、新生儿性别、产妇身高、会阴侧切、撕裂伤、孕早、中、晚期BMI值、根据美国国家医学科学院(Institute Of Medicine,IOM)提出的国际通用的妊娠体重增加指南[9]提出的妊娠期体重增长总数范围,确认妊娠期体重增长情况等进行单因素分析。研究结果表明,Ⅰ类肌肌力在分娩年龄、会阴侧切、会阴撕裂伤、孕晚期增重≥10 kg及产妇身高方面差异有统计学意义(P<0.05)。Ⅱ类肌肌力在孕期增重情况、孕妇身高方面差异有统计学意义(P<0.05)。Ⅰ类肌疲劳度在新生儿性别、孕晚期增重≥10 kg、阴道霉菌感染方面差异有统计学意义(P<0.05)。Ⅱ类肌疲劳在第二产程时长、孕期增重情况、早期BMI值、中期BMI值、分娩前BMI值方面差异有统计学意义(P<0.05)。盆腔动态压力在分娩前BMI值方面差异有统计学意义(P<0.05)。见表2,表3。
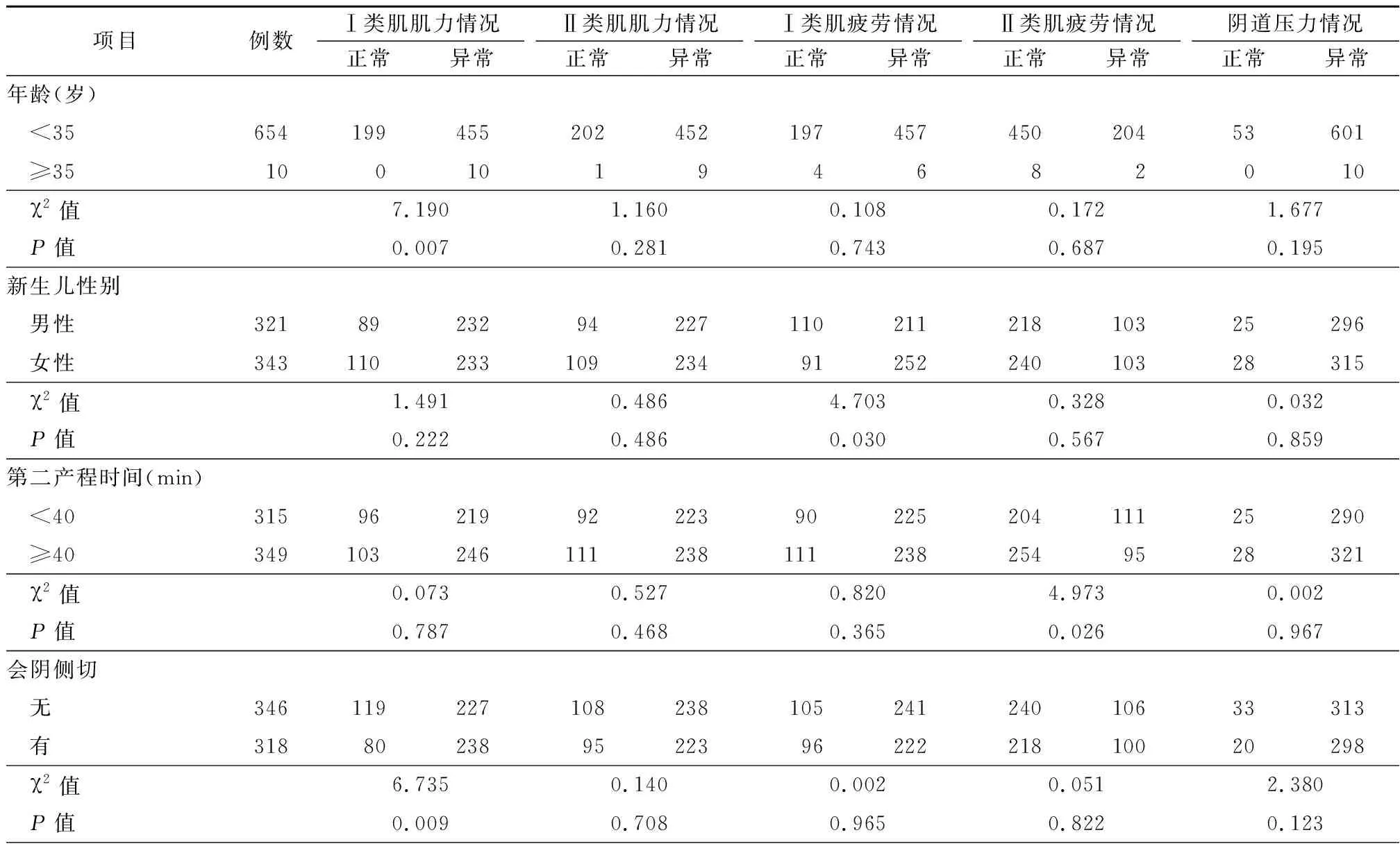
表2 初产妇产后早期盆底肌检测结果单因素计数资料分析结果Table 2 The Results of counting data univariate analysis on pelvic floor muscle test of primipara with vaginal delivery in early postpartum (例数)
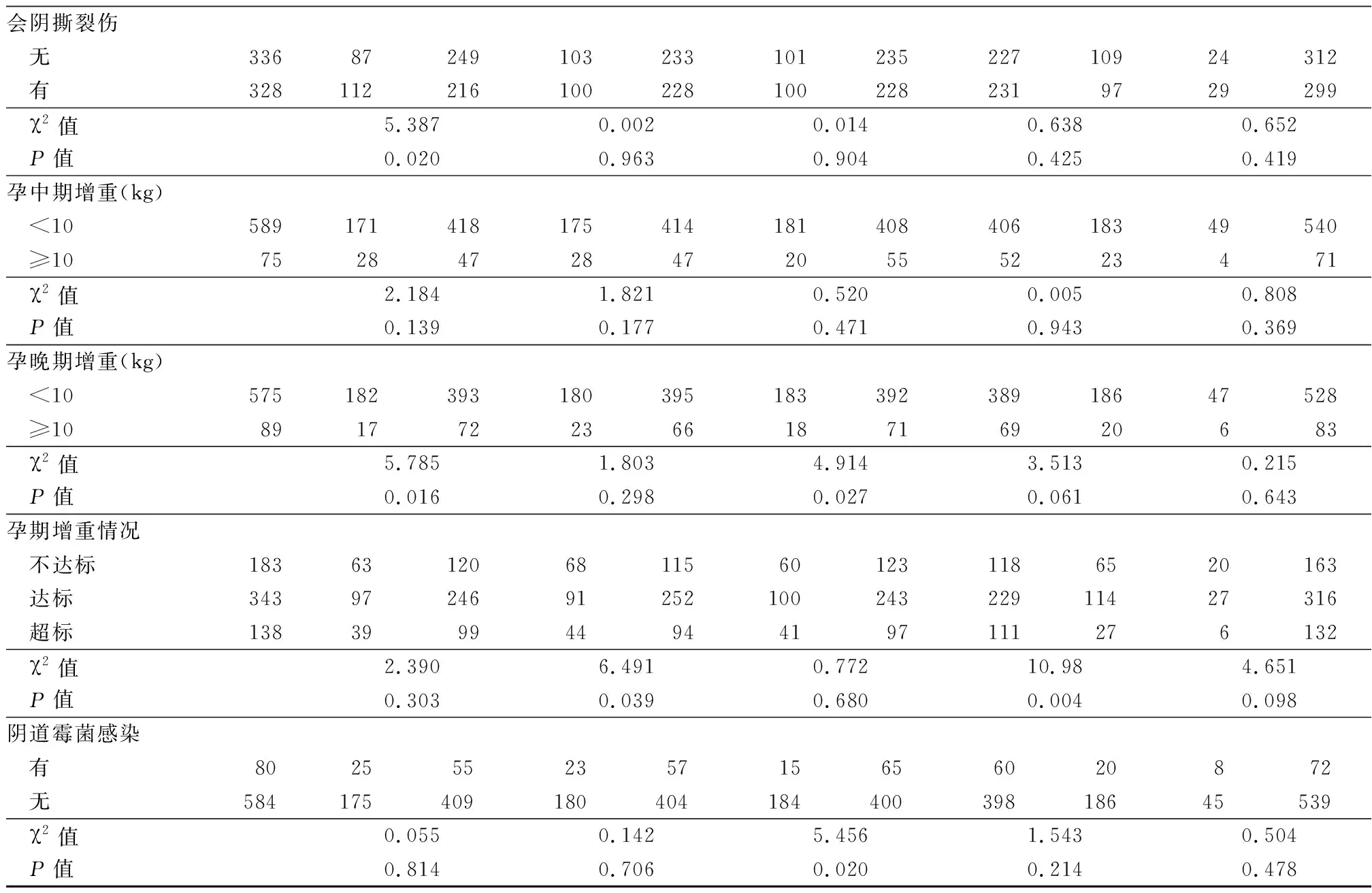
表2 (续)
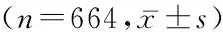
表3 初产妇产后早期盆底肌检测结果单因素计量资料分析结果Table 2 The Results of measurement data univariate analysis on pelvic floor muscle test of primipara with vaginal delivery in early postpartum
2.2.2产后早期盆底肌电生理结果进行二分类Logistic回归分析结果 将以上单因素带入回归模型进行Logistic回归分析,所有方程的Hosmer与Lemeshow测试结果P>0.05,且模型预测值均在70分以上,说明模型适用,且模型预测效果良好。变量赋值表见表4。研究结果显示:①产妇分娩年龄、产妇身高、会阴侧切、会阴撕裂伤、妊娠晚期增重、新生儿出生体重、新生儿身长是Ⅰ类肌肌力异常的危险因素;②会阴侧切和撕裂是Ⅱ类肌肌力异常的危险因素;③新生儿性别(女)和孕晚期增重在10 kg以上是Ⅰ类肌疲劳的危险因素;④会阴撕裂伤和分娩第二产程是Ⅱ类肌疲劳的危险因素;⑤会阴侧切和第二产程时长是阴道动态压力异常的危险因素,见表5。
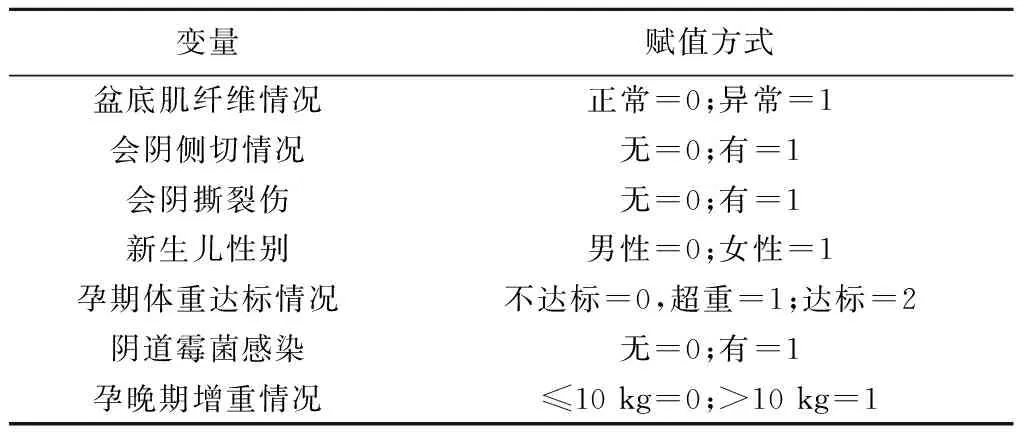
表4 盆底肌检测结果Logistic回归分析中变量赋值表Table 4 Variable assignment table in logistic regression analysis of pelvic floor muscle test
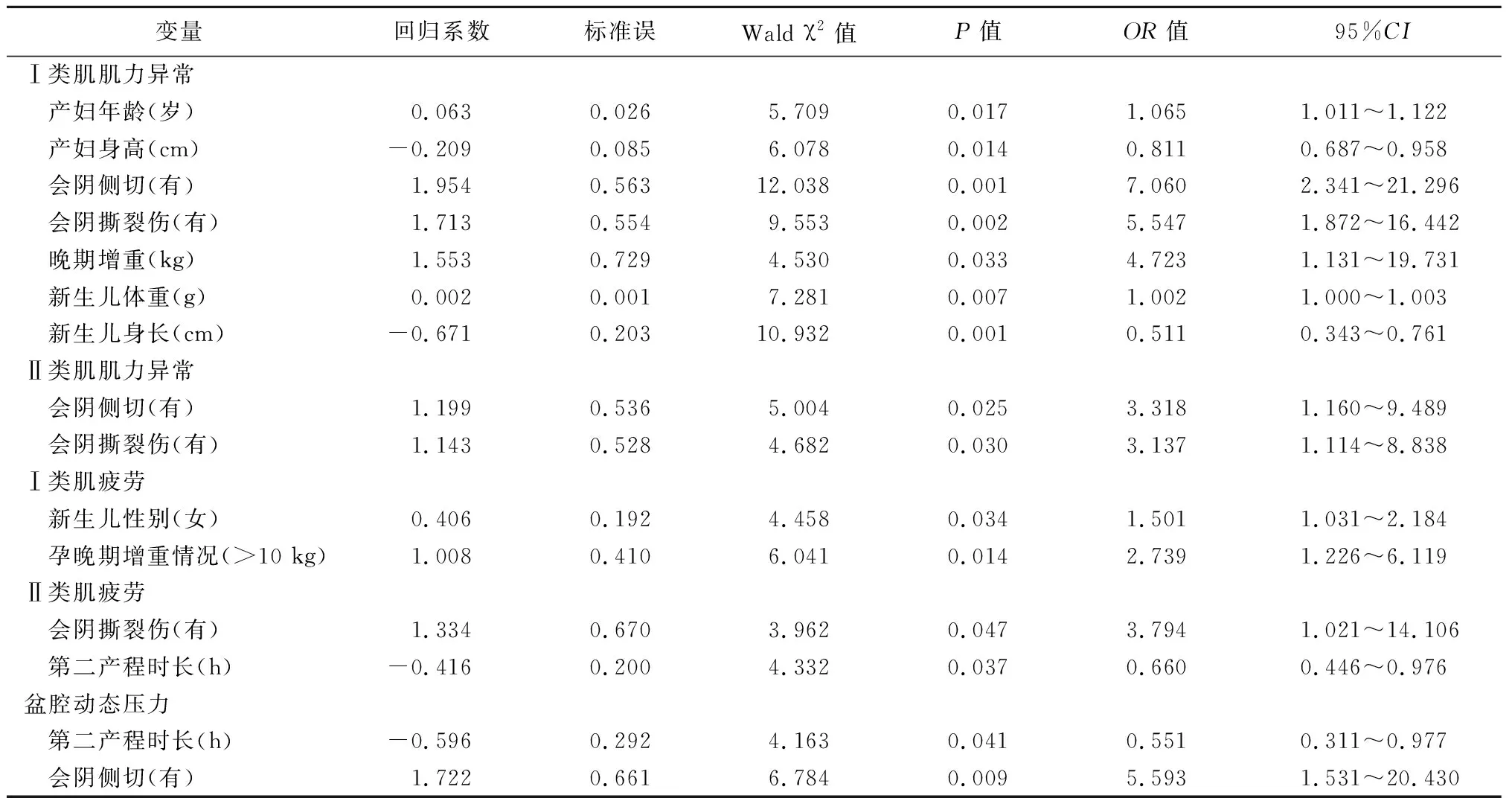
表5 初产妇产后盆底肌检测结果Logistic回归分析Table 5 Logistic regression analysis of postpartum pelvic floor muscle test in primipara with vaginal delivery
2.3盆底肌检测结果之间的相关性分析 将664例产妇盆底检测结果进行了Pearson相关性检验,分析结果显示肌力、肌纤维疲劳度和盆腔的动态压力存在有相关性(P<0.05),Ⅰ类肌肌力和Ⅱ类肌肌力存在中等强度相关,见表6。

表6 产妇盆底肌检测结果之间的相关性分析结果Table 6 Correlation analysis results of pelvic floor muscle test
2.4盆底肌电生理结果与妊娠体重增长情况分析 根据IOM提出的妊娠体重增加指南[9]孕前BMI值<18.5妊娠期应该增加12.5~18 kg;18.5≤BMI<25妊娠期应该增加11.5~16 kg;25≤BMI<30妊娠期应该增加7~11.5 kg。将妊娠期未达到增重指标的设为“不达标”;将在理想的增重范围内设为“达标”;将超过理想范围的增重设为“超标”。盆底检测结果与增重情况比较结果,结果显示,Ⅱ类肌肌力和疲劳度受到体重的影响较明显,见表7。
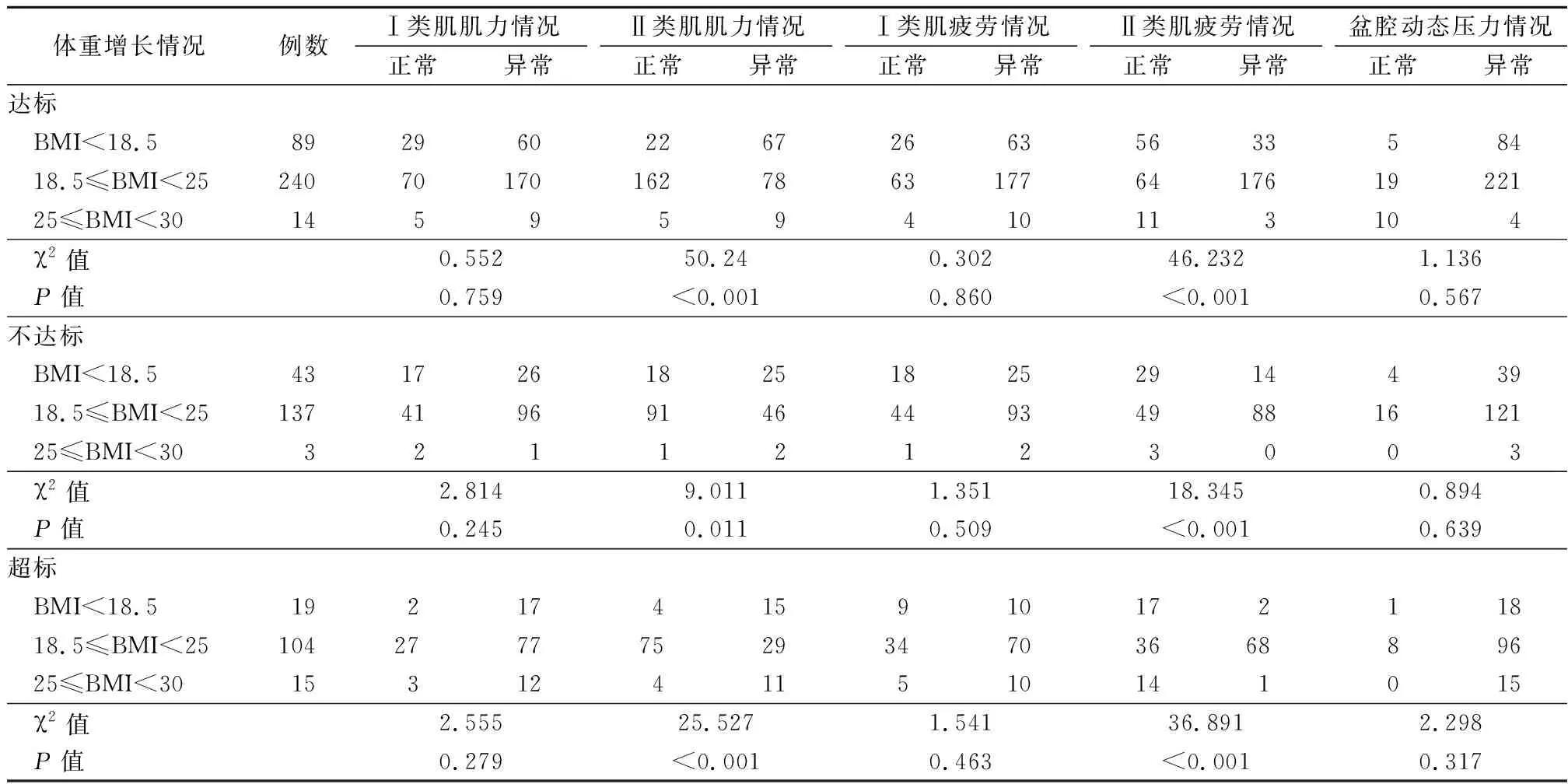
表7 盆底检测结果与妊娠期增重情况分析 Table 7 The analysis of pelvic floor muscle test and weight gain during pregnancy (例数)
2.5妊娠期体重情况对产后盆底检测结果的预测模型 将产后早期盆底肌检测结果与妊娠期体重情况(包括孕早、中、晚期BMI、中期体重增加、晚期体重增加)绘制ROC曲线,求出曲线下面积(area under curve ROC,AUC)。结果显示,在孕早期BMI<18.5组中,Ⅰ类肌力异常与中、晚期BMI的AUC分别为0.630(P=0.01,95%CI:0.536~0.724),cut-off值为24.06;0.638(P=0.006,95%CI:0.541~0.735),cut-off值为19.70,见图1。在孕早期BMI值在18.5≤BMI<25组中,Ⅰ类肌疲劳与孕早、 中、晚期BMI值的AUC分别为0.435(P=0.026,95%CI:0.379~0.491),cut-off值为18.58;0.440(P=0.039,95%CI:0.385~0.495),cut-off值为29.14;0.440(P=0.041,95%CI:0.385~0.496)cut-off值为26.00,见图2;Ⅱ类肌疲劳中期BMI值的AUC为0.441(P=0.037,95%CI:0.388~0.494)cut-off值为24.44,见图3;盆腔动态压力与中期增重的AUC为0.591(P=0.048,95%CI:0.497~0.686),cut-off值为4.25 kg,见图4;其余检测结果AUC结果差异无统计学意义(P>0.05)。在孕早期BMI值25≤BMI<30中,Ⅰ类肌肌力异常与晚期增重的AUC为0.725(P=0.044,95%CI:0.523~0.927),cut-off值为4.75 kg,预测敏感度为0.818,特异度为0.600,见图5。

3 讨 论
3.1阴道分娩初产妇产后早期盆底肌电生理异常发生率高 妊娠和分娩是产后盆底功能障碍的独立影响因素[10]。国内外的多项研究结果显示产后早期盆底检测异常发生率较高。在本研究中,664例产妇Ⅰ类肌有465例(70.03%)肌力异常,Ⅱ类肌有69.27%(460/664)肌力异常,Ⅰ类肌疲劳463例(69.73%),Ⅱ类肌疲劳206例(31.02%),动态压力(57.17±14.55)cmH2O,有611例(92.02%)异常。杨明丽等[2]对5 143例产后早期产妇盆底检测分析,结果显示Ⅰ类肌异常为47.6%;Ⅱ类肌异常47.31%;Ⅰ、Ⅱ类肌疲劳度异常分别为55.84%、27.34%,与本研究的结果相近。在Zhao等[11]对4 769例初产妇的研究中显示,阴道分娩初产妇的产后6~8周盆底肌检测异常发生率高达99.75%,高于本研究的异常发生率。这可能与检测方法不相同有关,其是根据改良的牛津量表进行肌力评估。即使产后盆底肌检测结果异常率高,但是产妇进行产后康复检测率和对盆底功能障碍的认知水平比较低[12],所以医护人员在临床工作中要加强对产妇产后康复检查的宣教,提高产妇对盆底功能障碍的认知,提升产后盆底检测的依从性,及时将盆底功能障碍遏制在早期阶段。
3.2阴道分娩初产妇产后盆底电生理损伤影响因素较多 对于产后早期盆底肌电生理异常的影响因素目前临床上各执说法。本研究的研究结果与国内外相似的研究既有一致的地方,也有差异之处。本研究中盆底肌力检测结果单因素分析后得出Ⅰ类肌力异常结果显示与分娩年龄、产妇身高、会阴侧切、会阴撕裂伤、孕晚期体重增加≥10 kg有关。孕期增重情况(孕期体重不在妊娠体重增加指南中的增重范围)对Ⅱ类肌肌力的影响显著。孕期增重情况、孕早期BMI、中期BMI、分娩前BMI对Ⅰ类肌疲劳度影响差异具有统计学意义。分娩前BMI对盆腔动态压力有影响。经过二元Logistic回归分析,排除混杂因素干扰后发现Ⅰ类肌异常与分娩年龄、身高、会阴侧切、会阴撕裂伤、孕晚期增重、新生儿体重和新生儿身长有关,其中,新生儿身长越长和产妇身高越高是保护因素,新生儿出生体重对盆底电生理的影响不大(OR=1.002,95%CI:1.000~1.003,P=0.007)。然而,在杨晓清等[13]对阴道分娩后盆底肌力受损的研究中显示,盆底肌损伤仅与新生儿体质量有关,与分娩年龄、体质量指数、产程时间和侧切等无关,这与本研究的结果不同。随着年龄的增长,盆底的功能会逐步退化,这已达成共识。研究中产妇的分娩年龄在单因素和二元Logistic回归分析结果均显示有差异,与Rahmanou等[14]和Urbankova等[15]的研究结果一致,均表明了随着产妇的分娩年龄的推移产后出现PFD的可能性越大。Ⅰ类肌疲劳与孕晚期体重≥10 kg和新生儿性别有关,新生儿性别为女的产妇产后早期出现Ⅰ类肌疲劳是男的1.501倍(95%CI:1.031~2.184,P=0.034),这可能与产妇在妊娠期间体内的睾酮水平有关。雄性胎儿与雌性胎儿在胚胎早期就有明显的性别差异,雄性胚胎生殖系统在妊娠早期就具有分泌睾酮的功能,并且建立了反馈机制,然而雌性胎儿则不同,雌性胎儿在胎儿时期胚胎卵巢处于基本无活动的状态[16]。周艳红等[17]在多囊卵巢综合征的研究中发现多囊卵巢综合征未生育但有性生活的女性的血清中游离的睾酮和肌电水平均高于未生育有性生活激素水平正常的妇女,说明了盆底肌功能与体内激素水平有一定的内在联系。Tapper等[18]在研究睾酮对躯体肌肉和骨盆肌肉的反应敏感性研究中显示睾酮可以增加躯干肌肉和盆底肌肉的面积,缩小盆底闭孔内膜面积。因此,雄性胎儿母体体内的睾酮水平会相对高于雌性胎儿母体,从而影响盆底功能。Ⅱ类肌肌力异常的危险因素为分娩过程中会阴侧切和撕裂伤。Ⅱ类肌疲劳与会阴撕裂伤有关。李桂娟[19]在对产后6~8周的初产妇研究后认为孕期体质量增加、新生儿体质量≥3 kg及会阴撕裂伤是初产妇产后盆底肌检测异常的影响因素。Dasikan等[20]的研究结果也证实了这一点。盆腔动态压力异常与第二产程时长和会阴撕裂伤有关,其中第二产程时长是保护因素,这可能与本研究中第二产程时长不长有关,所有纳入研究的产妇第二产程均没有超过3 h。此外,还可能与胎儿娩出的速度过快容易引起会阴损伤有关。在杨彩霞等[21]对213例阴道分娩初产妇产后6~8周的PFD危险因素进行ROC曲线分析后认为最佳分娩年龄为26.52岁,第二产程的最佳值为41.5 min,因此,在接产的过程中我们不应盲目追求过快,速度过快则容易引起阴道及会阴部撕裂伤,我们应该综合胎儿和母体的情况,告知产妇分娩配合和用力的方法,在保证胎儿安全的情况下,给予充分的阴道扩张的时间,尽量减少产妇的损伤。张珂等[6]认为产妇产后Ⅰ类肌肌力下降和POP有关;而Ⅱ类肌肌力下降和UI有关,且其认为产后出现PFD与分娩年龄、分娩前BMI及新生儿体重有关。Yang等[22]研究认为骨盆底耐力收缩幅度和静息基线预测产后UI的可靠性更高。因此,我们在临床工作中要加强育龄期女性盆底功能健康宣教,增加其对盆底功能的了解和对妊娠会造成盆底功能影响的认识,从产妇准备妊娠开始进行干预,在孕前达到理想的BMI值,在妊娠期做好饮食管理使体重合理增长,再到分娩期间各种危险因素(如会阴侧切和撕裂伤等)的控制,这也需要多团队合作,将盆底功能损伤降至最小。
3.3阴道分娩初产妇产后早期盆底电生理检测项目之间存在相关性 本研究对盆底Ⅰ、Ⅱ类肌肌力和疲劳度及盆腔动态压力进行了相关性分析,分析结果表明Ⅰ、Ⅱ类肌肌力之间具有中等强度的相关(r=0.539),Ⅰ类肌肌力和Ⅰ类肌疲劳度之间没有相关性,其余均为弱相关。这就说明盆底肌电生理检测的项目之间可能存在着某种信号通路,当其中一项检测值达到一定阈值时会相应影响另一检测值。正如廖利民等[23]研究认为盆底的脏器、韧带、肌肉、中枢神经、外周神经等之间存在着交互作用。从整体医学的角度而言,我们是否可以认为影响因素是共通的,如Ⅰ类肌肌纤维肌电位的影响因素在某种程度上也会影响Ⅱ类肌纤维的肌电位等,关于这个可能今后有待进一步研究。我们在进行学科研究的过程中,需要我们既要了解局部又要顾及整体,结构和功能相结合。
3.4体重对盆底功能的影响 体重对盆底功能的影响已在很多的研究中得到证实。本研究结果也表明妊娠体重增加会增加盆底电生理异常的风险,尤其是Ⅱ类肌容易受到妊娠体重增长的影响。进一步以ROC曲线分别预测产后早期盆底电生理异常,结果表明,在孕早期BMI<18.5组和18.5≤BMI<25组中,对于肌纤维肌力而言,妊娠中、晚期BMI值大小可以预测产后盆底电肌力异常。对于孕早期BMI<18.5组,中期BMI最佳值为24.06。孕早期18.5≤BMI<25组,孕早期BMI最佳值为18.58,晚期最佳BMI值为26.00。对于盆腔动态压力而言,在孕早期18.5≤BMI<25的孕妇孕中期体重增重最佳值为4.25 kg。但是以上的预测的敏感度在35.0%~99.7%和特异度在14%~92%,均有待进步提高。在孕早期25≤BMI<30组中,对于Ⅰ类肌力而言,妊娠晚期增重AUC为0.725(P=0.04,95%CI:0.523~0.927),最佳妊娠晚期增重值为4.75 kg,预测的敏感度为0.818,特异度为0.600。虽然,研究结果表明预测模型的预测准确性和特异性有待进一步提高,但是,对于妊娠期体重管理及尽早进行干预和健康教育可以提供借鉴作用。
本研究结果说明仅仅根据孕产妇的体重预测其产后早期盆底电生理异常是不足的,若想要找到更准确、更全面预测阴道分娩初产妇产后早期盆底肌电生理异常的发生情况,需要结合其他引起盆底电生理异常的相关因素进行更系统的评估和分析。此外,本课题虽然纳入的研究例数较多,包含了某个特定区域额的结果,但是仅是单中心回顾性分析,研究中也存在有一定的局限性,如阴道撕裂伤、会阴侧切的位置等没有进行观察和描述,今后会完善研究方案,为临床实践提供更好依据。
本研究表明阴道分娩初产妇产后早期盆底肌电生理异常发生率较高,与产妇分娩年龄、身高、会阴侧切、撕裂伤、第二产程时长和新生儿体重、身长及孕期体重变化等因素有关。盆底电生理之间存在相关性,在孕早期BMI值25≤BMI<30的孕妇,孕晚期最佳晚期增重值为4.75 kg。在临床工作中要做好各个环节的管理,将产妇盆底损伤降至最低。
