糖尿病性骨质疏松症致病因素相关性分析
2021-05-31陈玉华戴芳芳
陈玉华 戴芳芳
南京中医药大学附属医院,江苏 南京 210029
近年来,随着医学界对糖尿病与骨质疏松症的研究深入,糖尿病性骨质疏松症(diabetic osteoporosis,DOP)的概念被广泛接受。DOP是糖尿病并发的慢性骨代谢疾病,其骨折风险增加与T1DM和T2DM均相关,其中T2DM患者骨折风险增加1.4~1.7倍[1]。DOP主要表现为低骨量和骨微结构破坏[2],使得骨骼脆弱性增加,易于骨折。DOP发病机制尚未明确,可能主要由于机体高血糖状态、氧化应激反应和晚期糖基化产物累积[3]等众多因素共同导致;同时受体内骨代谢、糖脂代谢等相关因素影响[4]。
DOP的发病具有一定的隐匿性,若骨折一旦发生,将会极大降低患者的生活质量,同时,对社会医疗会造成巨大的经济负担。本文通过研究T2DM患者骨代谢情况,旨在通过分析T2DM所致DOP的相关影响因素,为临床实践提供更多的参考依据,更好地服务临床诊疗工作。
1 对象与方法
1.1 对象
选取2019年6月至2019年12月在江苏省中医院内分泌科住院且符合纳入标准的T2DM患者134例。其中男75例,女59例。骨量正常组(A组)34例(25.37%);骨质减少组(B组)46例(34.33%);骨质疏松组(C组)54例(40.30%)。纳入标准:入组T2DM患者均符合1999年WHO/IDF提出的诊断标准:①糖尿病症状(多饮、多尿、不明原因消瘦)+空腹血糖(FPG)≥7.0 mmol/L;②随机血糖≥11.1 mmol/L;③OGTT 2 h后血糖(2 h PG)≥11.1 mmol/L者,须重复确认。OP的诊断标准符合WHO推荐的诊断标准[5]。根据双能X线骨密度检查报告结果,依据世界卫生组织分类,结合骨密度T值、Z值标准,确定骨密度分组:骨量正常组(A组);骨质减少组(B组);骨质疏松组(C组)。排除标准:①可引起继发性OP的疾病(甲状腺功能亢进症、甲状旁腺功能亢进症、类风湿关节炎、肝肾疾病等);②肿瘤患者;③应激状态、重度感染、创伤患者;④长期应用影响骨代谢药物者,需排除使用噻唑烷二酮类和磺脲类等降糖药患者;⑤长期卧床患者;⑥合并严重心、肺等器官疾病者。
1.2 方法
记录T2DM患者的姓名、年龄、性别、病程、身高、体重、腰围等相关临床资料,并计算体质量指数(BMI):BMI=体重(kg)/身高(m)2。使用美国HOLOGIC双能双光子X线骨密度仪进行骨密度(bone mineral density,BMD)检测,具体检查腰椎(L1~4)及单侧髋部(股骨颈部、转子、内部)BMD。所有研究对象禁食6 h以上,于清晨采集空腹肘静脉血,采用全自动生化分析仪测定ALP、血Ca、血P、TC、HDL-C、LDL-C、TG水平;葡萄糖氧化酶法检测FPG水平;蛋白酶法检测GSP水平;电化学发光法检测PTH、25(OH)D3、OC、P1NP及β-CTx水平;离子交换高效液相色谱法测定HbA1c水平;免疫放射分析法检测FCP、CT水平。每天所有检测均由同一检验科医技人员使用同一台仪器完成,并且行常规仪器治疗控制。
1.3 统计学处理
2 结果
2.1 2型糖尿病患者(A组、B组和C组)临床资料及实验数据比较
三组患者间年龄、腰围、BMI、血P、TG、TC、LDL-C、GSP、HbA1c、P1NP、β-CTx、25(OH)D3和OC的差异均有统计学意义(P<0.05),见表1。
2.2 2型糖尿病患者BMD与骨代谢、糖脂代谢指标的简单相关分析
相关分析结果显示,腰围、25(OH)D3、P1NP和OC与BMD呈负相关(P<0.05),血磷、HbA1c、β-CTx与BMD呈正相关(P<0.05),详见表2。
2.3 2型糖尿病患者骨质疏松的相关影响因素分析
以骨密度分组为因变量(骨量正常和骨质减少为1,骨质疏松组为2)。以单因素分析有统计学意义,同时相关性分析显示可能为糖尿病性骨质疏松发生的因素,即腰围、血磷、HbA1c、P1NP、β-CTx、25(OH)D3和OC为自变量,进行二分类Logistic回归分析。结果显示,在T2DM患者中P1NP和β-CTx对BMD水平有影响,其中P1NP为保护因素(OR=0.946,P<0.05),β-CTx为危险因素(OR=1.012,P<0.001)。详见表3。
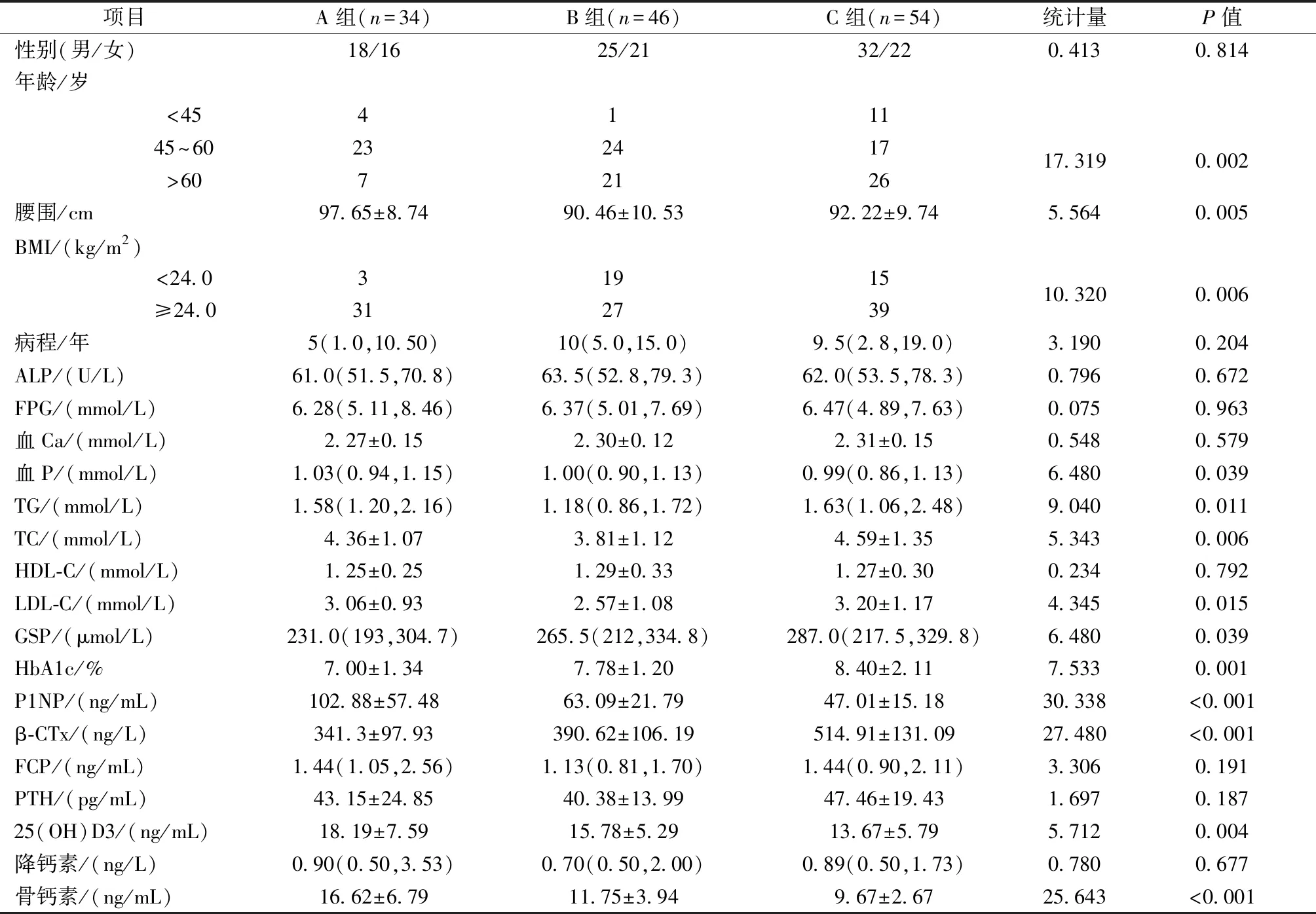
表1 2型糖尿病患者临床资料及实验数据比较Table 1 Comparison of general clinical data and the laboratory results among type 2 diabetic patients
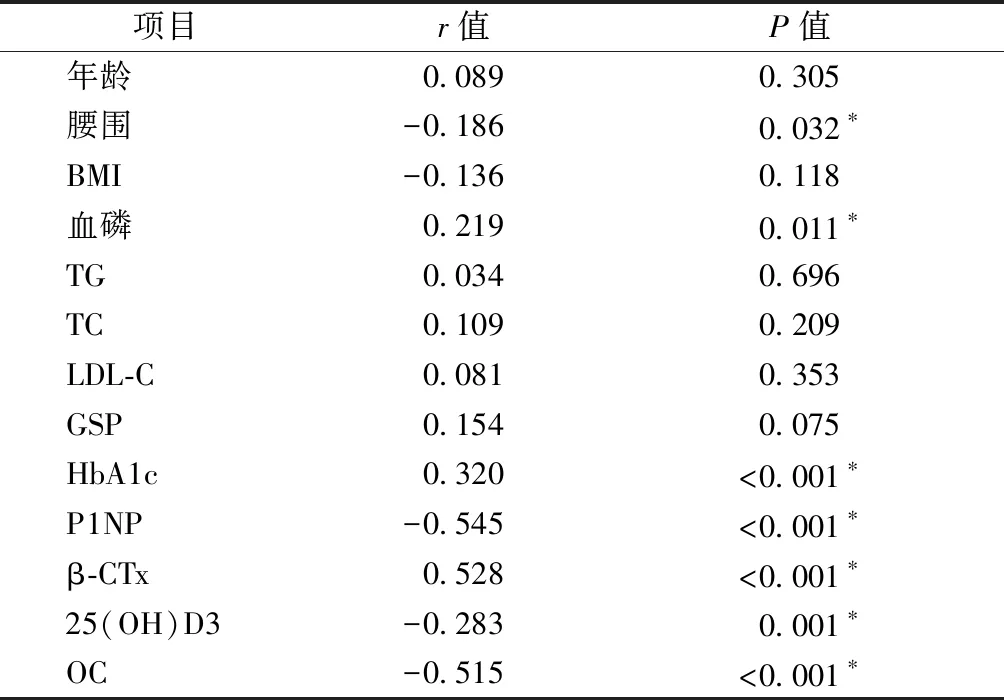
表2 T2DM相关因素与骨密度的相关性分析
3 讨论
DOP是糖尿病打破骨代谢动态平衡而引起的严重慢性并发症。血糖控制不佳的糖尿病患者长期
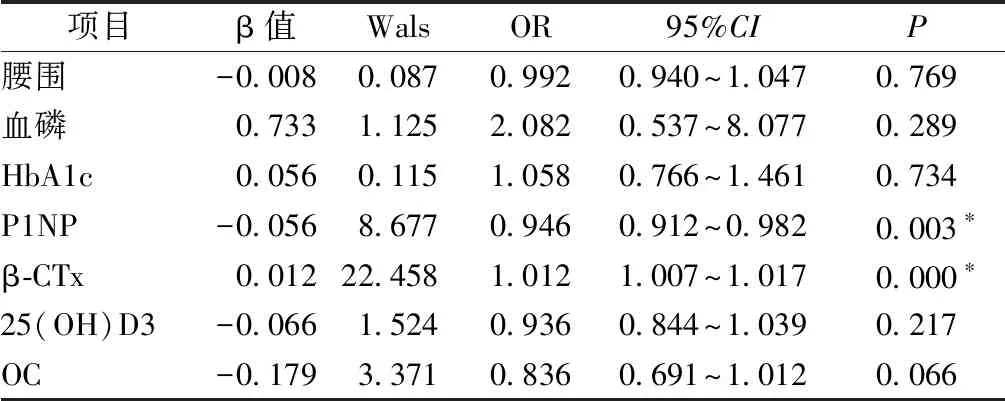
表3 二分类Logistic回归分析结果Table 3 The results of binary logistic regression analysis
处于高血糖和胰岛素抵抗状态,骨骼内会不同程度地出现IGF-1和AGESs等物质的蓄积,这样使得DOP主要表现在骨强度的降低,骨骼脆性增加[6]。正常骨骼代谢的成骨与破骨是一个动态平衡过程,当骨形成不足或骨吸收过多就会引起骨质疏松甚而发生骨折[7]。骨质疏松症是以骨强度下降和骨折风险增加为特征的骨骼疾病[8],现公认的诊断OP的“金标准”是BMD[9]。DOP的主要表现是骨强度的下降,骨密度和骨质量共同影响骨强度[10]。这种骨的脆性改变不能被双能X线所检测反映出来[5],双能X线检测骨密度容易受到测量部位软组织、骨骼形态、以及骨皮质等因素的干扰[11];同时不能从微观角度观察到患者骨微结构和骨材料特性的变化[12]。X片的诊断价值偏于判断特定骨骼是否合并骨折、骨质增生及变形等,以至于骨密度往往正常或略高[13]。遂对于DOP诊断具有一定的滞后性,对于预测2型糖尿病患者骨折风险存在一定程度的欠缺。因此在疾病的早期,临床工作者不仅需要借助BMD来诊断OP,更需结合相关骨代谢标志物指标,进行早期的筛查和预判[14]。
在骨质疏松性骨折诊治指南中,国际骨质疏松基金会(International Osteoporosis Foundation,IOF)推荐总1型前胶原氨基末端肽(P1NP)、1型胶原羧基末端肽(β-CTx)作为具有高度敏感性的骨转换标志物(bone turnover maker,BTM)。PINP是在合成成熟1型胶原过程中,其羧基端和氨基端的前肽切割后所产生的产物,也是1型前胶原氨基端的延伸段;其血清含量主要反映1型胶原合成速率和骨形成的特异性指标[15]。β-CTx是1型胶原细胞外基质中成熟的胶原纤维降解产物,反映骨基质降解速率和骨吸收的敏感性指标[16]。本研究发现,随着BMD下降,P1NP随之下降,而β-CTx则上升;简单相关分析结果显示,P1NP与BMD呈负相关(r=-0.545,P<0.05);β-CTx与BMD呈正相关(r=0.528,P<0.05)。二分类Logistic回归分析显示在T2DM患者中P1NP为BMD保护因素(OR=0.946,P<0.05),β-CTx为BMD危险因素(OR=1.012,P<0.001)。近年来,不同的研究结果关于P1NP和β-CTx与BMD的关系未达成统一。有研究者发现OP和骨折患者的P1NP和β-CTx水平均高于健康受试者,相关分析表明两者之间有正相关性[17]。Takeshita等[18]研究绝经前女性BMD中发现,P1NP与骨密度呈正相关,而β-CTx却与骨密度无明显相关性。奕玉芬等[19]在2型糖尿病患者中发现,合并骨质疏松组的P1NP较未合并骨质疏松组的高。得出不统一结论的原因可能与研究人群的年龄、性别、人种、基础疾病等因素的差异及骨密度的测量部位不同有关。
阳光照射皮肤和饮食摄入是人体内维生素D3的主要来源,维生素D在肝脏合成25(OH)D3,与维生素D结合蛋白结合后在肾脏1α-羟化酶的作用下最终转化成有活性的1,25(OH)2D3。血清25(OH)D3水平是体现维生素D3储存状态的可靠指标。当体内维生素D3水平较低时,将刺激血中PTH升高,使得成骨细胞在骨细胞中激活,刺激前体细胞分化为成熟的骨细胞,溶解骨骼中的矿化胶原蛋白基质,引起骨量减少甚至骨质疏松[20]。维生素D3抑制骨转换的作用与PTH共同作用而维持血钙和血磷的体内平衡。相关研究[21-22]显示,健康人群中引起血清PTH升高25(OH)D的切点在14~19 ng/mL。骨基质由非胶原蛋白和胶原蛋白两类蛋白组成。OC是骨的特异性蛋白,主要由成熟的成骨细胞分泌。OC可直接反映成骨细胞的活性,因而OC是测量骨形成、骨转换的一项特异而敏感的指标。本研究结果也证实了OC与DOP的关联性。
中医方面,T2DM属于“消渴病”范畴,OP根据其症状可归属于“骨痿”范畴,故目前医家认为DOP可归属“消渴合并骨痿”范畴。从中医辨证论治来讲,骨质疏松症是肝肾不足,糖尿病是气阴两虚,两者均与先天禀赋有关,同时也与后天失养有关。本研究中,骨量正常组患者的年龄及病程均小于骨量异常组。关于DOP的中医病因病机,各家亦未达成共识。钱秋海认为DOP病因“肾虚是根本,脾虚是关键,瘀血为始终”[23]。宋斌等[24]、王东等[25]、康晓燕等[26]认为DOP主要以肝肾脾胃亏虚为本,血脉瘀滞为标,肝肾亏虚,精血不足,无以生髓,脾虚无以运化水谷,后天失养,同时脾虚则气血运行不畅,血脉瘀滞。中华医学会糖尿病分会2016年提出DOP辨证分型分为肝肾亏虚证、阴阳两虚证、气滞血瘀证3个证型[27]。中医从辨证施治、标本兼顾等方面治疗DOP,疗效确切。众多临床案例提示,中西医结合治疗DOP,增强骨强度、提高骨密度同时改善糖脂代谢水平。中医学强调“治未病”,在DOP未发展成骨折时,临床医生需综合骨代谢标志物、BMD多方面疾病诊断线索,为患者提供更完善的诊疗方案;发现有骨折风险的患者需提示患者注重预防,在中西医结合药物治疗的基础上,教育患者调畅情志、合理饮食、适度运动等,做到“未病先防,既病防变”。
