下肢主要关节置换术后低氧血症的危险因素
2021-05-23冷华伟张均泉张玉峰
邹 毅,叶 茂,冷华伟,张均泉,张玉峰
(中国贵航集团三0二医院骨科,贵州安顺 561000)
人工关节置换术已成为临床常见的手术方案之一,低氧血症是关节置换术后较为常见的并发症,文献报道该病的发生率在4%左右[1]。但目前低氧血症并没有引起足够重视,主要原因是轻、中度低氧血症患者的临床表现轻微,并可能被术后腹胀、疼痛、胸闷、焦虑等所掩盖,部分患者甚至没有典型胸闷、紫绀等症状[2]。但持续低氧血症容易诱发心脑血管疾病、精神障碍等疾病,少部分患者可能为非致死性肺栓塞[3]。
人工关节置换术后低氧血症的发生机制主要来自两方面,即肺通气或换气功能障碍,这不仅与患者术前心肺功能有关,而且与手术因素有一定关系。刘建梅等[3]研究发现全膝关节置换术后第1 d容易发生无症状性低氧血症,而高富强等[5]研究认为年龄是影响术后低氧血症的关键因素。本研究回顾分析本院2016年1月~2020年4月21例人工关节置换术后出现低氧血症患者的临床资料及预后,并与40例无低氧血症患者对比分析,为正确认识术后低氧血症提供帮助。
1 资料与方法
1.1 纳入与排除标准
纳入标准:(1)初次单侧人工髋、膝关节置换术;(2)术前无严重肺部及心脑血管疾病,血氧饱和度(SpO2)正常;(3)术后连续心电监测及SpO2测定;(4)病历数据资料完整。
排除标准:(1)双侧关节置换及关节翻修手术患者;(2)围手术期发生呼吸、泌尿等内科系统感染性并发症患者;(3)病历数据资料不完整。
1.2 一般资料
回顾性分析2016年1月~2020年4月行关节置换术的患者。其中,符合上述标准,且发生低氧血症的21例患者列入低氧血症组;此外,同期符合上述标准,且无低氧血症的40例患者列为血气正常组。本研究获医院伦理委员会批准,所有患者均知情同意。
1.3 手术方法
所有研究对象均由同一组关节外科医师在喉罩全麻下行人工关节置换手术,其中髋关节置换采用后外侧切口,生物型假体,接触界面为陶(或金属)对高交联聚乙烯。膝关节置换采用膝关节髌旁内侧切口,骨水泥型固定平台假体。氨甲环酸应用方法:THA患者术前30 min静脉滴注1 g,TKA患者止血带前静脉滴注1 g,所有患者在关闭切口后局部关节腔内注射氨甲环酸1 g。术后6 h开始给予达肝素5 000 u皮下注射qd。
所有患者术后24 h给予鼻导管持续低流量吸氧3 L/min,便携式无创性SpO2监测仪(PM-9000Ex⁃press脉搏血氧饱和度仪,中国深圳市迈瑞生物医疗电子股份有限公司生产)连续监测血氧饱和度、血压、脉搏等生命指标,报警值设为低于95%,持续30 min以上,此时加大氧流量4 L/min或改为面罩吸氧。当SpO2持续30 min<90%时,监测动脉血气分析及完善相关检查,吸痰以通畅气道,并及时做肺部CT检查。
1.4 观察指标
记录两组患者的一般资料,包括性别、年龄、BMI指数。记录手术相关数据,包括手术类型、手术时间、围手术期显性及隐性失血量。术前与术后24 h复查血常规,计算术后与术前血红蛋白(hemoglo⁃bin,Hb)的差值△HG及红细胞(red blood cell,RBC)的差值△RCB。记录围术期,包括术前、术日患者返回病房30 min、术后1、2、3 d、4 d的SpO2变化。
低氧血症判断标准[6]:SpO2>95%为正常,SpO290%~95%为低氧状态,SpO2<90%为低氧血症,SpO2<80%为中重度低氧血症。
1.5 统计学分析
所有数据采用SPSS 24.0软件进行统计分析。计量数据以±s表示,资料呈正态分布时,两组间比较采用独立样本t检验,组内不同时间点比较采用单因素方差分析,两两比较采用LSD法;资料呈非正态分布时,采用相应的非参数统计方法。计数资料采用x2检验或Fisher精确检验。等级资料两组比较采用Mann-Whitney U检验。以是否发生低氧血症的二分变量为因变量,其他因素为自变量行多元逻辑回归分析。P<0.05为差异有统计学意义。
2 结果
2.1 低氧血症的描述性分析
本研究21例围术期低氧血症患者中,包括TKA患者14例,THA患者7例。12例(57.14%)患者表现为胸闷、呼吸苦难;5例(23.81%)患者出现嘴唇紫绀,不能平卧;4例(19.05%)患者表现为包括嗜睡、躁动、意识模糊。21例患者中,13例为呼吸系统并发症,患者经吸痰清理气道、改换半坐体位未见好转,行肺部CT及造影检查,6例为肺部感染。4例为小面积肺栓塞,抗凝药物改为华法林口服。6例为腹胀、疼痛及低钾,给予对症治疗后好转。2例患者为右心衰,其中1例经强心、利尿、改善肺动脉高压等治疗显著改善,但1例患者后期出现电解质紊乱、肺部感染等并发症死亡。
不同时间段SpO2变化见表1。低血氧组SpO2呈曲线改变,术日至术后2 d SpO2持续下降,术后2 d下降至谷底,术后3 d和术后4 d SpO2水平回升,但仍未达到术前水平,不同时间点间SpO2的变化有统计学意义(P<0.05)。血氧正常组的SpO2亦呈曲线改变,术日SpO2降至谷底,尔后回升,于术后3 d和4 d接近术前水平,同组不同时间点SpO2的变化比较有统计学意义(P<0.05)。术前两组间SpO2的差异无统计学意义(P>0.05),与血氧正常组同时段相比,术日与术后各时间点的SpO2表达均显著低于血氧正常组,差异具有统计学意义(P<0.05)。
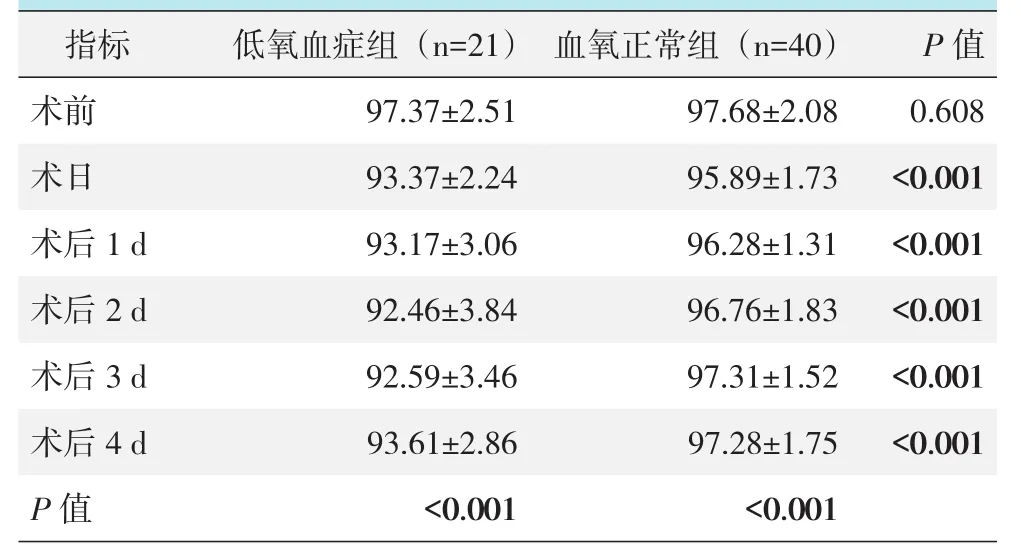
表1 两组患者不同时间点SpO2变化比较
2.2 是否发生低氧血症的单项因素比较
是否发生低氧血症的单项因素比较见表2。低氧血症组年龄显著大于血氧正常组(P<0.05),低氧血症组BMI指数显著大于血氧正常组(P<0.05),低氧血症组ASA分级显著高于血氧正常组(P<0.05),低氧血症组TKA/THA的比值显著大于血氧正常组(P<0.05)。但是两组在性别、手术时间、显性失血量、隐性失血量、△HG和△RCB的差异均无统计学意义(P>0.05)。
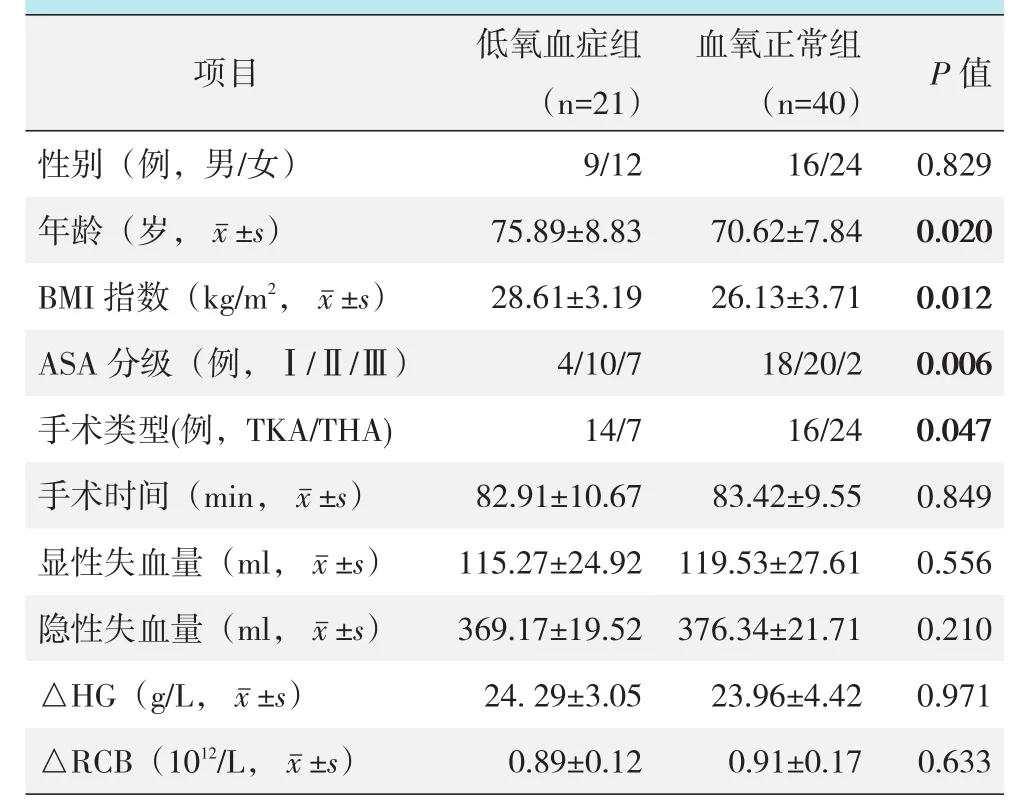
表2 是否发生低氧血症两组患者的单因素比较
2.3 是否发生低氧血症逻辑回归结果
是否发生低氧血症的二分变量为因变量,其他因素为自变量的二元多因素逻辑回归分析,采用逐步向前回归分析,结果见表3,模型分类能力为58.62%,经卡方检验模型有效(x2=33.669,P<0.001)。结果表明,高龄(OR=1.114,P=0.041),高BMI(OR=1.830,P=0.002),以及ASA分级高(OR=15.629,P=0.009)是发生低氧血症的独立危险因素。
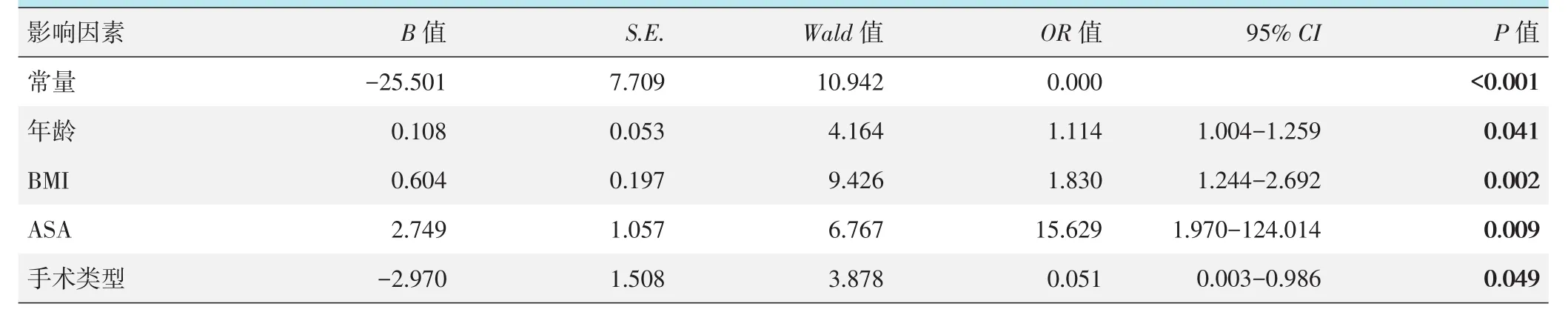
表3 是否发生低氧血症的二元多因素逻辑回归分析结果
3 讨 论
低氧血症是指血液中含氧不足,动脉血氧分压PaO2低于 60 mmHg(1 mmHg=0.133 kPa),该症状多见于心胸外科术后[7]。但随着人口老龄化进展,骨科手术后的低氧血症逐步引起人们的重视,目前报道的发生率也高低不一,李天水等[8]报道骨科围术期低氧血症的发生率为0.28%,而Austin等[1]报道术后第2 d低氧血症的发生率达17%。
关节置换术后低氧血症的影响因素较多。本研究回顾性分析本院21例关节置换术后低氧血症患者的临床资料,结果显示两组患者手术当天及术后1 d均出现不同程度的低氧状态,只是在下降幅度及持续时间长短方面存在很大差异,血氧正常组不仅下降幅度显著小于低氧血症组,而且术后2 d的SpO2水平即恢复到接近术前水平,而低氧血症组在术后2 d仍处于低氧状态。该结果与既往的研究报道基本一致,如高福强[5]对135例人工关节置换术患者围手术期SpO2水平研究显示术后低氧血症主要发生在术后2 d之内,并在术后3~5 d平稳恢复。进一步对两组患者的临床数据进行Logistic分析,结果显示年龄、BMI、ASA是导致术后低氧血症的主要因素,其中低氧血症组年龄平均为(75.89±5.83)岁,显著高于血氧正常组的(71.62±7.84)岁,高龄患者在全麻术后通气功能减退,75岁以上老年人尤为明显。此外,肥胖、术后疼痛、腹胀等更进一步影响呼吸运动恢复,肺顺应性降低,更容易出现肺部的感染。其次为BMI指数,低氧血症组患者BMI指数为(28.61±3.19),显著高于血氧正常组,肺部感染导致的术后低氧患者6例(28.57%)。第三个因素为ASA分级,低氧血症组中ASAⅡ-Ⅲ级占比为17/21(80.95%),而血氧正常组中为22/40(55.00%)。ASAII-III级意味着患者日常存在全身脏器功能障碍,但患者及家属为减轻患者股骨颈骨折造成的痛苦,选择人工关节置换,对这部分高龄患者应注意围手术期水电解质平衡的处理。
另外,从低氧血症组患者低氧血症的病因分析,除围手术期肺部感染外,小面积肺栓塞亦应引起重视,本组患者发生4例(19.04%)。小面积肺栓塞为非大面积肺栓塞中除外大面积肺栓塞的肺栓塞,往往栓塞1个肺叶[9]。与大面积肺栓塞患者出现急性呼吸困难、血压下降、晕厥等严重的濒死症状不同,小面积肺栓塞患者可能仅表现为呼吸困难、紫绀,而导致临床漏诊,该4例患者均为肺部CT检查时才发现[10,11]。
综上所述,低氧血症为关节置换术后高发病率的并发症,年龄、BMI指数及ASA分级为高危因素,应早期采取积极处理措施,如止痛、改善体位、清理气道、维持水电解质平衡、改善心功能、尽早行肺部CT检查等,从而为有针对性的治疗提供依据。
