胸椎结核伴截瘫患者术后神经功能恢复的影响因素△
2021-05-23李力韬罗展鹏李大伟黄凤山吴云峰
卢 彬,李力韬,崔 旭*,胡 明,鲍 达,罗展鹏,李大伟,黄凤山,于 龙,刘 宁,吴云峰
(1.河北北方学院,河北省张家口市 075000;2.解放军总医院第八医学中心脊柱外科,北京市100089)
脊柱结核是最常见的肺外结核之一,约占全身骨关节结核的50%[1]。其中,胸椎结核由于胸廓保护,起病更为隐匿,早期发生轻微椎体破坏时可无明显轴性症状,容易导致诊断延误。当结核病灶持续进展,可导致椎体塌陷、节段后凸、病灶组织进入椎管或形成硬膜外脓肿,相当部分患者在较短时期内出现严重的胸髓压迫症状[2]。在上世纪60年代英国医学研究会的系列研究发现,保守治疗和香港术式可取得相当的临床疗效[3]。随着脊柱外科技术的进步及治疗理念的发展,脊柱结核的手术指征也在不断修正。目前学界主流观点认为,进行性神经功能损害是脊柱结核的绝对手术指征之一[4]。较创伤性脊髓损伤而言,脊柱结核导致的脊髓损伤预后更好,但若诊断治疗延误,仍可引起不可逆的神经损害[5]。目前多数学者认为当神经功能损害进行性加重时,即便血沉无明显下降或化疗时程未满2周,实施手术也利于截瘫早期恢复,避免造成脊髓功能永久性损害[5,6]。胸椎结核伴截瘫患者术后脊髓功能恢复程度受多种因素影响,包括患者年龄、一般情况、术前合并症、脊髓压迫程度、手术时机、手术方式等[7-8]。然而,影响术后脊髓功能恢复的关键因素目前仍缺乏相关临床研究。因此,本研究回顾性收集2014年4月~2019年4月在本院接受手术治疗的胸椎结核伴截瘫患者的临床资料,以探讨影响胸椎结核伴截瘫患者术后脊髓功能恢复程度的关键因素。
1 资料与方法
1.1 纳入与排除标准
纳入标准:(1)结核病灶位于T1~12椎体或附件,并伴有不同程度截瘫症状;(2)组织病理、分子病理、结核分枝杆菌培养或Xpert MTB/Rif确诊为结核分枝杆菌感染;(3)随访时间≥2年。
排除标准:(1)伴有活动性肺结核,痰涂片抗酸杆菌阳性;(2)合并艾滋病、梅毒等传染性疾病;(3)有精神疾患或其他原因不能配合治疗者;(4)随访资料不全、失访或死亡病例。
1.2 一般资料
检索解放军总医院第八医学中心2014年4月~2019年4月临床诊断为胸椎结核伴截瘫,并经病理学检查或细菌学检查确诊的患者共48例,失访2例,死亡1例,共45例纳入本研究。45例患者,男23例,女22例,平均年龄(57.33±15.12)岁,出现截瘫症状至手术平均(57.51±110.06)d,术前抗结核治疗平均(15.76±4.87)d。通过电子病历系统收集病例资料,随访资料通过门诊随访及电话随访获得。本研究获本院医学伦理委员会审批,所有患者均知情同意。
1.3 治疗方案
术前常规应用标准四联抗结核方案(异烟肼、利福平、乙胺丁醇、吡嗪酰胺)治疗2~3周,对疑似耐药结核者采用经验性耐药结核治疗方案。术前强化营养支持治疗,尽量纠正贫血及低蛋白血症。患者出现进行性脊髓功能损害表现时,应在全身条件允许及术前5~7 d抗结核药物治疗后,力求尽早手术。
行后正中切口显露病变节段及其上、下各2~3个节段。于病椎上、下各2~3个椎体分别置入椎弓根螺钉,选择病灶破坏相对轻侧安装临时固定棒,切除病椎棘突、椎板及黄韧带,对脊髓背侧进行充分减压。切除相应的2个肋横突关节,神经拉钩保护硬膜囊,显露病变椎间隙,清除脓肿和坏死间盘,向上、下方彻底刮除死骨、肉芽组织,直至新鲜骨组织。交替撑开钉棒系统,矫正后凸畸形,椎体间置入填充自体颗粒骨的钛网,后方对钉棒系统加压,进一步矫正后凸畸形,稳定植骨与钛网。逐层关闭切口[9]。
术后应用低分子肝素预防深静脉血栓形成,鼓励患者咳嗽咳痰以防止坠积性肺炎。术中获得病灶临床标本进行结核分支杆菌培养、表型药敏试验和Xpert MTB/Rif利福平耐药基因检测,根据药敏结果制定个体化化疗方案,督导下抗结核治疗12~18个月。
1.4 评价指标
记录患者资料,包括年龄、性别、营养状况、术前合并症、合并其他部位结核、病灶部位、受累节段、脊髓压迫程度、术前截瘫症状持续时间、术前美国脊髓损伤协会(American Spinal Injury Association,ASIA)神经功能评级、后凸畸形角度、手术时间、术中出血量、后凸矫正率、耐药情况。
1.5 统计学方法
采用SPSS 19.0软件进行统计学分析。以神经功能是否完全恢复将患者分为两组,计量数据以±s表示,资料呈正态分布时,两组间比较采用独立样本t检验;资料呈非正态分布时,采用秩和检验。计数资料采用x2检验或Fisher精确检验。等级资料比较采用Mann-whitney U检验。以神经功能是否完全恢复的二分变量为因变量,其他因素为自变量,行二元多因素逻辑回归。P<0.05为差异有统计学意义。
2 结果
2.1 临床结果
术后随访 18~48个月,平均(31.80±8.12)个月。至末次随访时,23例神经功能完全恢复(com⁃plete recovery,CR),ASIA评级E级;22例神经功能未完全恢复(incomplete recovery,IR),ASIA评级未达E级。典型病例影像见图1。
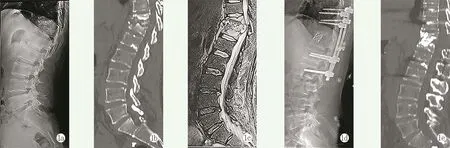
图1 患者,男,38岁,T11/12椎体结核伴截瘫,术前ASIA分级D级,行胸椎后路T11/12肋横突入路病灶清除植骨融合内固定术治疗,术后采用标准化疗方案治疗1年 1a~1c:术前X线片、CT、MRI显示T11/12椎体破坏伴椎旁脓肿形成,脊髓受压,后凸角度30.2° 1d:术后1年随访X线片示后凸角度25°,矫正率17.21% 1e:术后1年矢状位CT重建示植骨融合良好,结核病灶愈合,AISA分级恢复至E级
2.2 神经功能是否完全恢复的单因素分析
两组患者单项因素比较见表1,CR组年龄显著小于IR组(P<0.05),CR组术前瘫痪时间显著短于IR组(P<0.05),CR组术前 ASIA分级轻于 IR组(P<0.05),CR组影像学脊髓压迫程度显著轻于IR组(P<0.05)。但是,两组患者在性别、瘫痪前病程、累及椎体数、病灶部位、手术时间、出血量、后凸矫正率、耐药结核的差异均无统计学意义(P>0.05)。
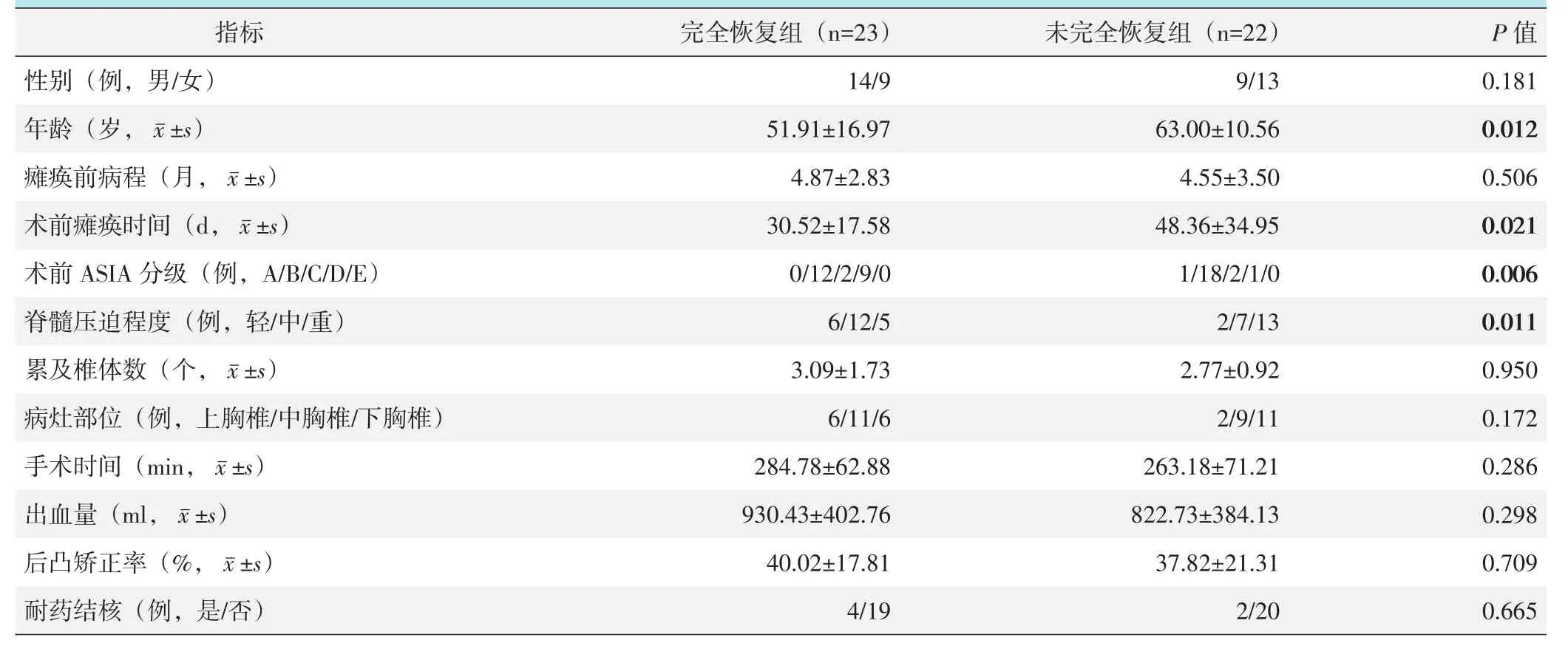
表1 患者神经功能是否完全恢复单项因素比较
2.3 二元多因素逻辑回归结果
以神经功能是否完全恢复的二分变量为因变量,其他因素为自变量的多元逻辑回归分析结果见表2。模型分类能力为58.10%,经卡方检验模型有效(P<0.001)。神经功能不完全恢复的独立危险因素是高龄(P<0.05)、术前瘫痪时间长 P<0.05)、ASIA 分级重(P<0.05)及术前脊髓压迫程度重(P<0.05)。
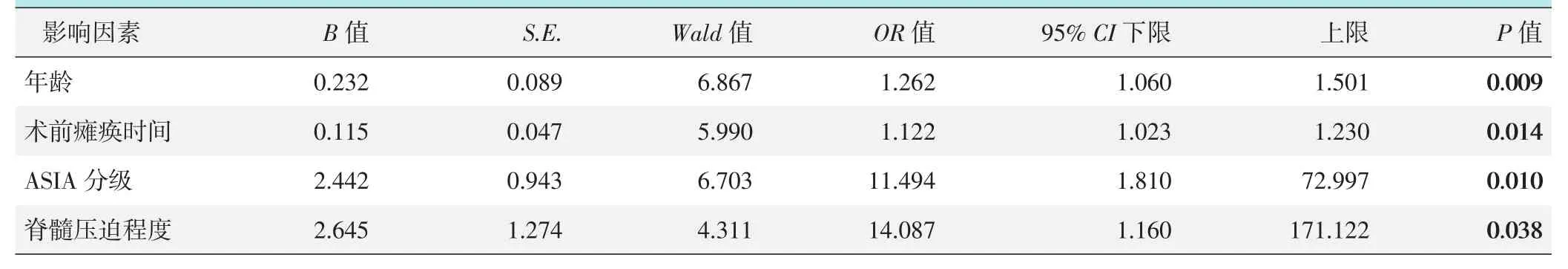
表2 是否神经功能完全恢复的多因素逻辑回归分析结果
3 讨论
本研究通过单因素和多因素逻辑回归分析表明,患者年龄、术前截瘫病程、脊髓压迫程度、术前ASIA分级四个因素与胸椎结核伴截瘫术后脊髓损害恢复程度相关。优势比数值显示脊髓压迫程度和患者术前ASIA分级与截瘫恢复程度关联更为显著。
对于脊柱结核合并截瘫患者,多种因素可影响脊髓功能恢复。通常认为,年轻、营养状况良好者,术后脊髓功能预后更佳[10]。Hodgson 等[11,12]研究发现,儿童Pott's病伴截瘫患者的预后要好于成人。上述现象的理论基础或在于年轻患者脊髓血供更好,脊髓对机械性压迫的耐受能力更强。Griffiths等[13,14]在犬脊髓压迫模型中发现,小动脉扩张可代偿或预防机械压迫造成的脊髓缺血。而老年患者多合并动脉粥样硬化,小动脉扩张能力差,从而加重脊髓缺血性损伤的程度。另外,老年患者免疫力低下、合并症多、结核临床表现不典型、起病隐匿,上述临床特点容易导致延误诊断[15]。Kiran 等[16]针对 43 例脊柱结核合并截瘫患者的研究也发现,术后脊髓功能恢复与年龄密切相关,并指出年龄超过50岁是脊髓功能预后不良的预测因素。本研究同样得出截瘫患者术后恢复情况与年龄的相关性。
活动期脊柱结核的早期诊断和及时治疗非常重要,可有效预防脊髓功能受损,最大限度地降低神经系统损害。另外研究发现,与截瘫发展迅速、截瘫病程长的患者相比,渐进性出现截瘫症状、截瘫病程短的患者神经功能预后更好[10]。脊髓受到长期压迫时,会发生神经元坏死、脱髓鞘、轴突变性等不可逆的病理学变化,可能是恢复不良的主要原因[17]。梁道臣等[18]发现,对于脊柱结核并截瘫患者,在进行正规抗结核治疗的3周内实施手术可显著改善预后。Bailey等[19]研究发现,对于截瘫病程超过6个月的脊柱结核患者,66%的患者在抗结核化疗和外科联合治疗下截瘫没有得到改善。然而也有不同意见,Moula、Hodgson 等[11,12]认为截瘫的持续时间似乎对临床结果没有显著影响。本研究根据患者术前截瘫病程,按照超过1个月与未超过1个月进行分组对比,截瘫至手术时间<1个月行手术治疗的患者21例,恢复至ASIA E级16例,占比76.19%。截瘫至手术时间>1个月的患者24例,恢复至ASIA E级者7例,占比29.17%。因此作者认为,截瘫症状一旦出现后进行积极的手术干预可取得良好预后,解除病灶对于脊髓的压迫,有利于脊髓功能的恢复,防止出现不可逆性神经损害。
Frankel等[20]分类或ASIA分级被广泛用于脊髓功能损害严重程度的评估,脊髓功能损伤是目前评估截瘫恢复的重要指标。Kiran等[16]也发现在出院时仅有20% Frankel A/B级截瘫患者改善到Frankel D/E级,而78.5%的Frankel C级患者可改善到Frankel D/E级。本研究采用ASIA分级评估术前及术后脊髓功能损害程度,术前ASIA分级越接近E级,术后脊髓功能恢复及完全恢复的占比越高。
脊柱结核的神经系统并发症是由脓肿、肉芽组织、干酪样物质、死骨碎片和/或脊柱机械性不稳定对脊髓的外来压迫所致,较脊柱创伤所致截瘫的骨性压迫更为柔和。脊髓的内在变化包括脊髓水肿、脊髓软化、脊髓萎缩、感染直接累及脑膜或脊髓,以及罕见的感染性脊髓血管血栓形成或动脉炎[10]。由于椎管狭窄的解剖特点,颈胸交界区和上胸椎结核伴截瘫患者的神经恢复较差。Jain等[10]分析了43例伴神经系统并发症脊柱结核患者的MRI结果,并将其与疾病的临床表现进行了关联,发现脊髓体积无明显压缩、单纯伴水肿或脊髓炎的患者,其神经功能恢复良好。病灶清除及神经减压手术可快速清除致压物,有助于神经功能恢复,因而对于此类合并截瘫的脊柱结核多主张行手术治疗。Gupta等[21]发现硬膜外脓肿大小是神经功能恢复不良的预后因素。本组45例患者,脊髓压迫重度患者18例,恢复至ASIA E级5例,占比27.78%。脊髓压迫程度轻、中度27例,恢复至ASIA E级18例,占比66.67%。因此可以发现随着脊髓压迫程度的加重,术后神经功能的恢复越差。
综上所述,胸椎结核伴截瘫患者术后恢复存在差异,年龄、病程、术前AISAI分级、术前后凸畸形角度、术后后凸角度、累及椎体数、结核菌耐药等因素对于神经功能的恢复有着密不可分的相关性。年龄越小、术前截瘫病程越短、脊髓压迫程度越轻、术前ASIA分级越接近E级,则术后脊髓功能预后越好。另外,本研究耐药结核患者比例较少,无法明确耐药结核与术后截瘫恢复的关联,有待进一步研究。
