终末期肾病对老年髋部骨折手术疗效的影响
2021-05-21王晓伟孙天胜张建政赵建文
王晓伟,孙天胜,刘 智,张建政,赵建文
(中国人民解放军总医院第七医学中心骨科,北京 100700)
髋部骨折占成人全身骨折的7.01%,65岁以上的老年人中,髋部骨折占全身骨折的23.79%[1]。髋部骨折是最严重的骨质疏松性骨折,术后1年病死率高达20%~40%,只有不到1/3的患者可以恢复至伤前功能状态[2]。我国已进入老龄化社会,预计在未来几十年内中国人髋部骨折发生率仍将处于增长期,据推测到2040年我国用于髋部骨折的医疗费用将达2 400亿美元[3]。老年髋部骨折患者常常合并多种并存疾病,并存疾病是导致其预后差的重要原因[4],针对并存病的研究是目前髋部骨折研究的热点、重点。
不同疾病对机体的影响也不同,既往文献已报道心血管疾病[5]、帕金森病[6]、肺部感染[7]、脑卒中[8]、糖尿病[9]等疾病对髋部骨折预后的影响,而终末期肾病(end stage renal disease,ESRD)作为肾功能不全发展的终末阶段,常常需要透析治疗,在治疗过程中常出现矿物质和骨代谢异常,导致骨质疏松,是髋部骨折发生危险因素[10]。ESRD对髋部骨折预后的影响,目前国内外尚无相关报道。本研究回顾性分析2012年1月—2016年12月笔者医院收治的60岁以上合并ESRD和不合并ESRD患者临床资料,探讨ESRD对老年髋部骨折预后的影响,比较合并与不合并ESRD的老年髋部骨折患者手术疗效,为临床治疗该类患者提供参考。
临床资料
1 一般资料
纳入标准:年龄≥60岁; 低能量损伤所致单一髋部骨折(股骨转子间骨折或股骨颈骨折); ESRD,即慢性肾脏病肾衰竭期,肾小球滤过率<15mL/min/1.73m2,需接受肾脏替代治疗; 已手术治疗; 随访1年以上。排除标准:高能量损伤所致多发骨折或多发伤; 病理性骨折; 非手术治疗; 濒危患者(ASA分级Ⅴ级)。
病例匹配方法:不合并ERSD老年髋部骨折患者中,按照1∶1比例随机匹配相同年龄、性别的老年髋部骨折患者。
病例来源:采用回顾性研究,数据来源于笔者医院自建的髋部骨折数据库,该数据库收录笔者医院自2012年1月老年骨科建立后的所有髋部骨折患者资料,由2名医师和3~5名护士共同维护,主要记录患者一般情况、术前评估、术中情况、术后随访等资料。
根据骨折类型给予不同的治疗方案,移位程度较小(GardenⅠ、Ⅱ)的股骨颈骨折行空心钉固定;移位程度明显(GardenⅢ、Ⅳ)行关节置换,其中年龄<80岁,伤前活动能力良好的患者行全髋关节置换,而年龄≥80岁,伤前活动能力一般的患者行人工股骨头置换; 稳定型股骨转子间骨折给予动力髋螺钉(dynamic hip screws,DHS)髓外固定,不稳定型则行髓内固定。
本组收治60岁以上、行手术治疗的髋部骨折患者1 004例,合并ESRD老年髋部骨折患者41例(4.1%),男性22例,女性19例;年龄60~87岁,平均77.4岁; 股骨转子间骨折25例,股骨颈骨折16例。不合并ESRD老年髋部骨折患者963例,男性307例,女性656例;年龄60~104岁,平均79.9岁;股骨转子间骨折559例,股骨颈骨折404例。不合并ESRD老年髋部骨折患者中,按照1∶1比例随机选择相同年龄、相同性别的老年髋部骨折患者41例。合并ESRD老年髋部骨折患者合并高血压病、冠心病、糖尿病概率高于不合并ESRD老年髋部骨折患者,两组患者比较差异有统计学意义(P<0.05)。合并ESRD老年髋部骨折患者中,32例(78.0%)伤前可独立行走,9例(22.0%)需辅助装置行走; 不合并ERSD老年髋部骨折患者中,35例(85.4%)伤前可独立行走,6例(14.6%)需辅助装置行走,两组患者比较差异无统计学意义(χ2=0.734,P=0.391)。合并ESRD老年髋部骨折患者入院至手术时间(4.54±3.30)d,不合并ESRD老年髋部骨折患者(3.07±1.46)d,两组患者比较差异有统计学意义(t=2.591,P=0.011),而麻醉方式(χ2=3.291,P=0.193)、固定方式(χ2=3.211,P=0.360)两组患者比较差异无统计学意义。见表1。

表1 合并与不合并ESRD老年髋部骨折患者的一般情况比较
2 随访及观察指标
随访工作由1名医师和1名护士操作,主要通过电话或门诊进行随访,内容有存活状态、功能情况。比较两组患者住院时间、并发症发生率、再手术率、术后30d及1年病死率、术后1年行走能力。术后并发症分为心脏、肺脏、脑血管、泌尿系统、凝血功能和伤口感染等方面。心脏系统包括急性心肌梗死、心衰和心律失常;肺脏系统包括肺部感染、肺炎、呼吸衰竭;脑血管主要指脑卒中,包括脑出血和脑梗死;凝血系统包括深静脉血栓和肺栓塞;泌尿系统包括尿潴留和泌尿系统感染。
3 统计学分析
结 果
合并ESRD老年髋部骨折患者术后30d、1年病死率分别为19.5%(8/41)、43.9%(18/41),不合并ESRD老年髋部骨折患者术后30d、1年病死率分别为4.9%(2/41)、17.1%(7/41),两组患者比较差异有统计学意义(术后30d:χ2=4.100,P=0.043;术后1年:χ2=6.698,P=0.008)。
合并ESRD老年髋部骨折患者19例(46.3%)发生27项并发症,不合并ESRD老年髋部骨折患者6例(14.6%)发生9项并发症,两组患者比较差异有统计学意义(χ2=9.725,P=0.002)。合并ESRD老年髋部骨折患者平均住院时间长于不合并ESRD老年髋部骨折患者,两组患者比较差异有统计学意义(t=2.352,P=0.023)。合并ESRD老年髋部骨折患者中9例(22.0%)术后需要再次手术,其中7例股骨颈骨折内固定术后因骨折不愈合行关节置换,1例股骨颈骨折关节置换后因假体周围骨折行二次手术治疗,1例股骨粗隆间骨折行内固定术后因内固定失效更换内固定; 不合并ESRD老年髋部骨折患者术后3例(7.3%)需再手术,1例股骨颈骨折内固定术后因骨折未愈合行关节置换,2例股骨粗隆间骨折术后因内固定失效给与更换内固定。两组患者比较差异无统计学意义(χ2=3.514,P=0.051)。合并ESRD老年髋部骨折患者中,术后1年4例(17.4%)卧床,17例(73.9%)需辅助装置行走,2例(8.7%)可完全独立行走;不合并ESRD老年髋部骨折患者中,术后1年2例(5.9%)卧床,16例(47.1%)需辅助装置行走,16例(47.1%)可完全独立行走;两组患者比较差异有统计学意义(χ2=10.969,P=0.004)。见表2。
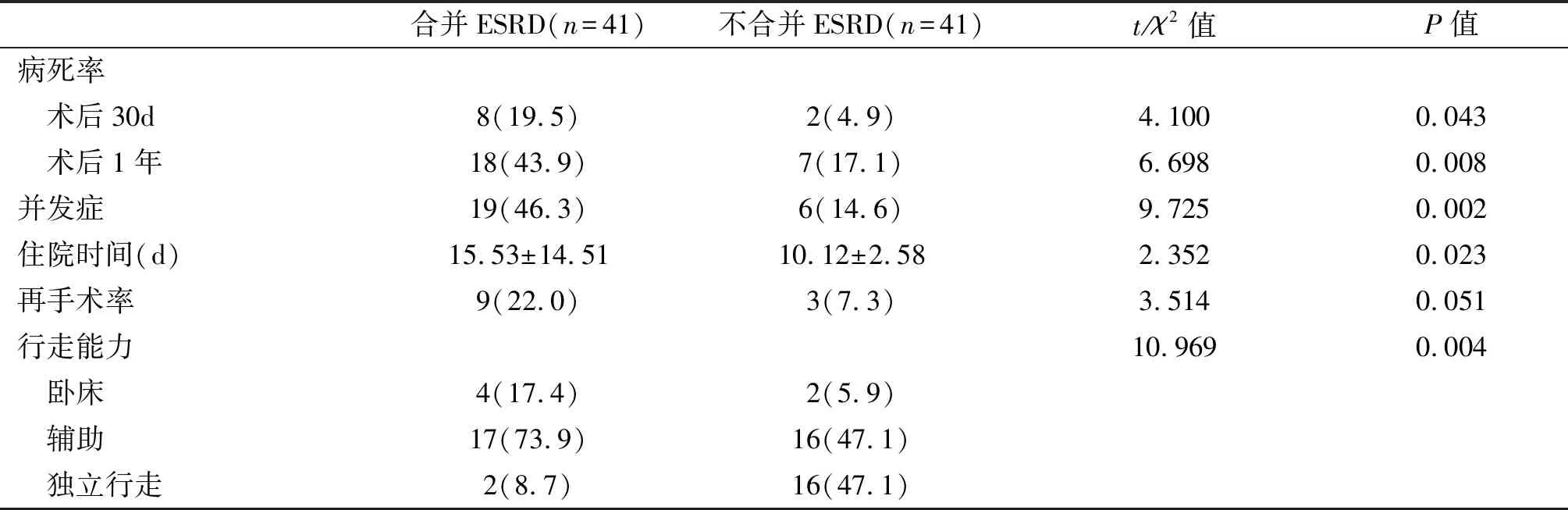
表2 合并与不合并ESRD老年髋部骨折患者术后疗效比较[n(%)]
讨 论
老年髋部骨折患者最常见的并存疾病包括心血管疾病(35%)、呼吸系统疾病(14%)、脑血管疾病(13%)、糖尿病(9%)、恶性肿瘤(8%)和肾脏疾病(3%)[11],由于并存疾病,老年髋部骨折患者死亡风险比同龄人群高3倍,约3/4老年患者的死因与其并存疾病有关[12]。Bliemel等[12]报道高血压、冠心病、认知障碍是髋部骨折患者最常见的并存疾病,而肾脏疾病对髋部骨折预后影响最大,且对术后30d及1年内的死亡风险均有明显影响。流行病学调查[13]显示ESRD发生率约十万分之一,我国ESRD患者总数约22万,数量较大。ESRD作为慢性肾功能疾病的终末阶段,对机体危害巨大,ESRD对髋部骨折术后疗效的影响,目前尚无高级循证医学证据。
1 肾功能障碍和髋部骨折
肾功能障碍与髋部骨折互为危险因素,一方面肾功能障碍可导致钙磷代谢障碍,甲状旁腺激素的异常分泌,诱发骨质疏松[14]。此外,肾功能障碍可导致维生素D分泌不足[15],引起肌肉无力,行走不稳,容易摔跤,出现髋部骨折; 另一方面,老年人器官功能衰老,机体代偿能力差,髋部骨折患者围手术期容易在贫血、疼痛、感染等因素作用下导致肾功能损伤[16],出现肾功能不全,进而诱发肾功能衰竭。Ball等[17]报道ESRD患者每年发生髋部骨折的概率为2.6/1 000,是正常人群的4倍。Shin和Han[18]报道髋部骨折后肾功能衰竭发生率11.8%,原有肾脏疾病、低蛋白是肾功能衰竭发生的独立危险因素。ESRD作为肾功能衰竭的最终阶段,更容易出现髋部骨折,而一旦发生髋部骨折,对机体的危害更大。
2 ESRD对髋部骨折病死率的影响
髋部骨折患者术后病死率高,死亡风险主要集中在术后6个月内[19],死亡原因包括高龄、合并疾病、衰弱、手术、并发症等多种原因[20]。Gulin等[21]报道肾功能不全是髋部骨折术后1年死亡的独立危险因素,死亡风险是正常人群的10倍。本文报道合并ESRD老年髋部骨折患者术后30d、1年病死率远远高于不合并ESRD老年髋部骨折患者。合并ESRD的髋部骨折患者术后病死率较高的原因可能为:(1)肾功能障碍是一种全身性疾病,常常合并各种慢性疾病,容易出现贫血、低蛋白、营养不良、免疫力下降等情况,对围手术期的各种应激更敏感,更容易死亡; (2)髋部骨折围手术期在手术、麻醉、疼痛等多重刺激下,容易出现肾功能损伤,进一步加重ESRD患者的肾脏负担,诱发全身多器官功能衰竭; (3)ESRD患者常合并水电解质紊乱,而髋部骨折围手术期常需要补液、输血,进一步加重心脏负担,出现心功能衰竭。
3 ESRD与围手术期并发症
髋部骨折围手术期并发症发生率10%~20%,以肺部感染、心力衰竭、谵妄、泌尿系感染、脑血管疾病最为常见,一旦发生,就会延长住院时间,增加医疗费用,影响预后,严重者可导致死亡[22]。文献报道[23]肾功能不全常常伴有消化系统、血液系统、心血管系统、神经系统等多个系统疾病,住院期间较其他内科疾病更容易发生意外。本组合并ERSD老年髋部骨折患者并发症发生率远远高于不合并ERSD老年髋部骨折患者,可能与ESRD患者合并疾病更多、机体衰弱、术前等待时间长有关。
4 ESRD与再手术
肾功能衰竭患者术后再手术率高,原因可能是肾功能衰竭常常伴有骨质疏松和骨营养不良,钙磷代谢障碍,维生素D分泌不足,影响骨代谢和骨折愈合[23]。Kuo等[24]报道肾功能障碍是股骨颈骨折术后再手术的独立危险因素(OR=3.0)。Kalra等[25]报道在6例股骨颈骨折合并ESRD患者中,5例因内固定失效或股骨头坏死行关节置换,但作者仅分析了股骨颈骨折。本组合并ESRD老年髋部骨折患者中9例(22.0%)术后需要再次手术治疗,不合并ESRD老年髋部骨折患者术后3例(7.3%)需要二次手术治疗。尽管合并ESRD老年髋部骨折患者术后再收术率较高,但两组患者比较差异无统计学意义(P>0.05),笔者分析可能与病例较少有关。
因此,合并ESRD老年髋部骨折患者术后再手术率较不合并ESRD老年髋部骨折患者高,特别是股骨颈骨折患者行内固定治疗,可能是股骨颈骨折为囊内骨折,血运较差,愈合困难。此外,合并ESRD老年髋部骨折患者骨质疏松严重,更容易发生内固定失效。
5 ESRD与术后行走能力
髋部骨折患者即使伤前可独立行走,术后也仅有不到1/2的患者可恢复至伤前功能,可能与肌力差、恐惧、康复锻炼不够有关[26]。本研究两组患者伤前行动能力相似,但术后1年合并ERSD老年髋部骨折存活患者卧床概率更大,可能与肾功能不全容易发生肌力差,并发症多,卧床时间长,影响行走功能有关。
本研究存在以下不足:(1)主要为单中心、回顾性研究,容易产生选择偏倚; (2)病例相对较少; (3)仅对术后1年进行随访,而髋部骨折不良预后最高可持续至术后20年; (4)合并ESRD老年髋部骨折患者伤前合并疾病较多,不能完全排除合并疾病对研究结果的影响。
总之,合并ESRD老年髋部骨折患者预后较差,和不合并ESRD老年髋部骨折患者比较,伤前合并疾病较多,术前等待时间长,住院时间长,并发症发生率高,再手术率高,术后30d和1年病死率高,术后行走能力差。对于合并ESRD老年髋部骨折患者需要及早进行干预,建议多学科诊疗,改善预后。