急性缺血性卒中静脉溶栓后颅内出血转化因素分析
2021-05-13龚细礼张承花
何 珊,龚细礼,张承花
(湖南师范大学附属湘东医院神经内科,醴陵 412200)
一项关于我国1990~2017 年人口健康的全面研究报告[1]显示,卒中已成为我国居民的首要死因。急性缺血性卒中是卒中的主要类型,约占70~80%[2]。急性缺血性卒中具有高发病率、高致残率、高死亡率、高复发率四高特点,其高致残率和高致死率是人们颇为关注的问题,给社会和家庭造成了沉重的经济负担,关于对急性缺血性卒中治疗一直是研究中的热点[3]。迄今为止,急性缺血性卒中最有效的治疗方法是静脉溶栓,溶栓最有效的药物是阿替普酶[4],但是,溶栓具有风险性[5],溶栓后颅内出血是静脉溶栓后最严重的并发症,在一定程度会加重患者病情,常常也会成为临床纠纷的主要原因[6][7]。因此,本文对我院157 例选择阿替普酶静脉溶栓患者临床资料进行回顾分析,探讨阿替普酶静脉溶栓后颅内出血转化的相关因素。
1 资料与方法
1.1 研究对象 回顾收集湖南师范大学湘东医院神经内科2017 年9 月~2020 年7 月所有使用阿替普酶静脉溶栓患者157 例。根据2018 年美国急性缺血性卒中早期管理指南[4],纳入标准及排除标准如下:所有患者均符合发病时间<4.5h,有缺血性卒中导致的神经功能缺损症状,且都符合静脉溶栓的适应症,无相应的溶栓禁忌症。
1.2 研究方法 所有患者均使用阿替普酶静脉溶栓,根据患者体重计算其用量(0.9mg/kg,最大剂量不超过90mg),10%剂量在1min 内静脉注射,剩余90%加入生理盐水100mL,1h 持续静脉滴注。收集所有患者相关性别、年龄、有无高血压史、发病到溶栓时间、入院NIHSS 评分、有无房颤、入院收缩压、有无糖尿病史和入院基线血糖水平相关临床资料。
1.3 观察指标及判定标准 在溶栓期间和溶栓后密切关注患者生命体征及神经功能变化,若病情恶化及时复查头颅CT 或常规溶栓24h 后复查排除颅内出血,如有颅内出血转化则记为出血组,无颅内出血转化则为未出血组。
1.4 统计分析 采用SPSS 24.0 统计学软件进行数据分析检验,两组间计数资料以构成比表示,用χ2检验进行单因素分析,以P<0.05 为差异有统计学意义。以P<0.05 的相关因素作为自变量,以是否有颅内出血转化作为应变量,采用Logistic 回归分析静脉溶栓后颅内出血转化相关因素。
2 结果
2.1 两组相关单因素分析 两组性别、年龄<80 岁和≥80 岁、高血压史差异无统计学意义(P>0.05),发病到溶栓时间<3 小时和3~4.5h、入院NIHSS 评分<15分和≥15 分、有无房颤、入院收缩压<180mmHg 和≥180mmHg、有无糖尿病史或入院基线血糖水平是否≥11.1mmol/L 差异有统计学意义(P<0.05),具体见表1。
2.2 多因素Logistic 回归分析 以溶栓后是否颅内出血转化作为应变量,入院到溶栓时间3~4.5h、入院NIHSS 评分≥15 分、房颤、入院收缩压≥180mmHg、糖尿病史或入院基线血糖水平≥11.1mmol/L 作为自变量,回归分析发现入院到溶栓时间3~4.5h、入院NIHSS 评分≥15 分、房颤、入院收缩压≥180mmHg、糖尿病史或入院基线血糖水平≥11.1mmol/L 是溶栓后颅内出血转化的独立危险因素,见表2。
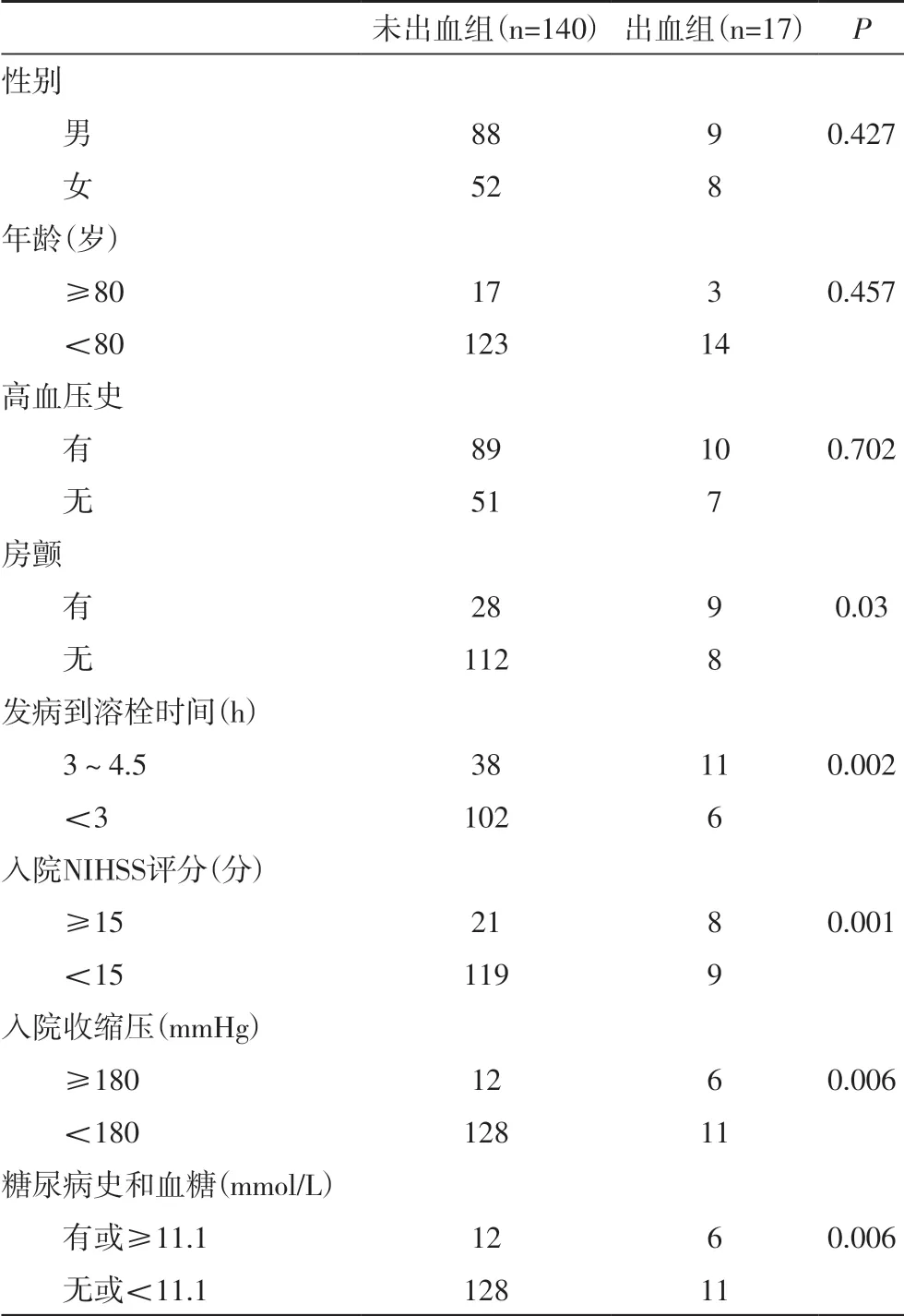
表1 溶栓后颅内出血转化单因素分析
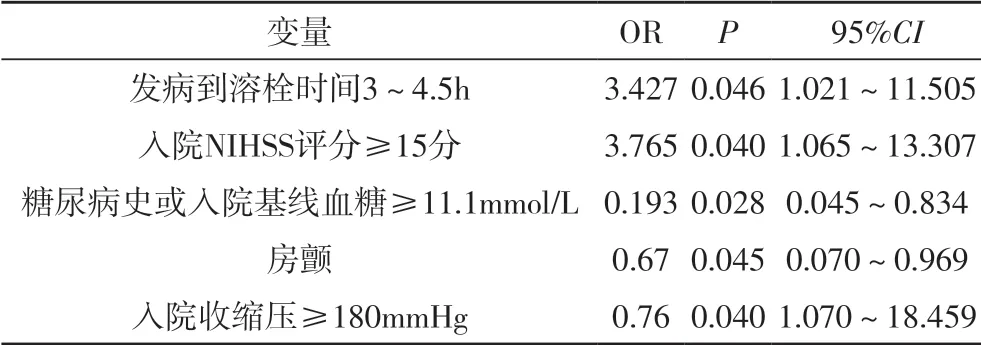
表2 溶栓后颅内出血转化多因素分析
3 讨论
阿替普酶是一类重组组织性纤溶酶原激活药物,可通过激活纤溶酶原促进纤维蛋白的降解,有效溶解血栓,进而开通阻塞血管,挽救缺血半暗带,恢复脑组织供血[8]。 静脉溶栓最危险并发症是颅内出血,有研究报道[9]表明,溶栓后颅内出血发生率约为4.7~11.4%,本研究溶栓后颅内出血17 例,总颅内出血转化发生率11%,与既往文献报道结果一致。其中关于对溶栓后颅内具体出血机制尚有争议[10],因此,我们可以在静脉溶栓的基础上分析影响溶栓后颅内出血的因素,预估患者选择静脉溶栓后颅内出血风险。
本研究表明,发病到溶栓3~4.5h 颅内出血转化率高于<3h 患者,提示颅内出血转化与发病到溶栓时间相关,溶栓时间越早,溶栓后颅内出血转化风险越低。多项研究结果表明[11][12][13],发病到溶栓时间也是影响阿替普酶静脉溶栓疗效重要因素,溶栓时间越早,获益越大。因此,早期静脉溶栓治疗有利于提高溶栓获益,减少颅内出血转化风险。NIHSS 评分分值常反应神经功能缺损程度,NIHSS 评分越高,神经功能缺损越严重,常常提示梗死面积越大或梗死部位越关键,易出现梗死后再灌注出血,预后越差[14]。本研究表明,溶栓前NIHSS 评分<15 分和≥15 分静脉溶栓颅内出血转化差异有统计学意义,NIHSS 评分≥15 分时,溶栓颅内出血转化风险高。因此,当NIHSS 评分≥15 分时,头颅CT检查可能提示大血管病变时,需谨慎选择是否溶栓。 本研究表明,糖尿病史或溶栓前血糖≥11.1mmol/L 是溶栓后颅内出血的独立危险因素。可能与高血糖会干扰细胞代谢,增加无氧酵解,损伤血脑屏障,加重再灌注脑组织损伤有关[15][16]。与非糖尿病人群相比,糖尿病人群动脉粥样硬化患病率也较高,也同时会增加溶栓后颅内出血转化的风险。因此,在静脉溶栓前,我们应重视溶栓前高血糖干预。房颤是心源性脑栓塞的常见原因,此类患者常临床症状重,预后欠佳。本研究表明,房颤是阿替普酶静脉溶栓颅内出血转化独立危险因素。在李美英等[17]研究中,纳入104 例溶栓患者,分为房颤组和非房颤组,研究发现房颤组颅内出血转化率较非房颤组高,与本研究结果一致。但也有文献[18]报道,房颤与非房颤患者静脉溶栓后相比,并不会增加症状性颅内出血或不良结局风险。因此,急性缺血性卒中合并房颤患者在静脉溶栓前,我们应权衡利弊选择是否溶栓治疗。本研究表明,溶栓前收缩期血压≥180mmHg 是静脉溶栓后颅内出血转化的独立危险因素。在临床溶栓前我们常常发现患者入院前顽固性且不可控制的高血压常提示颅内大血管病变可能性大,此类患者常预后差。也有一项纳入213 例急性缺血性卒中患者报道[19]表明,分为积极降压组(106 例)和标准降压组(107 例),结果表明积极降压不会影响急性缺血性卒中溶栓患者预后,也不会增高患者的颅内出血转化风险。因此,关于对溶栓前血压管理需重视,但同时需大样本研究关于对溶栓前具体血压控制范围作出相应研究。
另外,最新指南[20]表明,年龄≥80 岁已不是溶栓绝对或相对禁忌症。 在临床上,我们常常发现医患双方对于高龄患者是否溶栓缺乏积极性。本研究表明,≥80岁患者静脉溶栓后颅内出血转化与<80 岁患者差异无统计学意义,这也与张立红等[21]研究结果一致。连丽霞[22]纳入178 例年龄≥80 岁急性缺血性卒中患者,其中88 例接受阿替普酶静脉静脉溶栓,与未接受溶栓的同龄患者相比,研究证明≥80 岁高龄患者选择静脉溶栓安全性和有效性,杨建道等[23]研究也得到了类似的结论。因此,高龄患者可早期予以溶栓治疗,可提高溶栓获益。
本研究表明,发病到溶栓时间3~4.5h、NIHSS 评分≥15 分、房颤史、入院收缩压≥180mmHg、糖尿病史或入院基线血糖水平≥11.1mmol/L 是阿替普酶静脉溶栓后颅内出血的影响因素,在临床溶栓前,我们可综合评估,并进行针对性干预,提高溶栓获益,减低颅内出血转化风险。本研究纳入溶栓后颅内出血转化样本量较少,具体影响溶栓后颅内出血因素还需大样本研究多中心研究。
