不同产前筛查方案对胎儿染色体异常检出效率的比较
2021-04-23郭颖张弘
郭颖 张弘
(昆山市妇幼保健所,江苏 昆山 215300;2.苏州大学附属第二医院,江苏 苏州 215000)
我国卫生部2012年9月发布的《中国出生缺陷防治报告(2012)》统计中我国出生缺陷发生率约为5.6%[1]。据世界卫生组织2015年报道,在新生儿死亡原因调查中,出生缺陷位于前3名的位置,每年大约有27.6万新生儿因出生缺陷死亡。染色体异常是导致新生儿出生缺陷最多的一类遗传学疾病。唐氏综合征(Downs' syndrome,DS)、爱德华综合征(Edwards’ syndrome,ES)、13-三体综合征及性染色体的数目异常是最常见的染色体病,占染色体疾病的80%~95%[2,3]。在早期流产的原因中,胚胎染色体异常占50%~60%[4],在新生的活婴中染色体异常的发生率约为0.5%~1%[5]。生长发育迟缓、智力低下及伴多结构畸形是染色体疾病的共同特征,且目前尚无有效的治疗方法,所以对于降低出生缺陷来说防大于治,世界卫生组织倡议有效降低出生缺陷首先要做好产前筛查和产前诊断工作,好的筛查方法能更好地指导产前诊断及时确诊疾病,减少缺陷儿的错误出生,但是每种筛查方法并不是完美的检查,均有各自的缺点及局限性,本研究目的就在于探索一种经济、简便、安全、准确性高的产前筛查及诊断方案,及早发现染色体异常胎儿,有效地降低出生缺陷。
1 资料与方法
1.1 研究对象 2017年1~12月昆山市妇幼保健所唐氏筛查门诊接诊的24 986例孕15~20+6周单活胎妊娠孕妇,预产年龄<35周岁,签署产前筛查知情同意书,根据筛查结果接受进一步的遗传咨询。按照孕妇血清学筛查结果分为高风险组A组及低风险组B组;再根据后续的检查方案将A、B两组进行再分类,即A组分为A1组(血清学筛查高风险直接进行羊水穿刺组)及A2组(血清学筛查高风险先进行无创筛查组);B组分为B1组(血清学筛查临界风险进行软指标筛查组)及B2组(血清学筛查临界风险进行无创筛查组)。
1.2 研究方法
1.2.1 母体血清学筛查 选择中孕期血清学筛查二联方案,抽取孕妇孕15~20+6周空腹或素食静脉血 3~5ml,离心后取血清采用浙江省博圣生物技术股份有限公司时间分辨荧光免疫分析系统,配套试剂检测甲胎蛋白(alpha fetoprotein,AFP)、β-人类绒毛膜促性腺激素(β-human chorionic gonadotropin,β-HCG),检测步骤严格按照标准化操作程序进行,结合孕妇年龄、孕周、体重、既往妊娠史、有无糖尿病、吸烟等因素,运用Lifecycle3.2 软件自动计算DS、ES的风险值,高风险切割值为DS:1/270、ES:1/350,另外将单项指标AFP MoM值≤0.4,HCG MoM值≤0.25者纳入高风险组。临界风险均设定为≥1/1000的低风险。
1.2.2 超声软指标筛查 对临界风险孕妇孕18~20周运用GE VOLUSON E8彩色多普勒超声诊断仪,二维凸阵探头,频率2.5~5.0MHz,进行超声软指标筛查,运用的中孕期超声软指标有:①颈部皮肤皱褶(nuchal fold,NF)增厚;②鼻骨缺失或短小;③侧脑室增宽;④肠管强回声;⑤脉络丛囊肿;⑥心室强光点;⑦肾盂增宽;⑧小指中节指骨骨化不全;⑨单脐动脉。对于①②③单项阳性者或其他项2项以上阳性者建议羊水穿刺胎儿染色体检查,④~⑨单项阳性者建议行无创产前检测(non-invasive prenatal testing,NIPT)。
1.2.3 NIPT 孕妇知情同意后,于妊娠12~26+6周抽外周血10ml,基于Illumina平台的国产化高通量测序仪,即北京贝瑞和康生物技术有限公司的NextSeq CN500,配备胎儿染色体非整倍体检测试剂盒(可逆末端终止测序法)对孕妇外周血中胎儿游离 DNA 进行深度测序,配合特殊的生物信息学分析方法,当胎儿游离DNA占比浓度低于3%时,要求重新采集血样,在胎儿游离DNA浓度足够高的情况下,评估胎儿患DS、ES、13-三体综合征的风险,低风险参考值为-3.0~3.0。
1.2.4 胎儿染色体检测 对于母体血清学筛查、超声软指标筛查或NIPT产前筛查高风险孕妇,在知情同意的情况下行羊水穿刺术,在孕 20~26周在超声实时引导下行羊膜囊穿刺术,根据高风险情况及孕妇意愿分别采用传统染色体G显带核型分析和染色体微阵列分析(chromosomal microarray analysis,CMA)技术行染色体核型检测。①传统染色体 G 显带核型分析:常规行羊水细胞培养,胰蛋白酶消化法收集细胞并制片,每份标本至少计数 20 个分裂象,分析 5 个核型,发现有异常核型时加倍计数,嵌合体计数至50个分裂象,制片后Giemsa染色G显带,全自动染色体图像分析仪显微照相,核型诊断的标准依据2016年人类细胞遗传学国际命名体制标准进行染色体 G 显带核型分析。②CMA技术核型分析: 按美国Affymetrix公司生产的Cyto ScanTM750k 芯片的标准操作流程,对孕妇羊水提取的胎儿基因组 DNA 进行酶切、连接、扩增、纯化、片段化、标记、芯片杂交、洗涤和扫描以及数据分析。
1.3 随访 对母体血清学筛查高风险孕妇、软指标筛查异常孕妇以及所有进行NIPT孕妇进行妊娠结局随访。通过昆山市各产科医院、儿童保健门诊及唐氏筛查低风险保险理赔等途径反馈了解漏筛情况。
1.4 统计学方法 采用SAS9.2软件进行统计学分析,应用х2检验进行分类资料的比较,以P<0.05作为统计学差异水平。
1.5 统计学定义 阳性率=阳性数/筛查人数,灵敏度(检出率)=真阳性人数/(真阳性人数+假阴性人数)×100%,假阳性率=假阳性/(真阳性+假阳性)×100%,特异度(真阴性率)=真阴性人数/(真阴性人数+假阳性人数)×100%。阳性预测值=真阳性数/阳性数×100%。
2. 结果
2.1 母体血清学筛查检出效率分析 24 986例孕妇运用孕中期母体血清学二联筛查,筛选出高风险组(包括DS风险≥1/270者、ES风险≥1/350者共计1317例,单项值异常(HCG MoM值≤0.25、AFP MoM值≤0.4者)241例;临界风险组(包括DS风险值在1/271~1/1000之间者、ES风险值1/351~1/1000之间者)共计3123例;低风险人群(DS及ES风险值均<1/1000者)共计20 305例。筛查的阳性率符合“江苏省产前诊断(筛查)技术质量管理要求”。具体的筛查阳性情况及效率分析见表1、表2。

表1 24 986例孕妇中孕期血清学二联筛查结果
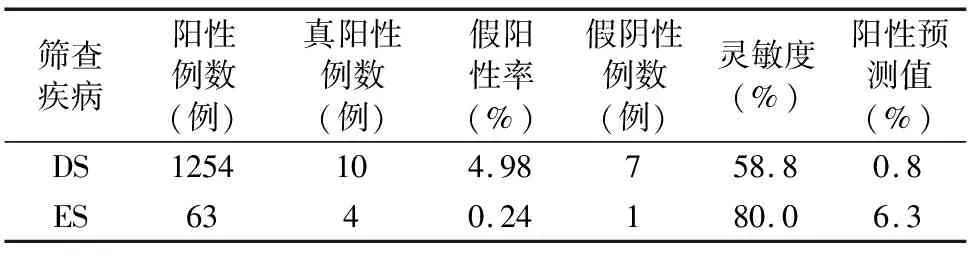
表2 24 986例中孕期母体血清学二联筛查效率分析
2.2 血清学筛查高风险A组确诊情况 血清学筛查结果高风险DS高危1254例,ES高危63例,及单项MoM值异常者241例共计1558例,均首先建议羊水穿刺胎儿染色体检查,并告知羊水穿刺风险及NIPT局限性,经孕妇及家属知情同意后,直接选择羊水穿刺(A1组)390例,拒绝羊水穿刺选择NIPT(A2组)1001例,经过随访拒绝进行下一步检查或失访共167例,高风险组包括A1组(血清学筛查高风险直接羊水穿刺组)及A2组(血清学筛查高风险无创筛查组)检出异常情况具体见下表3,最终经过产前诊断确诊DS 10例,ES 4例,13-三体综合征1例,其他染色体异常19例,除目标染色体疾病外的共20例其他染色体的具体情况见表4。在高风险A2组中,由于拒绝羊水穿刺选择无创筛查,无创筛查结果低风险中妊娠结局染色体异常2例,其中ES 1例,6号染色体小片段缺失(arr[hg19]6p12.2(21,816,542-22,431,031)×1)1例。A1组及A2组的染色体异常的灵敏度分别为100%、89%,两组检出效率比较,χ2=6.74,P=0.01,差异有统计学意义。其表明了无创筛查的局限性,NIPT低风险不能完全排除染色体异常。
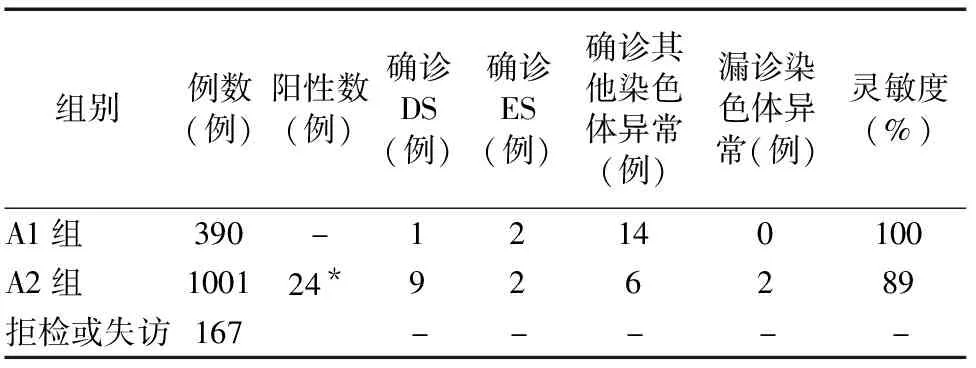
表3 1558例血清学筛查高风险A1及A2组确诊情况表
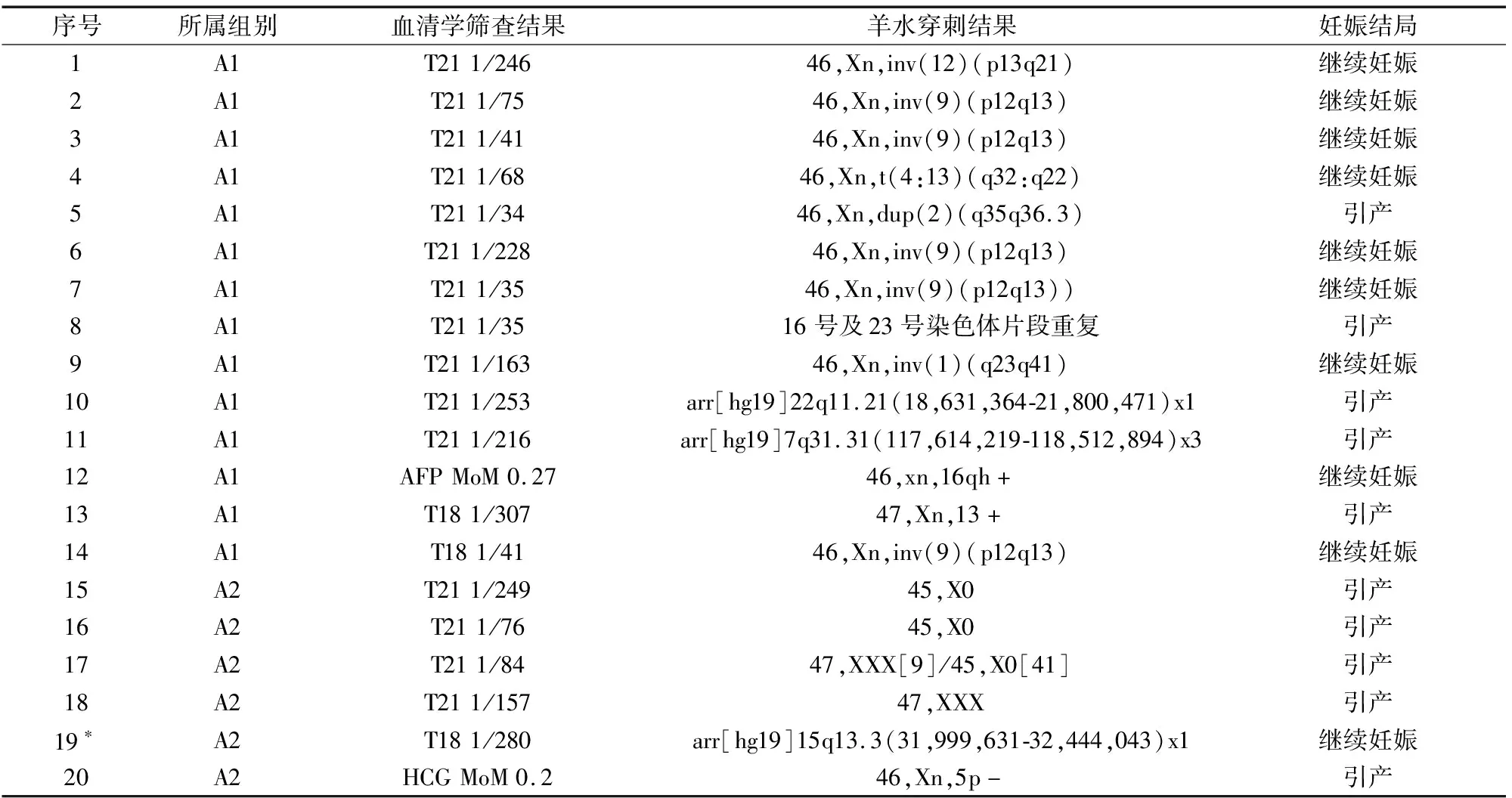
表4 血清学筛查高风险者检出20例其他染色体异常情况
2.3 血清学筛查临界风险B组确诊情况 当血清学筛查风险值介于高风险与1/1000的风险称为临界风险,包括DS风险值≥1/1000且<1/270者及ES风险值≥1/1000且<1/350者。对于临界风险者,遗传咨询门诊再次告知血清学筛查存在较高的漏筛率,建议进一步筛查如超声软指标筛查和NIPT以降低漏筛可能,并告知NIPT及超声软指标筛查的各自检出率及准确性,孕妇知情后根据自身经济条件选择相应检查。3123例筛查临界风险者中,743例拒绝行进一步筛查,1479例选择超声软指标筛查,即B1组(血清学筛查临界风险选择软指标筛查组),901例选择NIPT,即B2组(血清学筛查临界风险选择无创筛查组),通过进一步筛查后最终通过羊水穿刺确诊检出异常情况如下表5。最终经产前诊断确诊DS 3例,ES 1例,其他染色体异常4例,其他染色体异常的具体情况见表6。2例临界风险者经超声软指标筛查低风险者出生后确诊DS。B2方案在灵敏度及特异度上均高于B1方案,差异有统计学意义。
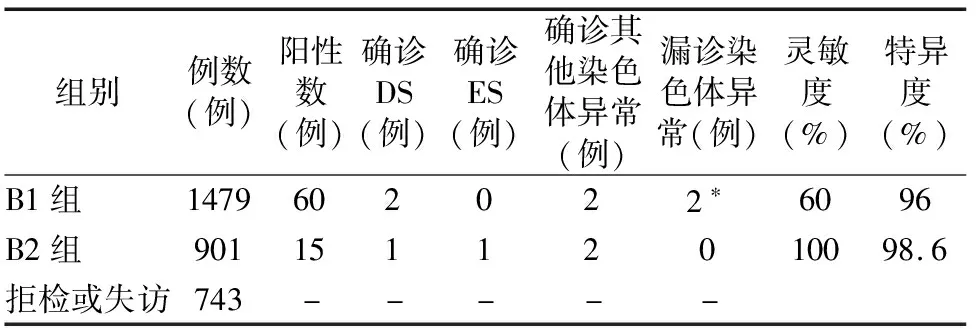
表5 3123例临界风险者B1及B2组确诊进一步筛查检出异常情况表
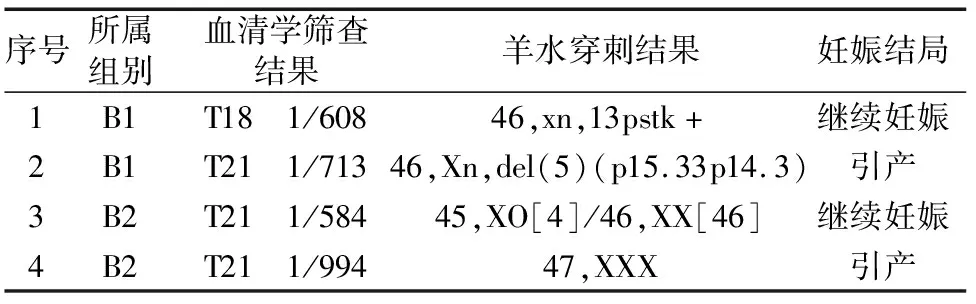
表6 血清学筛查临界风险者检出其他染色体异常情况表
2.4 血清学筛查低风险漏筛染色体疾病情况分析 4例出生的DS患儿中,其中2例为血清学筛查临界风险,经超声软指标再次筛查未见明显异常。另2例血清学筛查为低风险,故未行超声软指标筛查及NIPT,其中一例在行孕20~24周胎儿畸形筛查时发现软指标异常,孕妇未引起重视未遵医嘱进一步产前诊断导致缺陷儿出生。

表7 4例DS患儿情况表
2.5 不同的筛查方案对胎儿染色体异常的检出效率不同 血清学筛查后,结果为高风险或低风险,如只对于高风险人群进行处理建议行羊水穿刺术或先行NIPT,NIPT阳性病例再行羊水穿刺确诊,即A方案能检出目标染色体疾病14例,其他染色体异常20例;如将低风险中≥1/1000者进行再次管理,进一步筛查,即A+B方案,共检出了目标染色体疾病18例,其他染色体异常25例。A组方案对目标疾病的检出率为63.6%;A+B组方案,对目标疾病的检出率达81.8%。两种方案检出率比较,χ2=11.76,P<0.001,差异有统计学意义。由此看来,将部分低风险患者进行管理,将进一步提高疾病检出率。两种方案的筛查结果分析见表8。

表8 血清学筛查高风险组及高风险+临界风险联合筛查对目标疾病*检出情况表
2.6 不同筛查方案卫生经济学方面的评价 在本市,孕中期血清学筛查40元/例(昆山政府减免70元),行羊水穿刺染色体核型分析每例费用约1200元,CMA费用每例3600元,NIPT检测费用每例2210元,超声软指标筛查费用每次170元。根据各方案筛查的效率计算,每检出1例患儿的费用=总费用(血清学筛查例数×40+羊水穿刺例数×1200+CMA例数×3600+NIPT例数×2210+软指标筛查例数×170)/检出目标疾病数。另外,对于NIPT阳性行羊水穿刺者,费用最高可报销2500元,例如A2组应扣除的费用为1200×20+2500×4=34 000元,B1组羊水穿刺12人中有2例是NIPT阳性病例,故B1组总费用中应扣除2500×2=5000元;B2组总费用中扣除13×1200+2×2500=20 600元。具体见表9。从图1显示的费用高低显示,每例染色体异常患儿的检查费用,A2组略低于A1组,B1组明显低于B2组。所以,仅从卫生经济学评价方面来看,当血清学筛查结果为高风险时优选NIPT再次深度筛查,筛查阳性病例再进一步确诊。当血清学筛查结果为临界风险时优选超声软指标筛查,根据超声软指标阳性结果分别指导再次无创深度筛查或直接进行产前诊断。
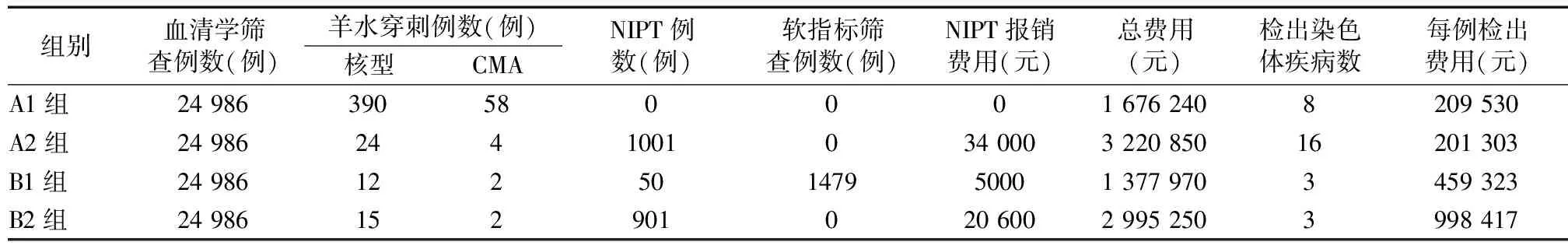
表9 不同筛查组别的卫生经济学评价

图1 不同筛查组别的卫生经济学评价
3 讨论
3.1 产前筛查系产前诊断前的必备检查 目前,针对胎儿染色体异常的产前诊断技术均为侵入性有创检查,存在流产、出血、感染,甚至羊水栓塞等并发症。这些并发症的发生率虽然都不高,但还是成为了孕妇及家属难以克服的心理障碍。当然也没有必要为了达到100%的检出率让所有的孕妇都进行产前诊断检查,这样会带来很多不必要的流产事件,同时,让所有的孕妇直接选择产前诊断也是目前的医疗资源所不能满足的。只有先进行产前筛查,根据筛查结果针对性的指导,才能让产前诊断技术很好的有的放矢。
在美国,在孕期行唐氏筛查的检查率达63.0%,法国是65.0%[6]。而在我国,产前筛查被要求作为产前检查的常规检查,检查率要求达到90%以上。国内有研究显示,在没有开展产前筛查及诊断的地区,唐氏患儿活产儿中的发病率>1/785,而在产前筛查和诊断开展的地区活产儿中的唐氏患儿的发生率为 1/1500~1/1750[7]。在本研究中,联合了血清学筛查、超声筛查及NIPT技术,该年度4例唐氏患儿漏筛出生,在活产儿中的发病率仅为1/6227,是明显下降的。
另外,筛查的目标疾病占所有检出染色体异常的41.9%,说明血清学筛查高风险者不仅能发现目标疾病,对其他染色体异常也有一定的提示,这与国内的一些研究相符[8,9]。
3.2 联合筛查方案优于单一筛查方案 由于孕中期的母体血清学二联筛查方法存在着检出率不高、假阳性率高的缺点,迫使产前筛查技术不断的发展。国际上有3项著名的前瞻性研究:SURUSS、BUN和FASTER,找到了对DS 检出率最高的筛查方案是早孕期用血清学方法与超声方法的联合筛查方案和联合序贯筛查方案,对DS 的检出率可提高到90%~97%[10-12]。本研究显示,仅对血清学筛查高风险人群进行产前诊断,对于目标疾病(DS及ES)的检出率是63.6%,当继续对血清学筛查临界风险者联合超声软指标筛查或NIPT后,能将目标疾病的检出率提升至81.8%,χ2=11.76,P<0.001,差异有统计学意义。同时,还能再发现更多致病性的其他染色体异常。所以,联合筛查已成为产筛的必然趋势。
3.3 NIPT是最敏感的筛查技术 从1997年Lo等[13]通过聚合酶联反应(polymerase chain reaction,PCR)扩增技术发现在母体血浆和血清中存在胎儿游离DNA,到2008年Chiu等首次报道了用大规模平行测序技术平台来检测胎儿非整倍体,在20年时间里,NIPT技术发展得很迅猛。在本研究中,近70%的血清学筛查高风险人群拒绝羊水穿刺选择NIPT。有研究显示,自 2012 年以来,由于 NIPT 应用减少了40%~76%的介入性诊断[14]。为了尽可能地降低假阳性率,是否可以将NIPT作为胎儿染色体异常的一线筛查方案成为了社会关注的热点。不仅如此,目前国际上许多学术组织认为高风险人群可接受 NIPT[15,16]。但是,NIPT技术的开展应在国家行业技术规范的指导下进行,高风险人群仍属于NIPT检测的慎用人群。在本研究中,血清学筛查高风险后选择NIPT,阳性者再进行产前诊断取得了最优的卫生经济学评价,选用该方案检出每例染色体异常所需的花费最低。
3.4 NIPT技术的局限性 虽然NIPT 是目前对于常染色体非整倍体筛查最敏感的筛查技术,但仍然存在假阴性率及假阳性率(尽管非常低),所以,NIPT不能代替产前诊断作为最终的诊断结果[17]。对于筛查局限性的原因,Wang等[18]认为,母血浆中胎儿游离DNA所占的比例较低,且其来源于胎盘组织,如果出现限制性胎盘嵌合体或是母亲本身染色体重排,或胎盘本身出现老化、发育不良或者破损导致胎盘屏障功能障碍时会导致胎儿游离DNA含量异常而影响检测结果。所以,孕妇本身如肥胖或自身存在血液系统疾病、恶性肿瘤、免疫治疗等会影响结果的准确性[19-21],以及由于多胎或多胎中有胚胎停育等情况,均可影响检测结果[22]。本研究中,比较A1、A2组的筛查效率有差异,NIPT低风险人群中漏诊1例ES及1例6号染色体小片段缺失,所以也进一步证实了NIPT不能作为最终诊断代替羊水穿刺,忽视高风险的漏诊将带来更严重的问题。
3.5 血清学联合超声软指标筛查能获得更高的卫生经济学评价 胎儿超声软指标的筛查费用仅为NIPT的十分之一不到,被更多的孕妇所接受,且其除了对胎儿非整倍体有一定的筛查能力,对于胎儿染色体结构异常也有一定的筛查能力。在本研究中,从临界风险中检出的胎儿非整倍体异常75%是通过超声软指标筛出后进一步确诊,通过超声筛查检出的3例染色体异常为致病性疾病,以引产告终。NIPT检测的2例假阴性病例,在超声方面也表现出了异常。另外,在进行软指标筛查时还发现了10余例胎儿结构畸形,由于存在严重的结构畸形,孕妇未进行羊水穿刺胎儿染色体检查,直接终止了妊娠,因未确诊是否存在染色体异常,本研究并未纳入研究讨论,但也在防控出生缺陷方面尤其是筛查胎儿结构畸形方面做出了一定的贡献。
在4例出生的DS患儿中,回顾调查其病史资料,发现其中2例在超声筛查时提示阳性结果,但均未得到孕妇及医生的重视,患儿未能在产前诊断。另外2例出生的DS患儿软指标筛查无异常,显示了NIPT在对DS筛查的特异性上明显高于软指标筛查。
在分析不同筛查组别的卫生经济学评价中发现,对于临界风险者的后续筛查方案,先选择软指标筛查获得了更好的性价比。由于我国尚处于地域经济发展不平衡的时期,所以,在经济发达的地区,NIPT应作为血清学筛查临界风险者的首选,从而获得更有效的检出率。在经济落后地区,选择NIPT受限制时应积极的推广超声软指标筛查作为补充。
