5-氨基酮戊酸光动力疗法治疗子宫颈低级别鳞状上皮内病变合并高危型人乳头瘤病毒感染的疗效观察
2021-04-22成乐楠葛利葱卢晓莉杨秋云
成乐楠, 葛利葱, 卢晓莉, 李 宁, 杨秋云
(1. 河南大学人民医院/河南省人民医院 妇产科, 河南 郑州, 450003;2. 郑州大学人民医院/河南省人民医院 妇产科, 河南 郑州, 450003)
子宫颈鳞状上皮内病变(SIL)是妇科常见的一种与子宫颈浸润癌密切相关的宫颈病变,好发于年轻性活跃期女性。SIL既往称为子宫颈上皮内瘤变(CIN), 分为3级。WHO女性生殖系统肿瘤分类将子宫颈鳞状细胞癌前病变行二级分类法,即高级别鳞状上皮内病变(HSIL)和低级别鳞状上皮内病变(LSIL)。HSIL相当于大部分CIN2和CIN3, 而LSIL相当于CIN1和部分CIN2。现已明确其发病与人乳头瘤病毒(HPV)感染、多个性伴侣、吸烟、性生活过早、免疫抑制等因素相关[1]。目前已知的HPV亚型有120多种,根据致癌风险可分为高危型HPV(HR-HPV)和低危型HPV(LR-HPV),HR-HPV持续感染与SIL和子宫颈癌的发生、发展密切相关, 90%的SIL和99%的子宫颈癌组织检测出伴有HR-HPV感染[2]。近年来,由于高敏感性和特异性的薄层液基细胞学检查(TCT)、HPV分型检测、HPV E6/E7 mRNA检测及电子阴道镜的广泛应用, SIL的早期发现率逐年增高。目前,研究认为LSIL自发逆转率较高,建议以临床观察和随访为主,而HSIL有进展为子宫颈浸润癌的可能,需要治疗以及密切随访。研究[3]表明,在阴道镜下活检组织病理学诊断为LSIL的患者中,合并隐匿性HSIL者约占10%, 且HR-HPV持续感染是LSIL持续和进展的独立危险因素[4]。因此,早期采用合理方式对LSIL合并HR-HPV感染患者进行干预,有利于消除病灶,防止疾病进展,保证患者生活质量。5-氨基酮戊酸光动力疗法(ALA-PDT)是一种是以光、光敏剂和氧的相互作用为基础的一种药械联用技术,主要包括给药和照光2个步骤,是一种安全无创的靶向治疗方法,目前已在皮肤病、口腔疾病、肿瘤等多个领域广泛应用且疗效显著。近年来, ALA-PDT在妇科多种疾病的治疗中取得了较大进展。本研究给予LSIL合并HR-HPV感染患者ALA-PDT治疗,现报告如下。
1 资料与方法
1.1 一般资料
选取2019年9月—2020年2月就诊的LSIL合并HR-HPV 的60例女性患者为研究对象,采用随机数字表法将患者分为观察组和对照组,每组30例。观察组年龄30~49岁,平均 (39.23±5.16) 岁,患病时间12~20个月,平均 (15.30±2.14) 个月, HPV16/18亚型阳性11例,其他亚型阳性19例; 对照组年龄30~48岁,平均 (39.13±5.00) 岁,患病时间12~21个月,平均 (15.37±2.39) 个月, HPV16/18亚型阳性10例,其他亚型阳性20例。2组一般资料比较,差异无统计学意义(P>0.05)。本研究经医院伦理委员会批准,伦理批号: (2019)伦审第[56]号。患者接受ALA-PDT治疗前均充分了解病情及治疗过程中可能存在的风险,并自愿签署光动力治疗知情同意书。
纳入标准: ① 30~65周岁女性患者。② 3个月内宫颈组织病理学检查为LSIL(CIN1)且合并HR-HPV感染,病程持续1年以上。③ 妊娠检查为阴性;自末次月经结束至试验开始后6个月内无妊娠计划;自末次月经结束至试验开始后6个月内无性活动、或同意采取安全套避孕。符合以上条件之一者。④ 自愿参加并签署知情同意书。排除标准: ① 阴道镜检查不能排除浸润性癌可能,或病变延伸到阴道壁者; ② 临床检查发现有严重妇科炎症者; ③ 有未确诊的阴道出血者; ④ 对本研究用药及药物成分不耐受或过敏者; ⑤ 患有严重心脑血管、神经、精神、内分泌、肝功能、造血系统疾病者; ⑥ 已知免疫功能严重低下,或需长期使用糖皮质激素及免疫抑制剂者; ⑦ 恶性肿瘤患者; ⑧ 3个月内接受过本疾病相关治疗者; ⑨ 无民事行为能力人或限制民事行为能力人; ⑩ 不适合参加本临床试验者。
1.2 方法
观察组采用ALA-PDT治疗。光敏剂: 盐酸氨酮戊酸外用散(上海复旦张江生物医药公司,国药准字H20070027, 规格为118 mg/支,商品名艾拉)。试验光源: LED-IB治疗仪(射灯式),输出波长(633±10) nm, 输出功率密度20~100 mW/cm2, 工作方式为连续或脉冲。LD600-C半导体激光治疗仪: 输出波长(635±10) nm, 输出功率0~500 mW连续可调,输出方式为单光路连续输出。采用1.5 mL温敏凝胶将3支艾拉散剂溶解为20% 药液[5], 用棉条充分蘸取药液后塞至宫颈管内1~2 cm处,将棉片充分蘸取药液后贴至宫颈表面,用外套避孕套的无菌纱卷塞入阴道封包3~4 h, 将一次性光纤套管套在柱状光纤外,将光纤插入宫颈内口2 cm处,设定设备的输出功率260 mW, 照射时间25 min, 固定光纤。将LED治疗仪接入一次性套管,插入窥阴器内,放置于距离宫颈表面2 cm左右的位置,设定设备输出功率90 mW, 照射时间25 min。每隔10 d治疗1次, 3次为1个疗程,连续治疗2个疗程。
对照组采用局部药物治疗,重组人干扰素α-2b栓(安徽安科生物工程股份有限公司,国药准字S20020103, 10万IU/粒,商品名为安达芬)于月经干净后第3天开始使用,睡前将药物放置于阴道后穹隆接近宫颈口处,每次1粒,隔日1次, 9粒为1个疗程,连续治疗3个疗程。
1.3 观察指标
1.3.1 HPV检测: 采用由深圳亚能生物技术有限公司提供的聚合酶链式反应(PCR)体外扩增和DNA反向点杂交技术试剂盒进行检测,主要类型包括HR-HPV16、18、31、33、35、39、45、51、52、53、56、58、59、66、68、73、83。
1.3.2 TCT检测: 采用由美国TriPath Imaging公司提供的液基薄层制片机进行检测,由病理科医师根据TBS分类法进行诊断。① 炎症(NILM); ② 非典型鳞状细胞(ASC), 包括无明确意义的非典型细胞的改变(ASC-US)、ASC不除外高度鳞状上皮内病变(ASC-H); ③ 低度鳞状上皮内病变(LSIL); ④ 高度鳞状上皮内病变(HSIL); ⑤ 鳞状细胞癌(SCC); ⑥ 非典型腺上皮细胞(AGC): 倾向瘤变(AGCN); ⑦ 子宫颈管原位腺癌(AIS); ⑧ 腺癌(AC)。
1.3.3 阴道镜检查: 随访过程中对TCT结果为ASC-US及以上病变伴HPV阳性的患者、LSIL及以上病变伴或不伴HPV阳性患者、HPV 16或18阳性患者行阴道镜检查,并在阴道镜指引下对可疑病变区域采样进行组织病理学检查,当病变延伸至子宫颈管或者3型转化区时,应同时行子宫颈管搔刮术。
1.3.4 焦虑抑郁评分: 采用焦虑自评量表(SAS)和抑郁自评量表(SDS)评分评估患者治疗前和治疗后6个月随访时的心理状况, SAS量表和SDS量表均包含20个项目,采用4级评分法进行评价。各自评量表标准分为总粗分×1.25后取整数,中国以SAS评分≥50分为有焦虑症状, SDS≥53分为有抑郁症状,分值越低表明患者心理状况越好。
1.4 疗效评价
对于接受阴道镜下活检的患者,根据组织病理学结果评估疗效,对于随访过程中未行阴道镜下活检的患者,根据TCT检查结果评估疗效。将患者病变转归分为逆转、持续及进展,其中逆转为组织病理学结果显示正常、慢性宫颈炎,或者TCT结果显示炎症反应性细胞改变(NILM); 持续为组织病理学或者TCT结果显示LSIL; 进展为组织病理学或者TCT结果显示LSIL以上病变。同时,记录患者HR-HPV转阴情况。治愈: 病变逆转且HR-HPV阴性; 显效: 病变逆转伴HR-HPV阳性,或者病变持续伴HR-HPV阴性; 无效: 病变持续伴HR-HPV阳性,或病变进展伴或不伴HR-HPV阳性。总有效率=(治愈例数+显效例数)/总例数×100%。
1.5 统计学分析

2 结 果
2.1 2组治疗效果比较
治疗后6个月随访,观察组治疗总有效率83.33%, 高于对照组的53.33%, 差异有统计学意义(P<0.05)。见表1。
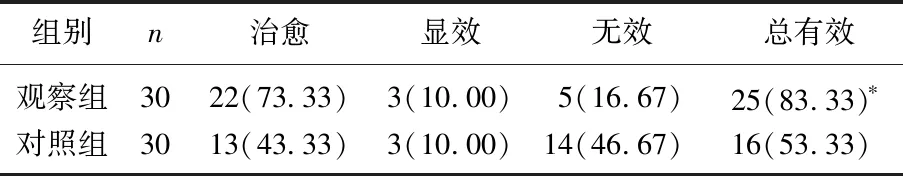
表1 2组治疗效果比较[n(%)]
2.2 2组HR-HPV转阴情况比较
治疗后3个月随访结果发现,观察组HR-HPV转阴率与对照组比较,差异无统计学意义(P>0.05); 治疗后6个月随访结果发现,观察组HR-HPV转阴率高于对照组,差异有统计学意义(P<0.05)。见表2。

表2 2组HR-HPV转阴情况比较[n(%)]
2.3 2组SAS、SDS评分比较
治疗前, 2组SAS、SDS评分比较,差异均无统计学意义(P>0.05)。治疗后, 2组SAS、SDS评分均低于治疗前,且观察组均低于对照组,差异有统计学意义(P<0.05)。见表3。
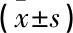
表3 2组SAS评分及SDS评分比较 分
2.4 不良反应比较
观察组治疗过程中患者均可耐受光照, 2例治疗后偶有轻度下腹坠痛, 5~10 min后缓解。对照组2例出现用药后轻度下腹坠痛, 2例出现白带增多, 1例出现外阴瘙痒,但症状轻微,未影响治疗。2组均未发生严重不良反应。观察组及对照组总不良反应发生率分别为6.67%(2/30)、16.67%(5/30), 差异无统计学意义(χ2=1.431,P=0.232)。
3 讨 论
2018年,全球约有57万名妇女被初次诊断为宫颈癌,约31万死于宫颈癌,其中高达86%的宫颈癌病例来自中低收入国家,其发病率和病死率均居所有女性恶性肿瘤的第4位[6]。国家癌症中心2019年最新癌症报告显示,中国宫颈癌占女性癌症发病率的6.24%。早期宫颈癌常无明显临床症状和体征,一旦出现阴道出血、排液以及尿频、便秘等继发性症状,往往预示着疾病进入晚期。研究[7]表明,常规宫颈癌筛查等预防措施可降低发病率。LSIL是子宫颈正常上皮逐渐进展为浸润癌的中间环节, 60%可自然消退, 30%持续存在,约10%在2年内进展为HSIL[8]。虽然目前指南推荐LSIL患者以观察和随访为主,然而在实际临床工作中关于LSIL的处理,仍存在许多困境。首先,大部分患者在确诊后由于心理压力及社会关系等原因强烈要求治疗; 其次, LSIL仍存在一定进展风险,且一旦进展至HSIL, 原则上需要进行宫颈冷刀锥切术、环形电切术等切除性治疗[9], 而这些治疗方法会改变宫颈正常的解剖结构,从而降低生育能力,增加不良产科结局[10]。此外,不同地区、不同级别医院的细胞学检查、病理学诊断水平存在差异,对于LSIL的处理需要考虑到诊断的可靠性,因此安全、有效、无创的治疗仍十分必要。
光动力疗法是一种利用光与光敏剂结合产生光细胞毒性的治疗方法,盐酸氨酮戊酸外用散是一种新型光动力药物,本身无光敏性,可被病灶处异常增生的细胞选择性吸收,在体内经一系列酶促作用生成强光敏性物质原卟啉IX(PpIX), 当给予特定波长的光照射病灶局部,光敏性物质被激发并发生光化学反应,产生单线态氧和自由基等,引起细胞膜、线粒体和核酸的损伤,诱导增生活跃的细胞坏死或凋亡,并可同时作用于局部黏膜中由于HPV感染导致的潜在癌变细胞并使其凋亡[11], 从而达到治疗的目的。目前,临床上针对本疾病的治疗方式很多,主要包括药物、激光、冷冻、电切等。药物治疗因其具有无创、耐受性好等特点,受到广泛关注,并成为临床治疗中应用较普遍的治疗手段。本研究中对照组采用重组人干扰素α-2b栓治疗,其作为目前临床治疗过程中常用药物,主要目的是产生抗病毒蛋白,干扰病毒复制,下调病毒蛋白表达水平,调节和维护机体免疫功能[12]。此外,阴道内给药途径能够使病变局部具备较高的药物浓度,更利于药物发挥作用。关于重组人干扰素α-2b栓治疗本疾病的临床研究较多,但其治疗后的病变逆转率差异较大且部分治疗效果并不理想[13-16]。ALA-PDT是一种治疗HPV相关性疾病的新型方法,目前关于ALA-PDT治疗宫颈病变的报道较少。傅裕等[17]的研究显示,光动力治疗组患者治疗结束后3个月随访CIN1逆转率达45.5%, 远远高于对照组的10.0%。HILLEMANNS P等[18]的随机双盲试验显示, 57%的光动力治疗组患者CIN1病变清除,而对照组中病变清除率仅为25%。黄舒婷等[19]一项随机对照研究显示,经ALA-PDT治疗的患者治疗结束后9个月随访时LSIL逆转率为81.25%, 说明光动力治疗对LSIL合并HR-HPV感染患者具有较为理想的治疗效果。
本研究结果表明,治疗结束后6个月随访时,观察组病变逆转率高达83.33%, 高于对照组的53.33%, 差异有统计学意义(P<0.05), 同时高于文献报道的LSIL自发逆转率60.00%[8]。观察组HR-HPV转阴率与对照组比较,差异有统计学意义(P<0.05), 治疗结束后2组SAS、SDS评分均低于治疗前,且2组比较差异有统计学意义(P<0.05), 说明ALA-PDT对促进LSIL逆转、HR-HPV转阴效果更好,可有效缩短病变逆转及HR-HPV转阴时间,减轻患者对该疾病产生的焦虑、抑郁情绪。此外, 2组治疗过程中及治疗后均未出现严重不良反应,安全性均良好。但本研究随访时间较短,样本量较小,仅观察2组短期内病变逆转情况,此后仍需扩大样本量,延长随访时间继续探讨其远期病变逆转率及HR-HPV转阴率。
综上所述, ALA-PDT 疗法临床疗效显著,安全性良好,可重复治疗,是一种早期无创干预LSIL的优选治疗方案,对改善患者预后、提高患者生活质量具有重要意义。
