三种入路术式治疗胸腰椎脊柱结核对比
2021-04-19卢宏涛任世超杨海涛
卢宏涛,任世超,杨海涛
(甘肃省庆阳市人民医院骨一科,甘肃庆阳 745000)
脊柱结核是一种最常见的肺外结核,多累及胸椎及腰椎,造成后凸畸形、神经功能障碍等,严重时甚至导致瘫痪[1]。随着结核病检查手段及方法的不断增加优化,结核病检出率日益增高,加上结核分枝杆菌耐药性的增强、人体抗结核能力较弱等因素,脊柱结核发病率越来越高[2]。由于脊柱结核发病部位特殊,致残率高,严重影响患者日常生活及工作,手术治疗已成为脊柱结核的重要治疗方法之一[3]。目前常用的手术治疗方式包括单纯前路、单纯后路及前后路联合病灶清除植骨融合术[4],目前临床对手术方法的选择尚有争议,为此本文针对胸腰椎脊柱结核的三种手术入路选择和效果进行研究分析,报告如下。
1 资料与方法
1.1 纳入与排除标准
纳入标准:(1)年龄≥18岁;(2)胸腰椎脊柱结核诊断明确;(3)椎体破坏不超过邻近上位椎体下2/3,下位椎体上1/3;(4)符合手术指征,患者签署手术同意书,并对本次研究知情同意[5]。
排除标准:(1)颈椎及骶椎脊柱结核;(2)合并其他部位严重活动性结核病;(3)复发的胸腰椎结核患者;(4)较大的流注脓肿;(5)合并心脑肾等重要器官严重疾患者[6]。
1.2 一般资料
2016年3月~2019年3月,共60例患者符合上述标准,纳入本研究。依据手术指征和术前评估分为三组,三组患者术前临床资料见表1,三组在性别、年龄、病史、手术节段、术前Cobb角及ASIA神经功能评级的差异均无统计学意义(P>0.05)。本研究获医院伦理委员会批准,所有患者均知情同意。
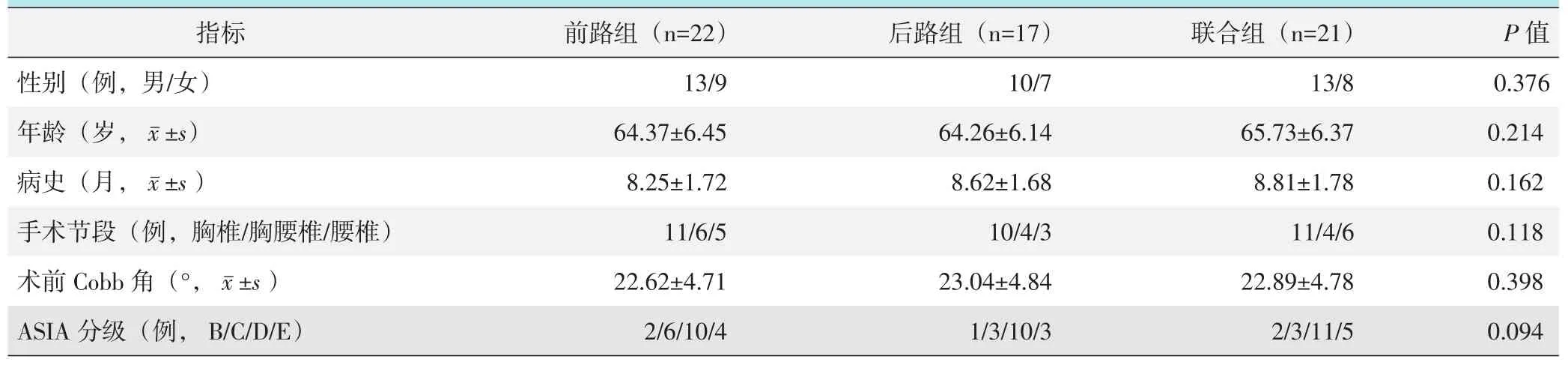
表1 三组患者术前一般资料与比较
1.3 手术方法
所有患者术前行规范抗结核治疗,2~4周为1个疗程,完善术前检查,嘱患者卧床休息,待基本情况得到改善后进行手术。
前路组:患者全麻后取侧卧位,病灶较轻侧在下方,较重一侧在上方,胸椎及胸腰椎节段患者经胸或胸腹联合切口行椎体结核病灶及脓肿彻底清除减压,腰椎患者经腹膜外行彻底病灶清除减压,将腰大肌脓肿抽吸;采用同种异体三面皮质骨进行植骨,采用椎体钢板螺钉固定,适当加压并反复冲洗伤口,取利福平0.45 g置于伤口处,开胸患者术中放置胸腔闭式引流管,关闭切口[7]。
后路组:患者全麻后取俯卧位,以患椎为中心作切口,剥离椎旁肌至关节突外缘,暴露椎体椎弓根并置入螺钉,胸椎患者行肋横突及小关节切除,腰椎患者行关节突关节切除;将坏死组织、脓肿等异物彻底清除,生理盐水反复冲洗脓腔深部,骨缺损处置入相应大小的同种异体骨,安置钛棒,加压固定,取利福平0.45 g置于伤口处,留置负压引流管,关闭切口[8]。
联合组:全麻后取俯卧位,取后正中切口,暴露椎弓根入点,行后路经皮椎弓根螺钉置入,安置钛棒,加压固定,逐层关闭,缝合切口;然后患者体位改为侧卧位,经前路清除坏死组织、脓肿等异物,取同种异体骨置入骨缺损处,反复冲洗伤口,取利福平0.45 g置于伤口处,关闭切口[9]。
三组患者术后均采取标准抗结核药物化疗方案(3HRZE/9HRE)治疗,术后1周戴支具下床活动,佩戴支具3个月,定期复查X线片、血沉及肝肾功能,术后随访14~32个月,平均(24.22±6.43)个月。
1.4 评价指标
记录围手术期资料。采用美国脊髓损伤协会(American Spinal Injury Association,ASIA)神经功能评级、疼痛视觉模拟评分法(visual analogue scale,VAS)、日本骨科协会 (Japanese Orthopaedic Associa⁃tion,JOA) 腰椎评分和Oswestry功能障碍指数(Os⁃westry disability index,ODI)评价临床效果。行影像检查,测量腰椎局部后凸Cobb角,观察骨融合和内固定物改变。
1.5 统计学方法
采用SPSS 13.0软件进行统计分析,计量资料以均数±标准差表示,组间比较采用单因素方差分析,两两比较采用LDS法,组内比较采用配对T检验或单因素方差分析;计数资料采用卡方检验;等级资料采用秩和检验。P<0.05为差异有统计学意义。
2 结果
2.1 围手术期情况
三组患者围手术期资料见表2。联合组手术时间、术中出血量及住院时间均大于前路组及后路组,差异有统计学意义(P<0.05)。前路组早期并发症6例,其中术中损伤输尿管1例,经修复及置管引流后治愈;术中损伤硬膜1例,术中及时修补;麻痹性肠梗阻2例,术后给予对症处理后好转;切口浅表非特异性感染2例,经术后抗感染及换药后治愈。后路组早期并发症现4例,术中损伤硬膜2例,术中及时修补;术后尿路感染1例,经抗感染治疗后治愈;过度牵拉损伤神经根1例,术后营养神经、功能锻炼后好转。联合组早期并发症3例,术中损伤硬膜1例、切口浅表非特异性感染1例及术后尿路感染1例,处理情况同前,均治愈。
表2 三组患者围手术期资料(±s)与比较
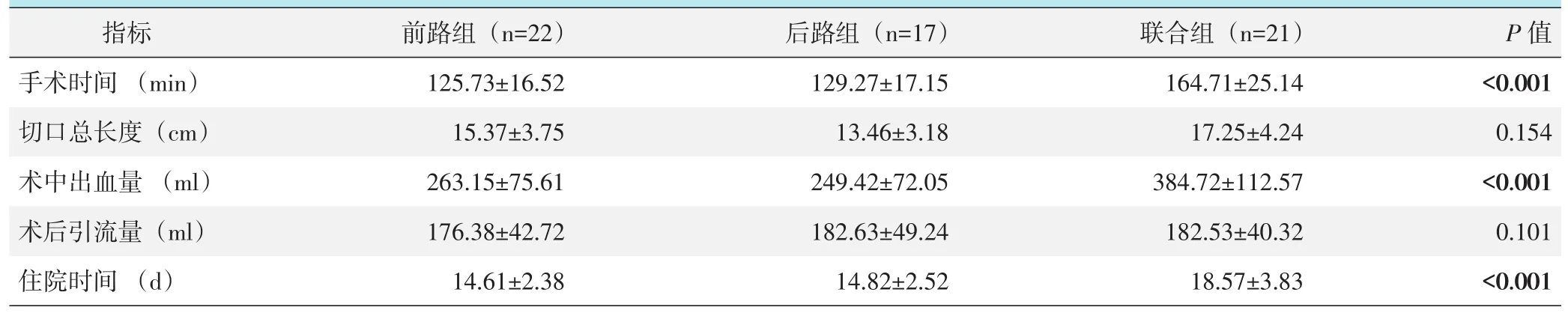
表2 三组患者围手术期资料(±s)与比较
images/BZ_37_204_1062_519_1128.pngimages/BZ_37_519_1062_958_1128.pngimages/BZ_37_958_1062_1471_1128.pngimages/BZ_37_1471_1062_1944_1128.png手术时间 (min)125.73±16.52129.27±17.15164.71±25.14<0.001images/BZ_37_204_929_519_996.pngimages/BZ_37_519_929_958_996.pngimages/BZ_37_958_929_1471_996.pngimages/BZ_37_1471_929_1944_996.pngimages/BZ_37_1944_929_2276_996.pngimages/BZ_37_1944_1062_2276_1128.pngimages/BZ_37_204_1195_519_1261.png术中出血量 (ml)住院时间 (d)images/BZ_37_519_1195_958_1261.png263.15±75.61 14.61±2.38images/BZ_37_958_1195_1471_1261.png249.42±72.05 14.82±2.52images/BZ_37_1471_1195_1944_1261.png384.72±112.57 18.57±3.83images/BZ_37_1944_1195_2276_1261.png<0.001<0.001
2.2 随访结果
三组患者随访12~24个月,平均(15.26±2.57)个月。随访过程中三组患者均未发生结核复发等严重不良事件。三组患者随访资料见表3。末次随访时,三组患者ASIA评级,VAS、ODI和JOA评分均较术前显著改善(P<0.05);相应时间点,三组间上述指标的差异均无统计学意义(P>0.05)。
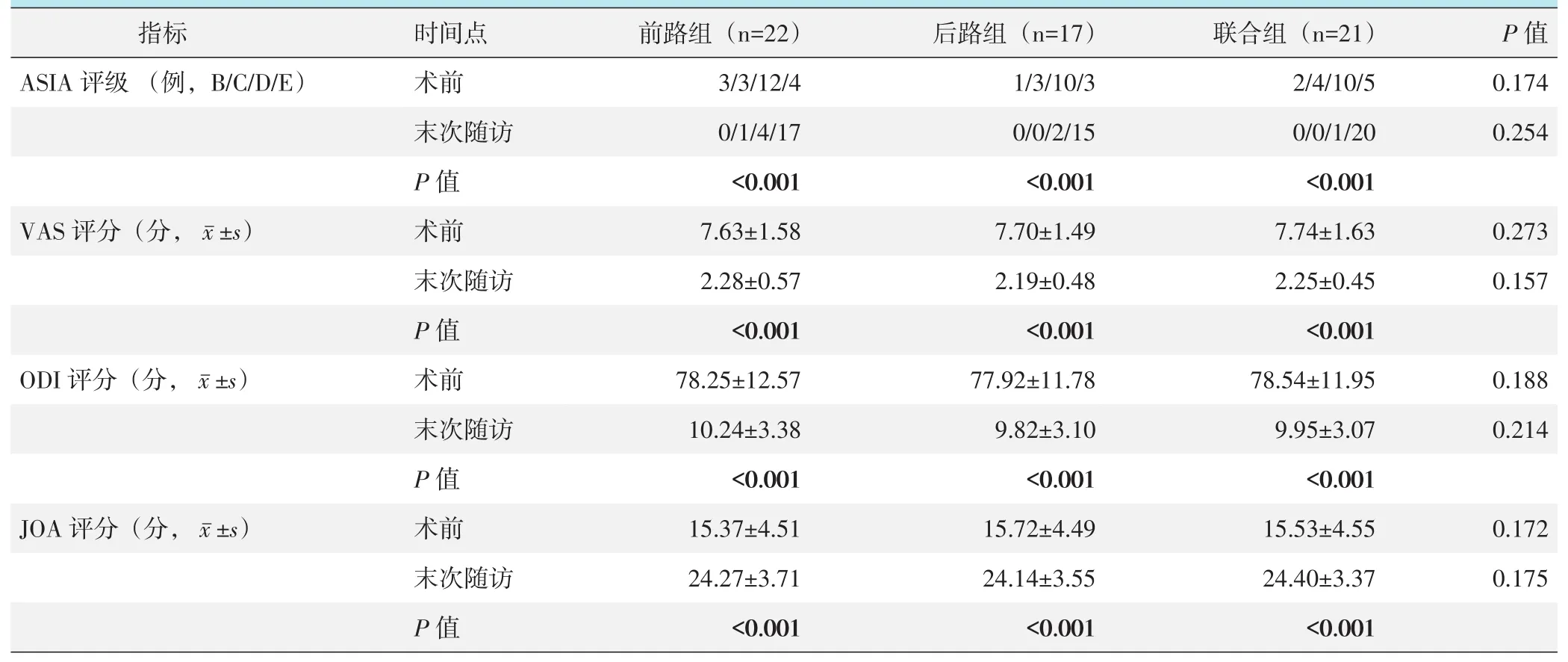
表3 三组患者随访结果与比较
末次随访时,前路组1例活动时存在轻度疼痛,2例存在明显疼痛,1例逆行射精,19例恢复伤前运动和劳动能力。后路组1例活动时存在轻度疼痛,1例存在明显疼痛,15例恢复伤前运动和劳动能力。联合组1例活动时存在轻度疼痛,1例存在明显疼痛,19例恢复伤前运动和劳动能力。后路组及联合组无远期并发症出现。
2.3 影像评估
三组患者局部后凸Cobb角测量结果见表4。术后1周和末次随访时,前路组的局部后凸Cobb角显著大于后路组和联合组(P<0.05);前路组的术后后凸矫正率显著小于后路组和联合组(P<0.05),而前路组末次随访时矫正丢失率显著大于后路组和联合组(P<0.05)。
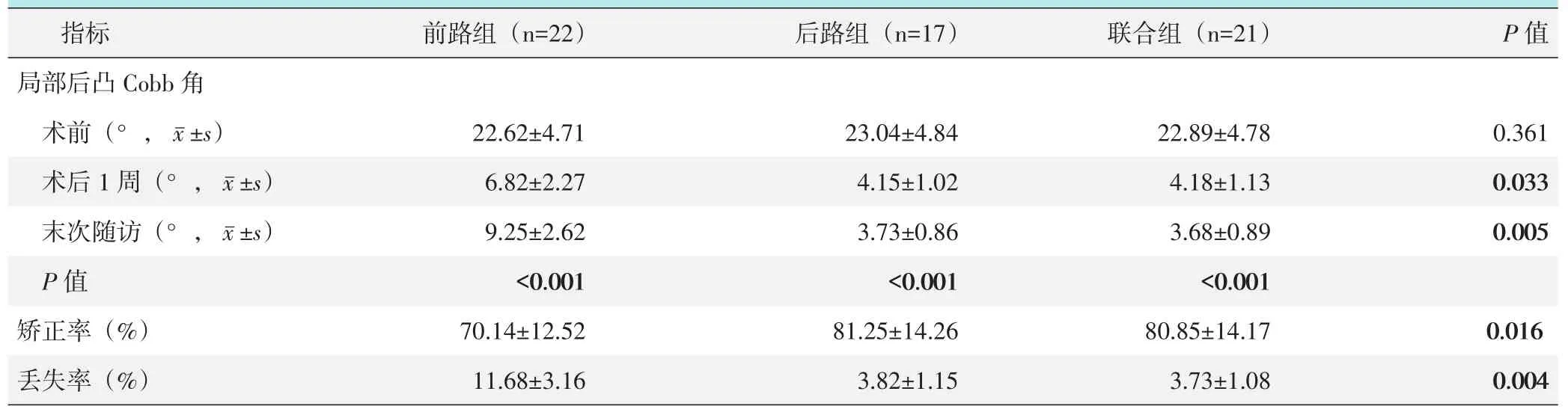
表4 三组患者不同时间点影像测量结果与比较
至末次随访时,所有患者均达到骨性愈合,无内固定物断裂或松动。三组的典型病例影像见图1~3。
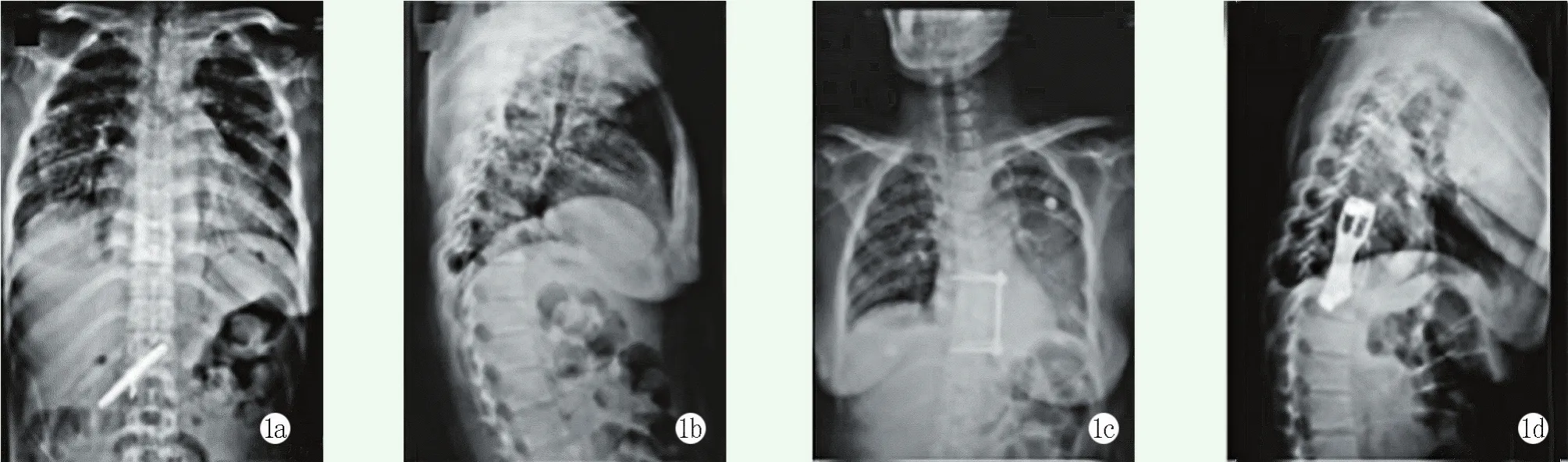
图1 患者,男性,62岁,胸椎结核,采用前路手术治疗 1a,1b:术前正侧位X线片示胸椎结核 1c,1d:术后1年X线片示骨愈合

图2 患者,男性,65岁,腰椎结核,采用后路手术治疗 2a,2b:术前正侧位X线片示腰椎结核 2c,2d:术后1.5年X线片示骨愈合

图3 患者,男性,61岁,腰椎结核,采用联合入路手术治疗 3a,3b:术前正位X线片、CT示腰椎结核 3c,3d:术后2年正侧位X线片示骨愈合
3 讨 论
手术治疗胸腰椎结核的目的包括缓解疼痛、彻底清除病灶、解除神经脊髓受压及刺激、重建脊柱稳定性等。脊柱结核一般累及椎体前中柱,前方形成的干酪样物质、肉芽组织及脓肿等压迫脊髓,往往需要采取前路手术清除病灶、解除压迫及恢复脊柱稳定性。临床上前路手术适用于病灶位于椎体前方、脓肿较大、心肺功能良好的胸腰椎结核患者,手术过程中逐层显露至病椎侧前方,暴露病变椎体,直视下进行操作,包括清除脓液、肉芽及死骨等结核病灶,具有清除病灶彻底、促进植骨融合等优势,可以最大程度减少后方椎管内结构对手术的干扰。但是对于伴有后凸畸形的脊柱结核而言,采取前路对于畸形矫正效果不理想,术后矫正丢失率高[10]。本研究显示,前路组术后、末次随访Cobb角及丢失率均大于后路组及联合组,提示单纯前路内固定治疗老年胸腰椎脊柱结核对于脊柱稳定效果不佳,同时前路手术对肺部具有较强烈的刺激性,增加术后并发症发生率。
后路手术能有效矫正后凸畸形,固定牢固,植骨融合率相对较高,适用于椎体后方脊髓压迫、心肺功能较差、后凸畸形严重及脊柱稳定性破坏患者。后路手术创伤小,能有效减少对纵膜及胸腔的干扰,降低术后并发症发生率。但当患者前方破坏严重时,后路手术受限严重,且后路手术对于椎体后方结构破坏较大,病灶清除及植骨融合等手术操作无法在直视下进行,对于手术疗效亦有一定影响[11]。本研究显示,后路手术在畸形矫正率及丢失率上与联合组无明显差异,但均优于前路组,提示后路手术更适用于体质相对较差、病变早期及伴有轻、中度脊柱后凸畸形的老年患者。
前后联合入路则兼具单纯前路及单纯后路的优势,可用于椎体破坏严重、脓肿较大、后凸畸形严重及清除病灶后需大块植骨者等,具有矫正后凸畸形满意、病灶清除彻底及植骨确切等优点。同时,前后联合入路术式中病灶清除入路及内固定入路是分开的,能有效避免内固定器械与结核病灶及脓肿等接触,减少感染及结核复发。但联合入路有手术时间长、麻醉剂量大、出血量较大、术后恢复慢、并发症发生率高等缺点,对于全身情况较差的患者应避免选用此种术式。有学者认为,前后联合入路更加适用于复杂性或跳跃性胸腰椎脊柱结核,具有清除病灶彻底、植骨确切及内固定稳定等特点[12]。
综上所述,三种不同手术入路方式治疗胸腰椎脊柱结核均可取得较好疗效,掌握手术适应证,根据患者的实际病情选择相应的术式均能有效清除病灶、重建脊柱稳定性。
