胸管引流对自发性气胸患者肺功能及血清CRP、WBC、IL-6水平的影响*
2021-04-14张国栋梁佳明李建强刘意琼余侠
张国栋 梁佳明 李建强 刘意琼 余侠
(1 广东省佛山市高明区人民医院 佛山528500;2 广东省工伤康复医院 广州510080)
自发性气胸是指肺组织受到损伤后,支气管内的空气进入胸膜腔,造成积气状态,临床主要表现为胸痛、咳嗽、呼吸困难等[1]。中心静脉导管引流作为临床治疗自发性气胸的常用方法之一,虽可通过穿刺为患者排气减压,但穿刺次数多,可增加患者机体的损伤,且存在易脱管、堵管、肋间神经损伤等并发症[2]。胸管引流则可一次完成,减少患者穿刺的痛苦,且其通过缝合固定,可增强导管的牢固性,避免导管脱落的情况发生,通常用于肺叶切除术中,效果显著。本研究探讨胸管引流对自发性气胸患者肺功能及血清 C 反应蛋白(CRP)、白细胞(WBC)、白介素-6(IL-6)水平的影响。现报道如下:
1 资料与方法
1.1 一般资料 选取 2018 年 1 月 ~2020 年 1 月我院收治的自发性气胸患者90 例作为研究对象,根据随机数字表法分为对照组和观察组,每组45 例。对照组女 22 例,男 23 例;年龄 26~65 岁,平均(41.23±2.37)岁;体质量指数(BMI)18~25 kg/m2,平均(22.65±1.49)kg/m2;导管位置:左侧 20 例,右侧25 例。观察组女 21 例,男 24 例;年龄 27~67 岁,平均(41.34±2.52)岁;BMI 18~24 kg/m2,平均(22.62±1.48)kg/m2;导管位置:左侧 22 例,右侧 23 例。两组患者一般资料比较,无明显差异(P>0.05),具有可比性。本研究经医院医学伦理委员会审核并批准。
1.2 入组标准 诊断标准:参照《临床疾病诊断与疗效判定标准》[3]中有关自发性气胸的诊断内容。纳入标准:首次发病;存在胸闷、呼吸困难、心率加快等症状;患者及家属对本研究均知情同意。排除标准:伴有感染性疾病者;患有肾、肝等其他器质性障碍者;存在精神紊乱者;妊娠期、哺乳期妇女。
1.3 治疗方法 对照组患者采用中心静脉导管引流治疗,取平卧位,穿刺点定于第2 肋间隙,对穿刺点周围进行常规消毒,以盐酸利多卡因注射液(国药准字H20043676)进行局部浸润麻醉。将导丝经穿刺针导入胸腔,之后拔出穿刺针,沿导丝插入一次性中心静脉导管,确认引流导管插入胸腔后,拔出导丝,固定导管,以水封瓶。观察组患者采用胸管引流治疗,取平卧位,根据胸片选择穿刺点后,进行浸润麻醉,麻醉药物同对照组,之后作1 cm 切口,逐层分离,将一次性无菌引流导管直接送入胸腔,然后拔出导芯针,以针线缝合创面。两组患者均确定无复发情况后拔管。
1.4 观察指标 (1)比较两组治疗前后肺功能。使用肺功能仪检测患者肺总量(TLC)、用力肺活量(FVC)及第 1 秒用力呼气容积(FEV1)水平。(2)比较两组治疗前后血清CRP、WBC、IL-6 水平。采集患者空腹静脉血5 ml,经3 000 r/min 进行10 min 离心处理后,将血清分离,以酶联免疫吸附法检测血清CRP、IL-6 水平,使用血细胞分析仪检测血清WBC水平。(3)比较两组治疗期间不良反应发生情况,包括感染、出血、肺水肿、气肿等。
1.5 统计学方法 采用SPSS21.0 统计学软件进行数据处理。计量资料以()表示,采用t检验,计数资料用%表示,采用χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 两组肺功能指标比较 治疗后,两组TLC、FVC 及FEV1水平均较治疗前升高,且观察组升高幅度大于对照组,差异有统计学意义(P<0.05)。见表1。
表1 两组肺功能指标比较(L,)
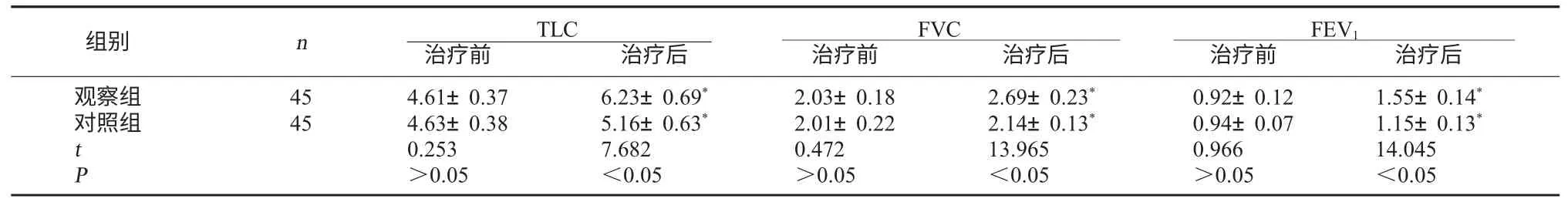
表1 两组肺功能指标比较(L,)
注:与同组治疗前比较,*P<0.05。
FEV1治疗前 治疗后观察组对照组组别 n TLC治疗前 治疗后FVC治疗前 治疗后45 45 t P 4.61±0.37 4.63±0.38 0.253>0.05 6.23±0.69*5.16±0.63*7.682<0.05 2.03±0.18 2.01±0.22 0.472>0.05 2.69±0.23*2.14±0.13*13.965<0.05 0.92±0.12 0.94±0.07 0.966>0.05 1.55±0.14*1.15±0.13*14.045<0.05
2.2 两组血清 CRP、WBC、IL-6 水平比较 治疗后,两组血清CRP、WBC、IL-6 水平均较治疗前降低,且观察组降低幅度大于对照组,差异有统计学意义(P<0.05)。见表 2。
表 2 两组血清 CRP、WBC、IL-6 水平比较()
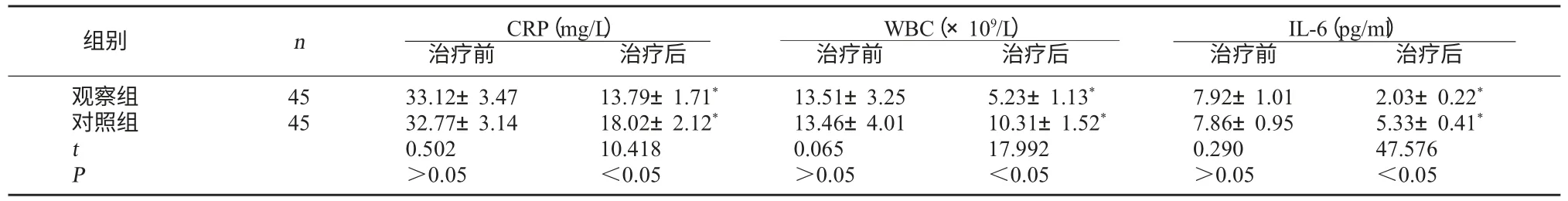
表 2 两组血清 CRP、WBC、IL-6 水平比较()
注:与同组治疗前比较,*P<0.05。
IL-6(pg/ml)治疗前 治疗后观察组对照组组别 n CRP(mg/L)治疗前 治疗后WBC(×109/L)治疗前 治疗后45 45 t P 33.12±3.47 32.77±3.14 0.502>0.05 13.79±1.71*18.02±2.12*10.418<0.05 13.51±3.25 13.46±4.01 0.065>0.05 5.23±1.13*10.31±1.52*17.992<0.05 7.92±1.01 7.86±0.95 0.290>0.05 2.03±0.22*5.33±0.41*47.576<0.05
2.3 两组不良反应发生情况比较 观察组不良反应发生率低于对照组,差异有统计学意义(P<0.05)。见表 3。

表3 两组不良反应发生情况比较[例(%)]
3 讨论
自发性气胸的病因主要包括外伤、剧烈运动、慢阻性肺疾病等,病机则为肺组织损伤引起肺泡破裂,进而形成气疱及肺大疱,当肺内压升高或肺部受到感染时,气疱及肺大疱发生破裂,导致气胸形成[4]。中心静脉导管具有管体细软的特点,可直接通过穿刺进入机体,但易出现变形、堵塞等现象,影响治疗效果[5]。
胸管引流所使用的导管较粗,可通过摩擦,促进胸膜纤维渗出,进而促进损伤处修复及愈合,同时还可使萎陷肺泡复张,促进胸膜内气体的排出,从而减轻患者肺损伤[6]。本研究结果显示,治疗后观察组患者TLC、FVC 及FEV1水平均较对照组高,说明胸管引流可缓解自发性气胸患者的临床症状,提高肺功能。CRP 通过肝脏合成,当自发性气胸患者肺部受到损伤时,其可大量释放,并直接反映患者肺组织的受损程度;WBC 具有较强的移动能力,可在血管内外进行移动,当肺组织受损时,其可移动至受损组织,进而吞噬病菌,其含量升高,反映患者肺部炎症反应加剧;IL-6 是一种多效应细胞因子,可促进其他炎性细胞释放,且可介导合成CRP,进而导致肺部出现炎症级联反应,加重病情。胸管引流可保证患者引流术的正常进行,减轻对患者肺组织的炎症损伤。本研究治疗后观察组患者血清CRP、WBC、IL-6 水平均低于对照组,提示胸管引流可降低自发性气胸患者血清CRP、WBC、IL-6 水平,进而减轻肺部炎症反应。胸管相比中心静脉导管,更加牢固,不易发生位置移动或扭曲现象。本研究观察组患者不良反应总发生率低于对照组,提示胸管引流可降低自发性气胸患者不良反应发生率,提高安全性,与瞿香坤等[7]研究结果基本相符。综上所述,胸管引流可降低自发性气胸患者血清CRP、WBC、IL-6 水平,抑制炎症反应,同时可改善患者肺功能,且降低不良反应发生率,值得临床应用与推广。
