颈椎前路微创手术后再次翻修手术的原因分析
2021-04-08孙新立周非非张凤山潘胜发
孙新立 周非非 孙 宇 张凤山 张 立 潘胜发
(北京大学第三医院骨科 脊柱疾病研究北京市重点实验室,北京 100191)
20世纪80 年代以来,脊柱外科微创手术(minimally invasive spine surgery,MISS)发展迅速[1]。 经皮、内镜和通道技术是临床上常用的 3 种微创手术方式[2]。颈椎间盘突出症的微创术式主要包括:颈椎间盘髓核化学溶解术 (cervical chemonucleolysis,CCN)、颈椎间盘经皮切吸术(percutaneous cervical nucteotomy,PCN)、颈椎间盘经皮激光汽化减压术(percutaneous laser disc decompression, PCLDD)、颈椎间盘射频消融髓核成形术 (cervical nucleoplasty,CN)、颈椎间盘臭氧治疗术 (cervical oxygenozon therapy, COT)。近年来,颈椎间盘突出症经皮微创手术尤其是射频消融髓核成形术在国内外开展如火如荼,然而,对于颈椎前路微创手术并发症及不良后果的文献报道很少。本文对2007年1月~2018年6月34例颈椎病在外院行颈椎前路经皮微创手术后再次来我院行翻修手术的原因进行分析和探讨,以期进一步提高临床医师对颈前路经皮微创手术的认知。
1 临床资料与方法
1.1 一般资料
本组34例,男24例,女10例。年龄27~75岁,(51.0±11.3)岁。30例因颈肩背痛、双上肢麻木疼痛、双下肢无力、行走“踩棉”感,4例因头晕、耳鸣、心慌、恶心等颈椎病相关交感症状在外院接受颈椎前路经皮微创手术。术式包括CN 27例,PCLDD 3例,COT 4例,CCN 2例,PCN 1例,其中行2种微创手术3例;单节段手术28例,2个节段手术2例,3个节段手术4例。术前诊断脊髓型颈椎病22例,神经根型颈椎病4例,混合型颈椎病7例,无骨折脱位型颈脊髓损伤1例。根据患者微创术后症状缓解程度分为无改善、术后即刻部分改善及症状加重三类,分别为14、11、9例(颈肩痛、上肢痛症状、肢体麻木加重6例,术后双下肢行走不稳、踩棉感加重2例、1例小便费力)。术后感染6例,其中4例合并严重神经功能障碍,1例并发食管漏;术后椎管内血肿1例;术后颈椎节段不稳定3例。合并发育性椎管狭窄5例,颈椎后纵韧带骨化(ossification of the posterior longitudinal ligament,OPLL)5例,颈椎椎间不稳4例(微创手术后出现手术节段不稳定3例),颈椎先天性椎体分隔不全1例。34例主要表现为颈肩痛加重,四肢麻木、无力,手部精细活动不灵活,走路不稳踩棉感,5例存在二便功能障碍,严重影响生活。
颈椎前路经皮微创手术至再次翻修手术的间隔2周~6年,其中7例术后1个月内,10例术后1~3个月,5例术后3~6个月,5例术后0.5~1年,4例术后1~3年,3例超过3年。翻修手术的原因:14例症状无改善,9例症状加重,6例颈椎感染,1例椎管内血肿,3例穿刺节段颈椎不稳定,1例微创术前合并颈椎不稳。
病例选择标准:因颈椎病在外院先行颈椎前路经皮微创手术,术后四肢感觉及运动症状明显加重来我院再次行翻修手术,外院颈椎前路经皮微创术式包括CCN、PCN、PCLDD、CN、COT。
1.2 方法
28例无感染者行一期开放颈椎翻修手术,包括颈椎前路间盘切除、椎间融合、钛板内固定术(anterior cervical discectomy and fusion,ACDF);颈椎前路间盘切除、椎体次全切除、钛板内固定术(anterior cervical corpectomy and fusion,ACCF);颈椎后路单开门椎管扩大成形术(保留后方肌肉韧带复合体或锚定法),合并颈椎不稳者联合侧块螺钉固定术。6例感染者采用一期或分期清创、颈椎前或后路减压、融合固定翻修手术。
颈椎前路翻修手术(26例):气管插管全麻,仰卧位。右侧颈前横行切口,切开皮肤、皮下及颈阔肌,向上、下游离颈阔肌皮瓣,暴露胸锁乳突肌,沿其内侧缘向上、下锐性分离,找到血管鞘并予以手指保护,条剥离子钝性分离达颈前筋膜,气管牵拉至左侧。透视定位手术节段,用小刀及刮匙切除责任间盘至后纵韧带和相邻椎体软骨板,切除后纵韧带取出游离髓核,后方骨赘增生或有后纵韧带骨化者,刮匙或超声骨刀予以切除减压,椎体间撑开器撑开椎间隙,选择合适Cage植骨融合,安放钛板。需行椎体次全切除者,先行上、下椎间隙减压后再行椎体次全切,安放装有自体骨或异体骨钛网或3D打印人工椎体,安放钛板。
颈后路翻修手术(8例):气管插管全麻,俯卧头低位,屈颈,Mayfield头架颅骨牵引,上身抬高约30°。颈后正中切口,钝性分离椎旁肌,右侧相应节段椎板小关节内侧切除椎板外侧皮质,开槽做门轴,再于左侧相应节段椎板小关节内侧切断椎板全层,作为开门侧,左向右开门行椎管扩大减压,传统用带线锚钉固定防止再关门,后期经过改良后均采用保留后方肌肉韧带复合体方式,钝性分离左侧椎旁肌,于相应节段(C3~7)棘突根部切断棘突,并于棘突根部预打孔,连同肌肉一同翻向右侧,显露右侧椎板,左侧椎板掀开后打孔,穿过钛缆再经棘突根部预打孔将相应椎板与棘突固定,抽紧线缆,张力约为5磅,确保门轴牢固。合并颈椎不稳者,于相应不稳节段颈椎侧块拧入侧块螺钉,连接固定棒固定不稳定节段。
感染患者一期或分期行颈椎感染清创,再行上述术式进行翻修。
1.3 评价指标
采用改良日本矫形外科学会(Japanese Orthopaedic Association,JOA)17评分、疼痛视觉模拟评分 (Visual Analogue Scale,VAS)和欧洲五维健康量表(EuroQol Five Dimensions Questionnaire,EQ5D)对翻修手术前后神经功能、颈部和上肢疼痛情况、生活质量情况进行评价,并利用包含各个维度的系数和常数项的时间权衡法(time trade-off method,TTO)进行健康效用值换算。
改良JOA17评分表包括手指、肩肘关节、下肢运动功能、上肢、躯干、下肢感觉功能及膀胱功能予以评分。VAS评分包括颈痛、上肢痛VAS评分,即患者根据自我疼痛感觉图表上画线,以示疼痛水平(0分代表无痛;1~3分为轻度疼痛;4~6分为中度疼痛;7~10分为重度疼痛)。EQ5D包括行走能力、生活自理、特殊活动、疼痛/难受、紧张/焦虑5个方面。中国和日本同处于东亚,人种特征和对健康的偏好更接近,故选用日本TTO积分换算表得到的EQ5D 指数得分,应该与中国人群的生存质量拟合度更高,此换算表产生的分值为-0.11~1.00。
1.4 统计学处理
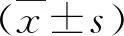
2 结果
34例均顺利完成手术。根据患者脊髓受压部位及责任节段,26例行颈前路翻修手术(ACDF 19例,ACCF 7例):手术时间65~115 min,(90.5±12.6) min;术中出血量20~400 ml,中位数45 ml;住院时间2~27 d,中位数6 d。8例行颈椎后路翻修手术(单纯颈后路单开门椎管扩大成形术4例,4例合并椎间不稳定行颈后路单开门椎管扩大成形术联合侧块螺钉固定):手术时间100~155 min,(128.3±25.7) min;术中出血量30~150 ml,中位数60 ml;住院时间6~24 d,中位数7 d。术后切口均一期愈合。2例颈后路手术后出现短期C5神经根性疼痛症状,术后3周内恢复正常,余32例无手术相关并发症出现。31例翻修手术后随访1~12年,中位数4.5年,随访期间未出现门轴断裂、再关门及内固定相关并发症。翻修术后所有患者JOA评分、颈部及上肢疼痛VAS评分及EQ5D指数得分较翻修术前明显改善(P<0.05),见表1、2。
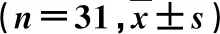
表1 翻修术前与术后3个月比较

表2 翻修术前与末次随访的比较
3 讨论
3.1 颈椎前路经皮微创手术的适应证
颈椎病的致病因素及病理来源是多种多样的,包括椎间盘突出、椎管狭窄、骨赘增生、后纵韧带骨化、黄韧带肥厚、节段性不稳定、血管因素等。颈椎间盘突出症微创手术均需在 C形臂X线或 CT监视下, 经皮穿刺操作,工作原理均是通过溶解或消融髓核,达到椎间盘内减压,不能直接解除突出间盘髓核对脊髓及神经根的压迫,因此,如何精准把握手术适应证是提高疗效的关键。此类治疗方法的主要适用范围是椎间盘突出较轻、年龄不大的病人,即椎间盘退变早期纤维环尚有一定的弹性回缩能力,患者一般选择55~60岁以内为宜。 随着新技术及新医疗器械的发明应用,髓核化学溶解术、椎间盘经皮切吸术等方法已较少使用。目前,国内外应用较为广泛的是PCN。经皮等离子消融术主要针对有症状的单节段颈椎间盘突出症患者,并且椎间盘退变程度较为轻微;禁忌证包括:椎间盘脱出游离、椎管或神经根管狭窄、原发或转移性颈椎肿瘤、终板变性、椎间盘钙化、骨赘压迫、椎间隙高度降低大于50%、手术节段有手术史、凝血功能障碍、怀孕等[2]。由此可知,颈椎前路经皮微创手术主要处理椎间盘,且要求为单节段轻度突出的椎间盘突出,治疗机制是间接减压,因此,此类微创手术并不能完全解除所有的致病因素、消除所有的病理来源,适应证范围狭窄,作用机制有限,若适应证选择不当肯定影响手术效果。
本组微创手术后再次翻修手术年龄>60岁3例,脊髓型颈椎病22例,神经根型颈椎病4例,混合型颈椎病7例,无骨折脱位型颈脊髓损伤1例。合并发育性椎管狭窄5例,颈椎后纵韧带骨化症5例,颈椎椎间不稳4例(微创术后出现手术节段不稳定3例),颈椎先天性椎体分隔不全1例,即17例(50.0%)除存在颈椎间盘退变因素外尚存在其他致病因素。症状无改善患者考虑与适应证选择不当有关,由于间盘退变较重或合并发育性椎管狭窄、OPLL等因素,手术未能起到降低盘内压力减轻神经压迫的作用。因此,经皮微创手术适应证的选择至关重要,年龄可能是其中一个次要因素,术前应结合患者症状、体征及影像学表现综合判断患者疾病情况,严格把握适应证。我们认为适应证为经保守治疗4~6周以上无效,为“包容性”间盘突出或轻度间盘突出,与临床症状相符合,MRI显示明显的椎间盘变性,T2 信号减低,X 线片、CT示突出的椎间盘无钙化,后纵韧带无钙化及骨化,不伴有发育性椎管狭窄、椎间孔骨性狭窄或椎间隙塌陷,无颈椎失稳,无颈椎先天发育异常。对于陈旧性无骨折脱位型颈脊髓损伤患者不建议微创手术。
3.2 微创手术后翻修原因的分析
本组14例微创手术后症状无改善行翻修手术,考虑与适应证选择不当有关,11例在微创手术后短期内症状部分改善,虽然手术当时减轻盘内的压力有一定的神经功能改善,但并没有解决椎管狭窄、后纵韧带骨化等这些致病因素,后期随着年龄的增长、退变加重最终再次行翻修手术。微创手术后9例症状加重行翻修手术。既往文献[2~6]报道颈椎经皮微创手术后并发症包括穿刺部位疼痛、声音嘶哑、血管损伤、神经症状无改善、神经症状加重、术后椎间盘退变加速、术后椎间隙高度降低等。术后颈椎感染的文献报道微乎其微。Eichen等[7]meta分析638例颈椎PCN,结果显示颈椎射频消融髓核成形术后并发症发生率为0.8%,并发症主要包括穿刺部位疼痛、椎间隙高度降低等,未出现瘫痪、死亡等严重并发症,其中1例是由于仪器故障引起的并发症。Wullems等[8]对823例射频消融术治疗颈椎间盘突出症进行回顾性研究,指出椎间盘炎是此类手术1种比较常见的并发症,应用抗生素可有效治疗椎间盘炎。Kim等[9]2015年报道1例因PCN穿刺导致甲状腺下动脉损伤。陈瑞强等[10]报道74例颈椎PCN至少1年的随访结果,5例相关并发症,其中2例(2.7%)出现椎间盘炎,经抗生素治疗后均痊愈,其他3例术后出现暂时性颈部疼痛等不适,经服用非甾体抗炎药和肌肉松弛药后缓解,术中无神经并发症及血管损伤,术后随访无严重不良反应,且此后再没有病人接受脊柱翻修融合术。
术后症状加重9例均为接受CN者,考虑与穿刺损伤神经及射频过程中神经热损伤有关。由于术前颈脊髓均有一定程度的压迫,脊髓耐受性较差,在椎间隙操作过程中均有可能对脊髓造成一定的影响或损伤。术后颈椎感染6例,其中4例出现四肢瘫痪及二便障碍,1例合并食管漏。术后椎管内血肿1例,考虑与穿刺过深损伤椎管内静脉丛出血有关,另外,此患者合并原发性高血压,平日口服阿司匹林肠溶片,不除外与药物易发出血有关。经皮穿刺过程也属于有创操作,有创可能出现感染。除患者身体状况、合并疾病等自身原因外,客观条件也至关重要。穿刺过程需要在C形臂或CT监测下进行,术中无菌操作、C形臂机的无菌防护、手术室的操作环境、术者的熟练程度都有可能是导致术后颈椎感染的风险因素。因此,应特别注意围术期病人的管理、内科疾病的调控,术中的无菌操作;尽量减少穿刺频数及时间,降低感染风险。6例感染均于术后3~7 d内出现神经症状加重,伴不同程度发热,3例甚至经历2~3次翻修手术。因此,微创并不等于安全,如果操作不当有可能造成严重后果。另外,穿刺过程也是造成术后椎间盘退变加速及椎间隙高度降低的一个重要原因。Cuellar 等[11]报道12例CN,术后半年5例穿刺间隙出现不同程度的退变加速情况。髓核组织无血液供应,靠组织液的渗透作用和外层纤维环血管进行物质交换,手术操作过程中对椎间盘纤维环等组织的穿刺及损伤,使本身退变的椎间盘再次受到损伤,从而造成椎间盘退变的加速。本组3例6个穿刺间隙(13.6%,6/44)术后出现穿刺节段颈椎不稳定。因此,如果间盘突出较重,微创可能不能充分减压,术后症状改善不明确;若消融或汽化、溶解过度或不当,又会造成椎间高度降低、椎间盘退变加速等并发症的出现, 后期必然会再次翻修手术。
3.3 翻修手术的术式选择
本组3个月之内翻修率50.0%(17/34),半年内翻修率64.7%(22/34),1年内翻修率79.4%(27/34)。虽然翻修手术的时间与患者耐受程度、就诊时间及微创手术节段、疾病病情严重程度均有关,但本研究显示不恰当的微创手术导致术后再次翻修手术的几率明显增加。34例翻修手术中,行颈前路翻修手术26例,其中行ACDF 19例,行ACCF 7例;颈后路翻修手术8例,其中单纯行颈后路单开门椎管扩大成形术4例,合并椎间不稳钉行侧块螺钉固定4例。6例感染中,3例因感染较重、病情复杂行多次手术,1例微创术后3 d出现脊髓功能严重障碍,体温正常,但化验指标显示感染征象,仍给予抗炎、激素、脱水、营养神经及高压氧治疗2个月,无效后来我院行颈前路翻修手术,延误手术时机。因此,对于颈椎微创手术一定要严格执行无菌原则,术前一定要控制好患者血糖等指标,并排除其他系统如皮肤软组织、肺部及泌尿系等感染源存在,对于有感染倾向的患者及时采取有效措施及时处理,避免发生严重后果。曹鹏等[12]报道9例颈椎射频消融术后椎间隙感染采用颈椎前路病灶清除+植骨融合内固定手术,3例ACCF,6例ACDF,术后均获得满意效果。李野等[13]报道采用一期前路病灶清除联合后路固定治疗颈椎椎间隙感染7例,术后亦获得满意疗效。
综上所述,颈前路针对椎间盘经皮微创手术尤其是射频消融术,具有创伤小、应用简便、术后恢复快等诸多优点,但是由于颈椎前路射频技术学习曲线较长,再加上有些医务人员对此技术认识不足,各个医院技术水准参差不齐,疗效和手术安全性存在潜在的不确定性。我们既要看到颈前路经皮微创手术的优越性,又要充分认识和高度警惕由于适应证选择不当或操作技术原因导致的不良后果。术前应严格评估椎间盘退变程度及有无其他致病因素,严格掌握手术适应证,否则疗效不确切,甚至操作还会引发不必要的副损伤,不仅增加患者痛苦和医疗费用,而且有可能加速患者颈椎退变。对于术后相关的并发症也不可忽视, 如术后发生椎间隙及椎管内感染可造成严重后果。此类微创手术后无效、症状加重甚至出现感染、椎管内血肿等并发症情况下应及时予以翻修,临床疗效确切。对于术后并发症一定要有高度警惕,及早辨识,及早治疗。
由于本研究是回顾性研究,并没有对微创手术后再次行翻修手术的手术策略提出详细准确的方案,有待在以后的临床工作中做进一步深入研究。
