基于吞咽功能筛查的安全饮食指导预防急性脑卒中老年患者发生误吸的效果观察
2021-04-01黄娇赖雪岸王婷婷
黄娇 赖雪岸 王婷婷
脑卒中是一种常见的神经系统疾病,具有多发性特征,且发病率、复发率、致残率、死亡率均较高,有着“四高”这一特征,急性脑卒中的发生会引发运动障碍、认知障碍等较多并发症,其中严重威胁患者生命健康的为吞咽功能障碍。有研究[1]结果显示,急性脑卒中患者可达到22%~65%的误吸发生率,相比机体正常患者,误吸患者的吸入性肺炎发生率和死亡率均更高。预防误吸的重点在于治疗,卒中ICU 指南和相关性肺炎诊治等多个中国专家共识明确表示,现阶段并未有床旁测试可及时准确发现出现误吸情况,需做好相应预防,实行有效干预,加强重视。为此,本研究纳入80 例神经内科急性脑卒中老年患者为观察对象,探究其实行吞咽功能筛查的安全饮食指导对发生误吸的效果,现报道如下。
1 对象与方法
1.1 研究对象
选取2019 年6 月—2020 年10 月入住医院神经内科急性脑卒中患者80 例作为研究对象,均符合脑血管疾病疾病会议制订的诊断标,纳入条件:所有患者经MRI、CT 检查均符合急性脑卒中诊断标准;受试者均稳定生命体征、处于清晰神志;听力障碍和理解障碍不明显,可配合检查。排除条件:精神障碍、气管插管、机械通气等无法正常沟通者[2];合并影响吞咽功能的其他疾病, 如口腔及食管肿瘤、周围神经肌肉病变、帕金森病等;不愿参加研究者。将同意接受吞咽功能筛查的40 例患者设为观察组,同期不同意吞咽功能筛查的40 例患者设为对照组,观察组男24 例,女16 例;年龄60~80 岁,平均71.46±2.56 岁。对照组男23 例,女17 例;年龄61~80 岁,平均 72.40±2.13 岁。两组性别、年龄等资料比较差异均无统计学意义(P>0.05)。本研究已通过医院伦理委员会审核批准。所有患者均知晓本次试验,并自愿签署同意书。
1.2 护理方法
1.2.1 对照组
实行常规饮食指导,明确患者是否伴有吞咽困难症状,以便对患者有无吞咽障碍着重观察,若存在吞咽障碍,应遵医嘱给予饮食指导,实行一系列常规护理。
1.2.2 观察组
在对照组基础上实行吞咽功能筛查的安全饮食指导:
(1)规范化吞咽功能筛查方案的落实:采用洼田饮水试验筛查吞咽功能筛查吞咽功能,辅助患者呈半坐位饮温水30ml,对饮水经过详细观察,以便于对吞咽功能正确判断。1 级:1 次喝完,期间无呛咳停顿,时间短于5s(正常);2 级:1 次或2次喝完,期间出现呛咳情况,时间超过5s(可疑吞咽障碍);3 级:1 次喝完但存在呛咳情况(吞咽障碍);4 级:需超过2 次喝完且伴有呛咳(吞咽障碍);5 级:常伴有呛咳,很难喝完(吞咽障碍)。一般情况下,于晨间进食进水前进行筛查,其规范是患者自首次入院开始,1 级、2 级患者指导经口进食,每周筛查1 次, 病情进展重新筛查,3~5 级患者给予管饲饮食; 每周复筛查1 次;每次根据筛查结果调整饮食指导方案,保证给予患者的饮食管理具有安全、规范及有效性。
(2)饮食安全管理方案的落实:创建多学科合作饮食安全管理小组,小组成员包括医师、护士、药师及康复师,共同制定饮食安全管理方案。每月考核护理人员急性脑卒中、吞咽功能的相关知识技能,要求同质化落实护理干预措施,完善吞咽功能并发症防范处理规范及指导流程,从而标准化风险管理与护理质量。每月总结管理工作,对工作中存在的问题分析讨论并改进质量,制作健康教育手册,给予生动形象的健康指导。具体措施:
1) 低度警示:①进食体位,呈半坐位或坐位,稍向前屈头颈部;②食物类型,所选择的食物应为糊状,处于均匀密度,不食用颗粒食物;③进餐器具,适宜的勺子应具备薄而小的特征,食物舀至1/2~2/3勺子前方,饮水期间不要使用吸管,主要以广口杯饮水;④一口量的选择,逐渐增加食用量;⑤指导进水,横向使用汤匙,边缘向下唇靠近,在保证上唇具有滋润度的同时,向口中缓慢倒入水;⑥饮水指导,于进食前进行冷刺激引发吞咽,进食期间展开侧方吞咽、点头样吞咽、交替吞咽等训练,若出现咳嗽症状,应马上停止进食,缓和后再进食,在伴有呛咳症状时应排出食物。
2)中度警示: ①唇部运动训练,经含压舌板、拢嘴、抿嘴等唇部协调训练及唇部控制训练;②进行颊部、面部及下颌部运动训练,有效控制运动表现,保证稳定性;③软腭和舌运动训练,增强力度控制,加强吞咽功能;④训练呼吸功能,练习吹气,加强声门闭锁、实行缩唇呼吸、腹式呼吸训练;⑤Shaker 训练,保证上段食管括约肌力量得到强化,预防吞咽后出现误吸情况或残留食物;⑥冷刺激咽部,加强吞咽反射。
3)高度警示: ①胃肠营养液管理,专用输注器,专门放置;②体位输注,抬高30°~45°床头,防止长时间后仰,若病情需将床头放低,应停止30min 喂养;③输注途径,依据患者病情特征及耐受性,挑选合适途径,建议长时间肠内营养患者于幽门后喂养,明显比鼻胃管安全性高;④持续泵入胃肠营养液;⑤监测胃残余量及评估肠内营养耐受性;⑥气道管理,给予口腔护理,按需吸痰。
1.3 观察指标
(1)误吸发生率:进食过程中采取血氧饱和度监测仪对每位患者每日三餐进食情况进行观察记录,由2 位小组成员共同判断是否伴有以下症状,进食期间发音异常、伴有刺激性呛咳,进食后伴有血氧饱和度下降≥3%、发绀、窒息。有研究者[3]对以上症状进行记录,若于3d 内出现1 次以上症状,则判断为伴有误吸症状。
(2)吸入性肺炎 :①影像学检查提示双肺边缘模糊,有散在不规则片状阴影;②脑卒中后未因诱发因素引发咳嗽、咳痰、发绀、呛咳;③既往未伴有肺病史及支气管疾病[4]。
(3)吞咽功能恢复时间:观察并记录两组患者饮水恢复时间及摄食恢复时间。
(4)理满意度评估:采用医院护理满意度调查表[5]对患者护理满意度进行评估,评估范围0~100分,非常满意:≥90 分、基本满意:60~89 分、不满意:<60 分,护理满意度=(非常满意+基本满意)/总例数×100%。
1.4 统计学处理
应用SPSS 19.0 软件处理分析数据。计量资料数以“均数±标准差”描述,组间均数比较采用t检验;非正态分布计量资料以“中位数(四分位数间距)”表示,组间中位数比较采用秩和检验;计数资料组间率比较采取χ2检验。检验水准α=0.05,以P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者误吸发生率比较
观察组进食期间误吸发生率少于对照组,差异有统计学意义(P<0.05),发绀和窒息两组均无发生例数,见表1。

表1 两组患者误吸发生率比较
2.2 两组患者肺炎发生率比较
观察组肺炎发生率少于对照组,差异无统计学意义(P>0.05),见表2。
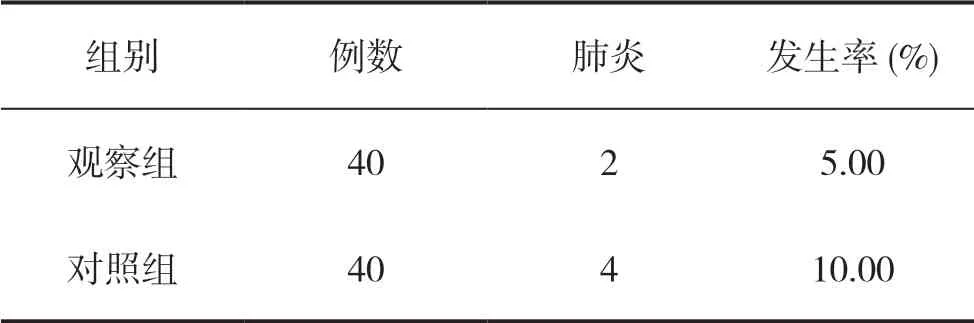
表2 两组患者肺炎发生率比较
2.3 两组患者吞咽功能恢复时间比较
观察组饮水恢复时间、摄食恢复时间均短于对照组,差异有统计学意义(P<0.05),见表3。
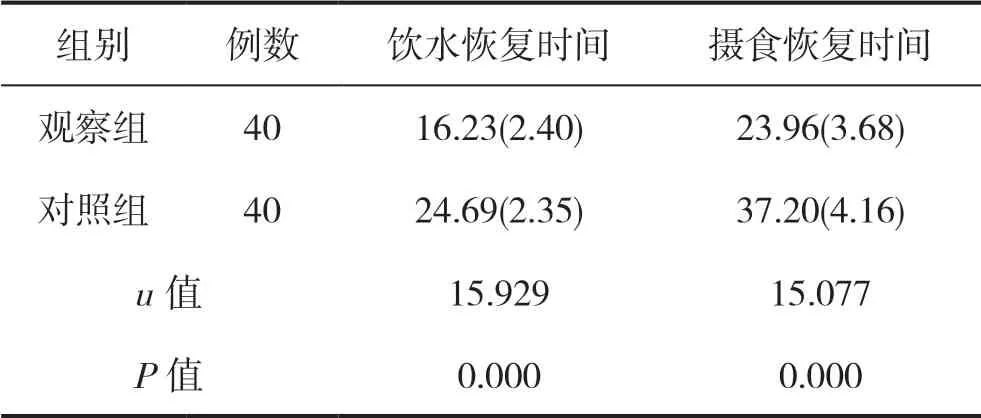
表3 两组患者吞咽功能恢复时间比较
2.4 两组患者护理满意度比较
观察组患者对护理工作的满意度高于对照组,差异有统计学意义(P<0.05),见表4。

表4 两组患者护理满意度比较
3 讨论
本次试验结果显示,观察组比对照组误吸发生率更低,吞咽功能恢复时间更短,护理满意度更高(P<0.05);组间肺炎发生率比较,差异无统计学意义(P>0.05)。相关研究表明,给予急性脑卒中老年患者系统化饮食干预,可改善患者营养状态,提高生活质量,降低病死率,预防相关并发症,加快疾病恢复速度[6-7]。急性脑卒中患者若伴有吞咽障碍,会减弱软骨关闭气道的能力,使误吸的发生概率明显增加。不仅如此,老年患者明显延长口咽期吞咽时间,从而升高发动吞咽的感觉阈值,很容易引发食物误吸和表现出咽部淤滞[8-9]。吞咽期共分为三个阶段,包括口腔准备、咽部传送及食管传送等,吞咽安全问题的主要引发因素为吞咽障碍,其影响因素包括肌肉活动、口、咽、喉,也可能关系到食团的物理性质[10-12]。因此,对急性脑卒中中老年患者而言,挑选食物种类和食物性质均是非常关键的,不应食用量化、简单的半流质食物。有研究结果[13]显示,患者在筛查吞咽障碍时,确定食物状态和摄食途径,配合有效的摄食护理,可保证误吸率得到显著降低。因吞咽障碍患者会存在进食困难情况,导致机体减少所摄入的营养和所需的相关液体,使患者出现水电解质絮乱,降低体质量,出现消瘦情况[14]。
本研究给予患者吞咽功能筛查的安全饮食指导,基于初步筛查,进一步吞咽测试体积黏度,了解患者进食的安全和不安全食物性状及所表现的吞咽情况,以便于给予患者针对性的饮食指导。还应依据现阶段患者所食用的饮食食谱,告知患者家属该如何配置日常饮食。管理小组需保证经口摄食管理的规范性,帮助患者维持舒适体位,并为其合理选择吞咽方法,促使患者端正自身吞咽观念[15-17]。吞咽功能筛查的安全饮食指导经对患者进食情况连续监测,可有效降低误吸率,使患者及其家属更愿意配合、参与护理工作,维持良好的护患关系,并在治疗期间保证良好心情。
总而言之,给予急性脑卒中老年患者吞咽功能筛查的安全饮食指导,可预防发生误吸情况,加快饮食恢复速度,提升护理满意度。
