异位胰腺内镜和微探头超声内镜的临床特点
2021-03-31刘露苗丰赵志峰
刘露,苗丰,赵志峰
(中国医科大学附属第四医院消化内镜科,沈阳 110032)
异位胰腺是在正常胰腺解剖部位以外生长的、与正常胰腺组织无解剖和血管关系的独立胰腺组织,拥有独立的血液供应和神经支配,属于先天性畸形[1]。通常在内镜下病理检查难以确诊,大部分无需手术。已有研究[2]证明,超声内镜对黏膜下肿瘤具有高敏感性。本研究回顾性分析了我科应用微探头超声内镜分型并诊断为异位胰腺的患者236例,分析了异位胰腺内镜和微探头超声内镜的临床特点。
1 材料与方法
1.1 临床资料
2009年7月至2019年5月,我科采用微探头超声内镜诊断236例异位胰腺患者。详细告知所有患者操作说明和可能出现的并发症,所有患者均签署知情同意书。记录病变内镜下表现、病变位置、病变数量、是否存在脐样开口、超声内镜特征(包括位置、形状、最大直径、超声波起源、回声、边界的清晰度、腺管样结构、是否存在囊样结构)。
1.2 诊断方法
咽部麻醉后行常规内镜检查,发现黏膜下隆起时留取图像,记录病变大小、位置、表面形态信息。之后行微探头超声内镜检查。将胃镜进镜至黏膜隆起处,送入微探头超声内镜,抽空胃内气体后注入生理盐水,充满病变周围腔隙。逐步退镜至病变处,适当负压吸引后超声检查病变。清晰显示病变后,采集图像,分析病变层次、大小、范围以及病变形态结构。获得充分图像信息后退镜,结束检查。
1.3 统计学分析
采用SPSS 25.0软件进行统计分析。计量资料以表示,采用t检验进行比较;计数资料以率表示,采用χ2检验进行比较。P< 0.05为差异有统计学意义。
2 结果
2.1 一般资料和内镜下表现
236例患者中,男117例,女119例,男女比例差异无统计学意义。患者年龄14~86 岁,平均(48.54±15.50)岁。病变大小0.3~4.0 cm,平均(1.15±0.59)cm。术前病史主要为上腹部不适感,无明显症状,体检发现。
异位胰腺位于胃窦198例(83.9%),胃体6例(2.5%),窦体交界3例(3%),十二指肠26例(11%),胃-十二指肠同时出现异位胰腺3例(1.3%),胃窦或十二指肠同时出现2处异位胰腺3例(1.3%)。198例胃窦病变中,胃窦大弯51例(25.8%),胃窦后壁54例(27.3%),胃窦前壁28例(14.1%),胃窦小弯5例(2.5%),幽门4例(2.0%),幽门前区17例(8.6%),39例病变未统计到具体病变分区。26例十二指肠病变中,球部24例,降部2例。
胃镜下可观察到脐样开口67例(28.4%),169例(71.6%)未观察到确切开口。见图1。
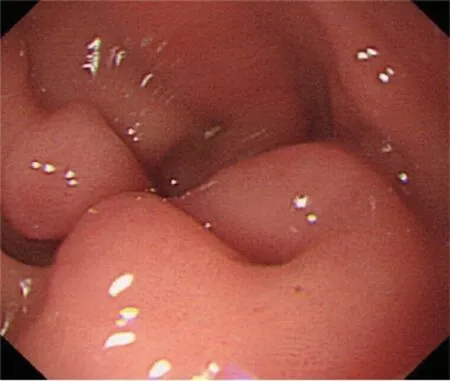
图1 胃窦大弯黏膜下隆起,表面见开口
2.2 异位胰腺微探头超声内镜下表现和分型
超声内镜下可观察到内部腺管样回声122例(51.7%),内部无腺管样回声114例(48.3%)。观察到内部囊样结构(囊实混合、囊样扩张等)17例(7.2%),未观察到囊样结构219例(92.8%)。
根据超声内镜下观察到的病变起源,将异位胰腺超声下表现分为4型:(1)单纯黏膜下型111例(47.0%),局限于黏膜下有异位胰腺腺管;(2)黏膜下和黏膜层混合型31例(13.1%),腺管黏膜下分层不清,可以与黏膜层密切相接;(3)黏膜下和固有肌层混合型82例(34.7%);(4)完全混合型12例(5.1%)。见图2。

图2 异位胰腺微探头超声内镜下表现和分型
不同部位的异位胰腺在超声内镜下的分型比例有统计学差异(χ2=35.013,P< 0.001)。位于胃窦的异位胰腺中,单纯黏膜下型占51.5%(102/198),黏膜下和黏膜层混合型占11.6%(23/198),黏膜下和固有肌层混合型占33.8%(67/198),完全混合型占3.0%(6/198),4个分型比例有统计学差异(χ2=114.283,P<0.001)。位于十二指肠的异位胰腺中,各个分型比例相当(P> 0.05)。
3 讨论
胃肠道中最常见的异位组织类型是胰腺,患者年龄多为30~50岁,男性居多[3]。异位胰腺可发生在消化道任何部位,胃窦的异位胰腺约85%~95%位于胃窦后壁或胃窦前壁,近大弯侧较多见[4]。异位胰腺患者多无症状,但可出现并发症,包括炎性肿块[5]、溃疡、出血和梗阻[1],可伴有急性和慢性胰腺炎[6]。因此,临床上有必要对异位胰腺早期发现、定期随访。
本研究的236例患者中,男女比例无差别,病变大小0.3~4.0 cm,平均(1.15±0.59)cm。本研究中异位胰腺内镜下表现:好发于胃窦(83.9%),其次为十二指肠(11%),少数同时出现2处病变;胃窦异位胰腺多位于后壁(27.3%)、大弯侧(25.8%)。这与文献报道基本一致。十二指肠异位胰腺好发于球部,少见于降部。有研究[7]报道,十二指肠乳头病变术后提示为异位胰腺。内镜下28.4%的异位胰腺可观察到脐样开口。
通过超声内镜鉴别黏膜下肿瘤,术前准确评估十分重要。超声内镜下异位胰腺表现为边界模糊、腺管样结构、低回声或混杂回声、可异位多层黏膜组织[8]。本研究中,超声下可观察到内部腺管51.7%,囊样结构7.2%。根据病变起源,有研究[8]将异位胰腺分为浅型和深型,本研究将异位胰腺超声下表现分为4型:单纯黏膜下型、黏膜下和黏膜层混合型、黏膜下和固有肌层混合型、完全混合型。
异位胰腺出现恶变的病例极其罕见[9],可恶变为导管腺癌[10]。笔者也在临床中发现部分异位胰腺合并间质瘤的病例。异位胰腺临床上多不做处置,而对于有症状者、肿物增长迅速者或需要明确诊断者建议治疗。治疗方法有内镜下切除、外科手术[11]。使用超声内镜下分型,有助于鉴别诊断、决定是否需内镜下手术治疗以及选择何种方法进行内镜下切除。单纯黏膜下型、黏膜下和黏膜层混合型可以内镜下切除;黏膜下和固有肌层混合型内镜下切除难度稍大;完全混合型手术难度大,需要全层切除。
异位胰腺好发于胃窦,其中以单纯黏膜下型为主,其次为黏膜下和固有肌层混合型。十二指肠异位胰腺病例不多,4个分型比例相当,因此这种分型是否适用于十二指肠异位胰腺有待后续研究。这种异位胰腺分型更适用于胃部异位胰腺。通过内镜观察和微探头超声内镜分型,有助于临床医生对异位胰腺做出诊断,指导患者的治疗和随访。
