难治性产后出血中紧急子宫切除的高危因素及不良结局
2021-03-25周翠香蒋凌明折瑞莲黄晶晶
周翠香,蒋凌明,折瑞莲,黄晶晶
深圳市人民医院产科(广东深圳 518020)
紧急子宫切除是在危及生命的严重产后出血中,当所有保守治疗或介入手术治疗均失败时的挽救患者生命的最终有效措施,其成功率能达到94%~99%[1]。由产后出血导致的紧急子宫切除术的发生率约0.2/1 000~1.6/1 000[2],虽然发生率低,但子宫切除后患者不仅会失去生育能力,而且身心健康也会受到影响[3],所以仍需临床医生尤其是决策者高度重视。本研究通过回顾性分析难治性产后出血的高危因素,探讨难治性产后出血中紧急子宫切除的原因、高危因素及不良结局,以期为临床决策提供预警信息。
1 资料与方法
1.1 一般资料 本研究为单中心病例回顾分析研究。选取2009年1月至2019年7月在深圳市人民医院产科住院分娩的临床资料完整的出现难治性产后出血的患者250例,250例入选对象中:行紧急子宫切除的患者78例,年龄22~48岁,平均(33.10±4.72)岁;孕周21~40周,平均(35.21±3.85)周。未行子宫切除的患者172例,年龄21~46岁,平均(32.23±5.14)岁;孕周17~41周,平均(36.22±3.25)周。通过调阅患者既往住院病史,收集总结患者的年龄、分娩孕周、孕产次、妊娠合并症、既往剖宫产史、既往人流史、产前有无贫血、分娩方式、出血原因、产后并发症等信息资料,比较两组患者的数据,并进行回顾性统计分析。
1.2 诊断标准 根据九版妇产科学教科书[4],产后出血的诊断标准:胎儿娩出后24 h内,阴道分娩者出血量≥500 mL,剖宫产分娩者出血量≥1 000 mL。严重产后出血的诊断标准:胎儿娩出后24 h之内出血量≥1 000 mL;难治性产后出血的诊断标准:指产后出血者经过宫缩剂、持续性子宫按摩或按压等保守措施无法止血,需要外科手术、介入治疗甚至切除子宫的严重产后出血。
纳入标准:产时及产后24 h出血量≥2 000 mL或输注红细胞≥6单位的难治性产后出血患者,同时排除分娩孕周<14周的患者。
妊娠期贫血的诊断标准:孕妇外周血血红蛋白<110 g/L。
1.3 产后出血量的测定 产后出血量的测定采用称重法和容积法。其中阴道分娩过程中出血量的测定:会阴切开及缝合时计算纱布放置前后的重量差,然后按血液比重1.05换算成毫升数;胎儿娩出后将弯盘放置于患者臀部底下收集血液,然后再用量杯测定。剖宫产分娩过程中出血量的测定:用称重法收集手术过程中纱布及敷料的出血量,加上负压吸引器中的总量减去术中估测的羊水量即为术中出血量。所有患者回病房后再用称重法收集产褥垫上胎儿娩出后24 h内的出血量。两者之和即为患者24 h内的总出血量。

2 结果
2.1 难治性产后出血中紧急子宫切除的常见原因分析 导致难治性产后出血常见的原因依次为胎盘因素(35.2%为胎盘植入)、宫缩乏力、宫缩乏力+胎盘因素、胎盘因素+凝血功能异常。而导致紧急子宫切除常见的原因依次为胎盘因素(65.4%为胎盘植入)、胎盘因素+凝血功能异常、凝血功能异常、宫缩乏力及胎盘因素+子宫破裂,其中胎盘因素中胎盘因素+凝血功能异常中有8例为前置胎盘或胎盘植入合并羊水栓塞(10.26%),2例胎盘因素+子宫破裂均为胎盘植入合并子宫破裂(2.56%)。见表1。

表1 难治性产后出血的出血原因分析 例(%)
2.2 难治性产后出血中紧急子宫切除的高危因素分析
2.2.1 紧急子宫切除高危因素的单因素分析 250例难治性产后出血中有78例行紧急子宫切除术。采用单因素分析结果显示高危因素为:产次、既往有无剖宫产史、剖宫产分娩、胎盘植入、有无行腹主动脉球囊阻滞术。其中因胎盘植入行紧急子宫切除的患者中有45例(76.3%)患者有既往剖宫产史,66.7%的紧急子宫切除患者有既往人流刮宫史。见表2。
2.2.2 紧急子宫切除高危因素的多因素分析 将难治性产后出血紧急子宫切除的单因素分析中有显著意义的因子提炼出来作为自变量,将是否行紧急子宫切除作为因变量构建二元logistic逻辑回归分析模型,结果显示既往剖宫产史及胎盘植入、是否行腹主动脉球囊阻滞术是导致难治性产后出血中紧急子宫切除的高危因素(P<0.05)。见表3。

表2 难治性产后出血中紧急子宫切除的单因素分析 例(%)
2.3 难治性产后出血中紧急子宫切除患者的不良结局 难治性产后出血患者的不良结局中常见的为入住重症监护室(ICU)、败血症、切口感染、血栓/栓塞、弥散性血管内凝血(DIC),其中统计学分析显示紧急子宫切除的患者更容易入住重症监护室(ICU)、更容易出现切口感染、血栓/栓塞、DIC。250例患者无一例死亡。见表4。
3 讨论
3.1 难治性产后出血中紧急子宫切除的常见原因分析 产后出血是分娩严重的并发症,是我国孕产妇死亡的首要原因。在美国11%的孕产妇死于产后出血[5]。导致产后出血的四大主要原因依次为子宫收缩乏力、胎盘因素、软产道裂伤及凝血功能异常。其中子宫收缩乏力是产后出血最常见的原因,这四大原因之间也可共存并相互影响。对于严重产后出血及紧急子宫切除的常见原因分析,不同国家、不同地区、不同人群的结果会有差别,如来自丹麦的Edwards[6]发现子宫收缩乏力(38%)及胎盘植入(25%)是导致严重产后大出血的两大原因。意大利的一项调查[7]发现紧急子宫切除的常见原因依次为胎盘位置异常(49.0%)、子宫收缩乏力(41.2%)、子宫破裂(9.8%)。Tahaoglu等[8]对土耳其全国最高分娩量的医院进行5年回顾性研究时发现导致紧急子宫切除的最常见原因为子宫收缩乏力(64.5%),其次为子宫破裂(21.1%)、胎盘植入(11.8%),与Henriquez等[9]得出的结论相似。本研究发现导致难治性产后出血的最常见原因为胎盘因素(52%,其中35.2%为胎盘植入),其次为子宫收缩乏力(19.2%),再次为胎盘因素与子宫收缩乏力共同作用(9.2%)。而导致紧急子宫切除中的最常见原因为胎盘因素(70.51%,其中65.4%为胎盘植入),其次为胎盘因素与凝血功能障碍共同作用(11.55%,其中10.2%为前置胎盘及胎盘植入术中发生的羊水栓塞),再次为凝血功能障碍(10.26%)。
近年来,因为剖宫产率的逐年升高及多次人流刮宫史,使子宫内膜受损,再次妊娠时受精卵植入受损的子宫内膜时因子宫蜕膜血管形成不足而造成胎盘血供不足,为了获取营养胎盘延伸到子宫下段以增大面积而导致胎盘位置附着异常,而前次剖宫产手术瘢痕不仅妨碍了胎盘于妊娠晚期随着子宫峡部的伸展而上移,也增加了胎盘植入的发生率[4,10]。胎盘位置的异常使胎儿娩出后胎盘不能完全剥离而导致血窦开放,从而发生严重产后出血。虽然随着术前彩超及MRI的应用使胎盘位置异常诊断率极大提高,腹主动脉球囊阻滞及子宫动脉栓塞等止血方法的普通推广,一定程度上降低了术中术后出血的风险,但是因为胎盘位置所导致的出血量大、且出血迅速,而且术中常常合并有其他并发症的发生,导致保守治疗多难以控制而需紧急切除子宫。且随着加强宫缩药物及子宫球囊[11]的普及及规范化使用、手术技巧(如宫腔填塞、Blych缝合)以及介入手术的成熟,使单纯因宫缩乏力导致难治性产后出血需切除子宫的病例减少。本中心作为深圳市危重孕产妇救治中心,接受来自本市及周边地区大部分疑难重症的转诊患者,如胎盘植入、凝血功能异常等,这也是本研究构成比不同于其他研究中心的原因之一。
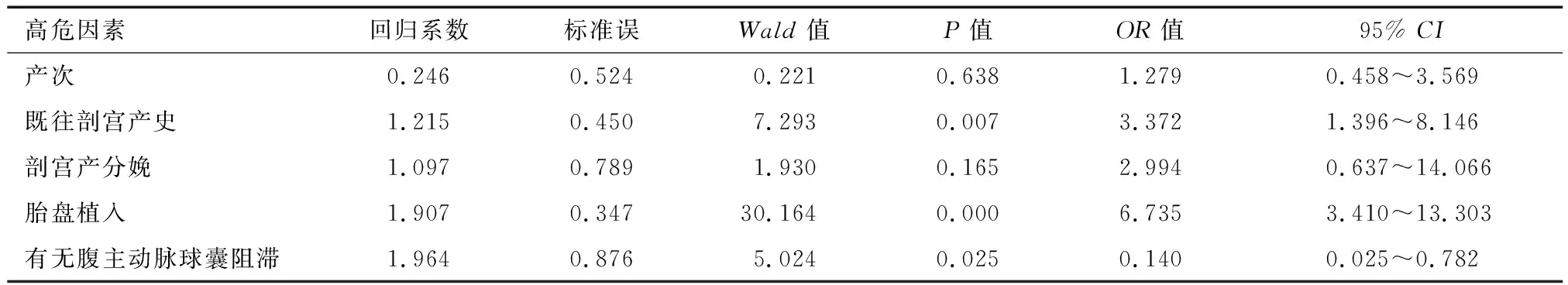
表3 难治性产后出血中紧急子宫切除的多因素分析
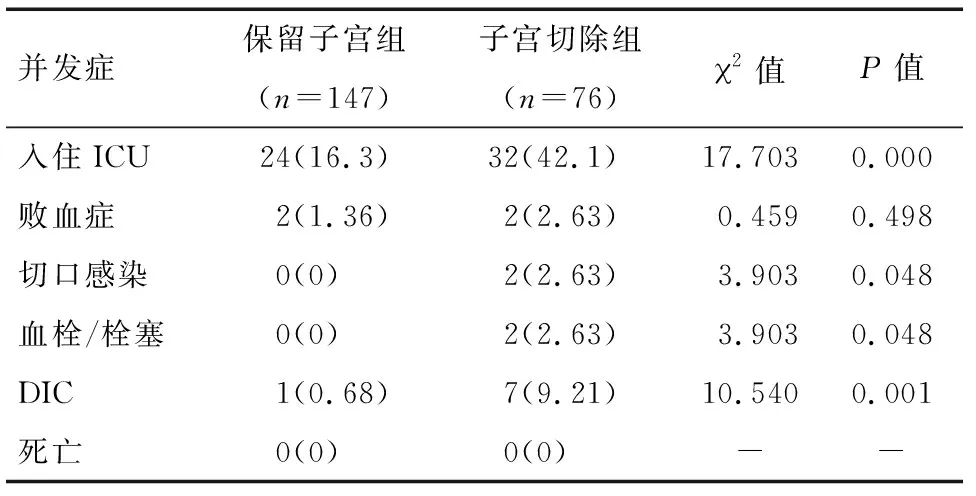
表4 难治性产后出血的患者不良结局分析例(%)
3.2 难治性产后出血中紧急子宫切除的高危因素分析 产科紧急子宫切除的高危因素很多,如多胎、子宫破裂、既往剖宫产史、前置胎盘及胎盘植入、保胎药的使用、巨大胎等[8,10,12-13]。本研究在进行单因素分析时发现产次、既往剖宫产史、剖宫产分娩、胎盘植入、是否行腹主动脉球囊阻滞术是难治性产后出血中紧急子宫切除的高危因素,为排除混杂因素的影响,进一步行logistic回归分析时发现既往剖宫产史及胎盘植入是紧急子宫切除的独立危险因素(OR>1,P<0.05)。其中76.3%的胎盘植入患者合并有既往剖宫产史。而是否行腹主动脉球囊阻滞术是紧急子宫切除的保护性因素(OR<1,P<0.05)。
剖宫产手术本身不是紧急子宫切除的独立危险因素可能与剖宫产手术方式的改进及术中止血器材的普及及止血技巧的多样化有关系。但是剖宫产次数越多,需紧急子宫切除的风险越大[14-15]。首先,瘢痕子宫的患者容易合并前置胎盘、凶险性前置胎盘甚至胎盘植入;其次,多次剖宫产手术史的患者在妊娠晚期或分娩期由于宫腔压力增大容易出现瘢痕处破裂,尤其是前次手术后合并有切口感染或愈合不良者。再者,逐年增高的剖宫产率导致术中出现羊水栓塞继发凝血功能障碍等的发生率增加[16];当这几方面的因素互相共存、相互作用时,需紧急子宫切除的风险更高。就像本研究发现的2.56%的紧急子宫切除是胎盘植入患者合并有子宫破裂,10.26%的紧急子宫切除术是因为胎盘植入手术过程中出现了羊水栓塞。而腹主动脉球囊阻滞术的应用可以有效减少瘢痕子宫合并胎盘植入患者术中出血量,降低紧急子宫切除的发生率[17]。这也提示我们,对于瘢痕子宫合并胎盘位置异常的患者,需要高度重视,要及时发现、及早诊断,加强孕期管理,提前做好处理与抢救预案;除了做好全面的减少出血的准备外,还需评估术中并发症带来的风险,手术过程中需严格规范化操作以减少并发症的发生。
3.3 难治性产后出血中紧急子宫切除的不良结局分析 对于紧急子宫切除术的难治性产后出血患者,42.1%的患者术后需转入重症监护室进一步监测,同时也更容易出现切口感染、DIC、血栓等并发症,严重影响患者的身心健康。甚至有患者术后出现麻痹性肠梗阻、急性呼吸窘迫综合征等并发症[18]。这也提示在关注紧急子宫切除的高危因素的同时,术后并发症的防治及护理同样需要临床工作者高度重视。
近年来,因为“二胎政策”的开放,高危孕产妇的增加导致剖宫产率升高,继之而来的是胎盘位置异常率增加。产科医生面临越来越多的挑战,在权衡母胎安全的前提下,提倡阴道分娩,控制剖宫产率;但对于瘢痕子宫并胎盘植入的患者,早期识别和评估患者的危险因素,分娩前做好充足的准备,术中不断提高自己的手术技巧与止血能力,才能有助于减少紧急子宫切除的发生。
