临床护理路径治疗小儿热性惊厥的应用探讨
2021-03-19广东省雷州市人民医院524200陈小娟林小兰卓春迷
广东省雷州市人民医院(524200)陈小娟 林小兰 卓春迷
热性惊厥为小儿常见病,6个月~5岁的小儿多发,发病率约为3%~4%,其发病率高于大龄儿童或成年人的10~15倍,多由于呼吸道疾病及感染性疾病所引起的发热过程中,患儿体温骤然升高而导致的全身抽搐,患儿表现为全身性痉挛、双眼向上凝视等,且伴有意识模糊。患儿的发病可能与遗传因素存在一定的关联性[1]。临床常见单纯性热性惊厥,少部分为复杂性热性惊厥,大多数患儿治疗预后良好,但患儿如果未能得到及时有效的治疗,且惊厥发作时间超过30min,则易导致患儿脑部损伤,有继发癫痫的可能,严重可影响患儿的智力发育[2]。而合适有效的护理措施能提高热性惊厥患儿的临床疗效,从而减少患儿的脑部损伤,降低并发症的发生率[3]。笔者应用临床护理路径对热性惊厥患儿进行系统及配套的护理干预,提高了护理质量[4],取得了良好的临床疗效,现整理报道如下。
1 资料与方法
1.1 一般资料 选取我院2019年3月~2020年1月收治的热性惊厥患儿65例,纳入标准:①符合《诸福棠实用儿科学》(第8版)中小儿热性惊厥的诊断标准。②发病时间<4h。③患儿家属知情同意。排除标准:①伴有颅内感染或其他重要脏器器质性病变者。②癫痫患者。③伴遗传或代谢性疾病者。本研究通过医院伦理委员会批准。65例热性惊厥患儿以随机数字表法分为治疗组35例,对照组30例。治疗组中男18例,女17例,年龄1~4岁,平均年龄(2.89±1.03)岁,体温38.5℃~40℃,平均体温(38.9±0.6)℃,原发病为上呼吸道感染18例,急性扁桃体炎10例,下呼吸道感染7例。对照组中男16例,女14例,年龄1~5岁,平均年龄(2.78±1.99)岁,体温3 8.2 ℃~4 0.5 ℃,平均体温(39.1±0.5)℃,原发病中上呼吸道感染14例,急性扁桃体炎10例,下呼吸道感染6例。两组患儿的性别、年龄、体温及原发病比较差异无统计学意义(P>0.05),具可比性。
1.2 方法 两组患儿均予以退热、吸氧、止痉等对症支持治疗,对照组予以常规护理,治疗组予以临床护理路径干预,具体如下:①以《临床诊疗指南—小儿内科分册》为依据,结合我院实际情况,制定小儿热性惊厥临床护理路径表。②对科室护理人员进行合理排班,以保证每一班次护理小组均有低年资的初级责任护士及高年资的高级责任护士搭配,以便更好地完成临床护理路径表中的对应项目。③分诊护士快速准确评估病情,对T>39℃,唇、舌及皮肤苍白,伴气促、反应差的患儿开启绿色通道,避免延误患儿治疗。④热性惊厥患儿的抢救遵循“定时,定人,定责”的模式,初级责任护士在1min内完成患儿的吸氧及心电监护操作,尽快清理患儿口鼻分泌物,保持患儿头偏向一侧,以免痰液误吸引起患儿窒息。3min内高级责任护士为患儿建立静脉通道,遵医嘱注射止痉药物及收集血液标本送检。⑤从急诊转运至病房前先做好充分准备,保证无缝衔接,转运途中备好急救物品,保证患儿转运安全。⑥向患儿家属普及热性惊厥常识,讲解该病的病因及相应的治疗措施;让患儿家属了解该病的预后,向患儿家属传授惊厥发作时的家庭急救知识。⑦高级责任护士完成抢救后负责临床护理路径表的登记工作,在完成的表格中的项目打“√”,不完成的项目打“×”及注明原因。⑧定期组织全科护理人员对临床护理路径表进行分析,以进一步完善临床护理路径表项目。
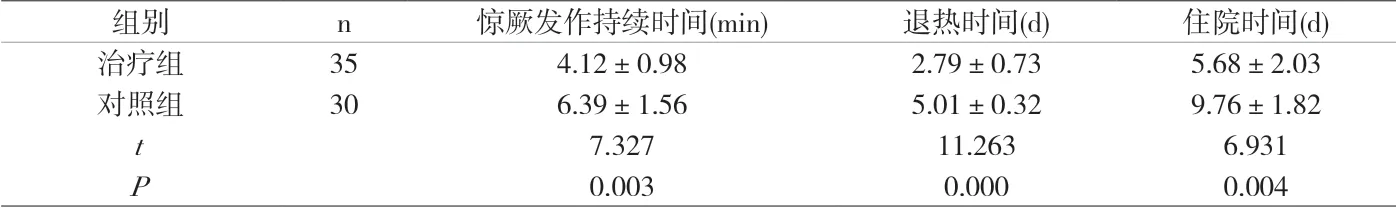
附表 两组患儿临床指标比较(±s)
附表 两组患儿临床指标比较(±s)
组别 n 惊厥发作持续时间(min) 退热时间(d) 住院时间(d)治疗组 35 4.12±0.98 2.79±0.73 5.68±2.03对照组 30 6.39±1.56 5.01±0.32 9.76±1.82 t 7.327 11.263 6.931 P 0.003 0.000 0.004
1.3 评价指标 比较两组患儿惊厥发作持续时间、退热时间及住院时间等临床指标变化,对两组患儿随访半年后,比较两组患儿复发次数及复发间隔时间。
1.4 统计学方法 采用SPSS18.0统计学软件处理,计量资料以(±s)表示,采用t检验。计数资料以频数(例)及频率(%)表示,采用χ2检验。P <0.05说明组间数据比较有统计学意义。
2 结果
2.1 治疗组患儿惊厥发作持续时间、退热时间及住院时间均较对照组短,差异有统计学意义(P<0.05),见附表。
2.2 治疗组患儿复发次数(1.76±0.91)次较对照组的(4.81±1.35)次少,且复发间隔时间(15.22±1.72)h较对照组的(6.03±1.88)h长(P<0.05)。
3 讨论
热性惊厥是儿科常见的一种危急症状,临床上分为单纯性热性惊厥及复杂性热性惊厥。单纯性热性惊厥患儿常预后良好,而复杂性热性惊厥患儿的治疗常较为棘手,惊厥发作较难控制。如惊厥发作持续时间较长则易致患儿脑部损伤,不同程度地损害患儿脑功能;如惊厥反复发作则会损害患儿智力,对儿童成年后危害较大,故治疗上缩短患儿惊厥发作持续时间及降低惊厥发作复发率极为重要[5]。目前临床治疗热性惊厥患儿以退热、止痉为主,辅以吸痰、吸氧等护理。而以往的常规护理包括用药指导、病情观察、抢救记录及常规心理指导等[6],常规护理中由于护理人员反应不够迅速,护理工作不够全面,且缺乏主动性,患儿往往得不够及时的治疗和护理,影响了患儿的临床疗效,严重可导致患儿癫痫的发生[7]。所以改进护理措施为更好地治疗热性惊厥患儿提供有力保障。
高质量的临床护理对提高热性惊厥患儿的临床疗效及促进疾病康复有重要作用,为提高热性惊厥患儿的临床疗效,减少患儿脑部损伤,笔者对常规护理方法进行了改进,根据热性惊厥患儿惊厥发作的特点,以诊疗指南为指导,结合本科室实际制定出一套规范化的护理流程,制订热性惊厥临床护理路径表以保证护理质量及提高疗效。本研究中,治疗组患儿采用了临床护理路径干预,应用相对固定的抢救护理模式,由分诊护士提供绿色通道使患儿尽快进入已准备好抢救物品的抢救室救治,缩短了抢救时间,由初级责任护士及高级责任护士采取“定时、定人、定责”的原则进行有序救治,使患儿吸氧、保持呼吸道通畅、止痉、转运等一系列救治措施及时顺畅地进行,把握了最佳抢救时间。本研究中,治疗组患儿惊厥发作持续时间、退热时间及住院时间均较对照组短,差异有统计学意义(P<0.05),说明按热性惊厥临床护理路径表进行护理,各级护士各司其职,护理人员各有自己的一定处置权限,有计划性及规范性的热性惊厥临床护理路径干预避免了以往常规护理工作的盲目性,改进了医嘱滞后的缺点,显著提高救治效率,保证了救治工作的顺利进行,并能提高护理质量及提高热性惊厥患儿的临床疗效[8],从而有效地缩短了患儿的惊厥发作持续时间、退热时间及住院时间。
现有研究表明,热性惊厥患儿的预后与患儿惊厥发作持续时间有关联性,患儿惊厥发作持续时间越短,其预后越好。如患儿惊厥发作持续时间过长,则会损伤患儿脑部,可致患儿惊厥反复发作,严重甚至导致癫痫的发生。本研究中,由于治疗组患儿惊厥发作持续时间较对照组短,患儿脑部损伤机率较对照组低,故随访半年后,治疗组患儿复发次数较对照组少,复发间隔时间较对照组长,差异有统计学意义(P<0.05)。说明了热性惊厥临床护理路径干预在提高患儿临床疗效的同时,由于缩短了患儿惊厥发作持续时间,因此相对减少了患儿的脑部损伤,对患儿的复发控制也取得了良好效果。
综上所述,临床护理路径对热性惊厥患儿能提供快速、高效的临床护理,提高了热性惊厥患儿的救治和护理过程的质量,提高临床疗效,且能有效控制患儿的复发,值得临床推广应用。