80岁以上胃肠道肿瘤患者手术的危险因素分析及围手术期处理
2021-03-18聂宸麟丁丁程元光
聂宸麟,丁丁,程元光
(安徽医科大学第三附属医院 胃肠外科,安徽 合肥 230061)
0 引言
在我国,胃肠道肿瘤的发病率始终居高不下,其中胃癌和结直肠癌都是最常见的恶性肿瘤,调查数据显示,我国胃肠道肿瘤发病率呈现随年龄增长而上升的趋势,其中老年人胃癌发病率在75岁以上组升至最高,而结直肠癌则在80岁年龄组达到顶峰[1-3]。随着生活水平的提高和饮食习惯的改善,结直肠癌死亡率有升高趋势[4]。高龄胃肠道肿瘤患者脏器功能发生退性改变、生理储备能力下降、免疫功能减退、合并症多,因此手术风险大大增加。探讨高龄胃肠道肿瘤患者围手术期处理,对于提高手术安全性具有重要意义。本研究对收治的42例80岁以上胃肠道肿瘤患者的临床资料做回顾性分析,以探讨手术相关危险因素及围术期处理。现报告如下:
1 资料与方法
1.1 一般资料
收集2016年1月至2019年12月在安徽医科大学第三附属医院手术治疗的胃肠道肿瘤患者42例,其中男性23例,女性19例;年龄80-92岁,平均(84.24±3.46)岁。包括贲门癌4例,远端胃癌8例,十二指肠腺癌1例,右半结肠癌7例,乙状结肠癌12例,直肠癌9例,小肠间质瘤1例。住院天数(28.26±14.31)天;术后住院(19.88±11.55)天。
1.2 纳入及排除标准
纳入标准:①年龄大于80岁的胃肠道肿瘤患者;②接受手术治疗,临床资料完整;③术前经胃、肠镜病理或术后经手术病理诊断明确。排除标准:因非医疗因素办理自动出院者。
1.3 分析方法
回顾性分析42例80岁以上胃肠道肿瘤患者的病例信息,统计分析患者术后结果及并发症发生情况,并根据术后并发症的发生情况将患者分为有并发症组(23例)和无并发症组(19例),比较两组术前合并症、营养情况、手术方式、麻醉方式、术中补液量、术中出血量、手术时间的差异。
1.4 统计学方法
使用SPSS Statistics 17.0软件进行统计学分析,计量资料以±s表示,采用独立样本t检验。计数资料以例数和百分比表示,组间比较采用χ2检验。
2 结果
2.1 胃肠道肿瘤患者术后结果及并发症
42例患者中,行急诊手术13例,限期手术29例;根治性手术34 例,姑息性手术7例,仅行末端回肠双腔造瘘1例;42例中40例(95.24%)术后顺利出院,2例(4.76%)死亡。23例(54.76%)发生各类并发症,其中发生1种并发症者14例(33.33%),发生2种并发症者7例(16.67%),发生3种及以上并发症者2例(4.76%)。发生各类并发症共计37例(见表1)。

表1 胃肠道肿瘤患者术后并发症发生情况(n=42)
2.2 胃肠道肿瘤患者发生术后并发症的术前相关危险因素分析
有并发症组与无并发症组患者术前合并心血管系统、呼吸系统、低蛋白血症、贫血、电解质紊乱、脑梗死、糖尿病差异无统计学意义(均P>0.05),患者术前营养状况与其术后出现并发症有关,差异有统计学意义(P<0.05)。见表2。
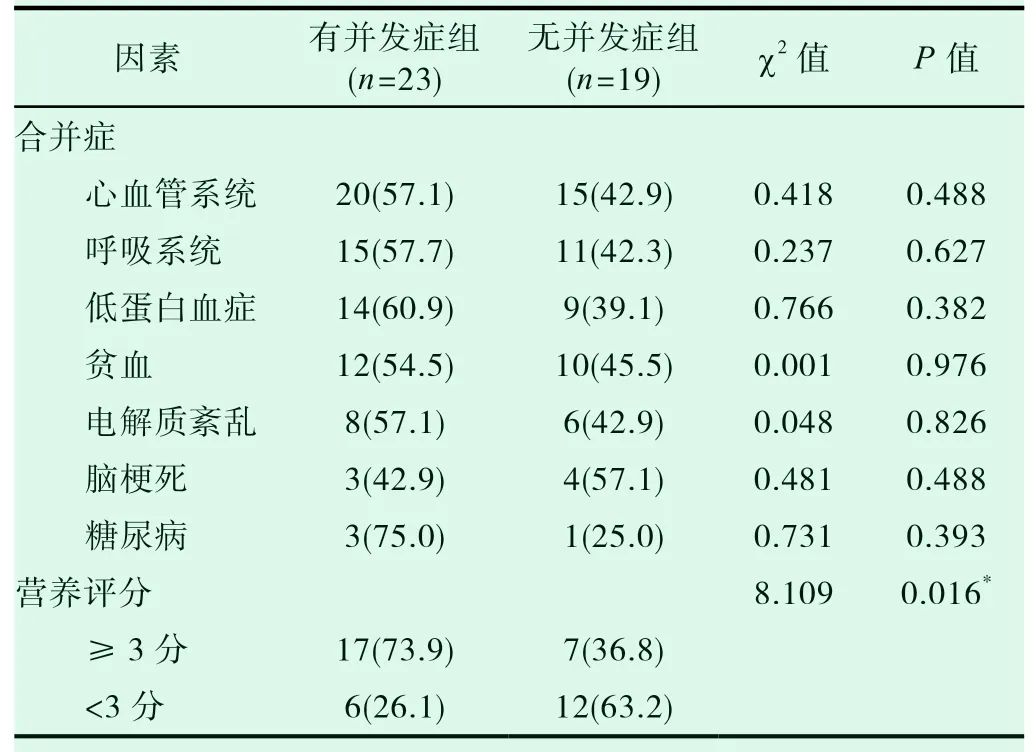
表2 胃肠道肿瘤患者发生术后并发症的术前危险因素分析[例(%)]
2.3 胃肠道肿瘤患者发生术后并发症的术中相关危险因素分析
手术采取根治性或姑息性手术与术后出现并发症无统计学意义(P>0.05);而麻醉方式、术中补液量、术中出血量、手术时间与术后出现并发症有关,差异有统计学意义。见表3。
3 讨论
80岁以上胃肠道肿瘤患者脏器功能发生退行性改变、生理储备能力下降、免疫功能减退、合并症多而导致手术风险增加,但手术治疗仍然是改善其生活质量、延长生存时间的主要治疗手段[5]。
本研究结果显示患者术前合并心血管系统、呼吸系统、低蛋白血症、贫血、电解质紊乱、脑梗死、糖尿病,有并发症组与无并发症组差异无统计学意义,这主要得益于充分的术前准备、合理的麻醉及手术方式、积极防治术后并发症。本研究中排名前三位的术后并发症分别为呼吸系统并发症、手术部位并发症、心血管系统并发症。呼吸系统并发症发生率最高,但均得到有效治疗,无因肺部感染导致死亡。总结经验,呼吸系统并发症的防治应贯穿整个围手术期,具体包括:①术前戒烟、呼吸训练、雾化气道准备;②术中避免误吸,尽量避免放置鼻胃管或放置后早期拔除,可直接行空肠造瘘;③术后早期下床活动、加强拍背咳痰;④常规运用糖皮质激素及支气管扩张剂雾化,静脉运用溴己新、氨溴索等化痰类药物;⑤合理运用抗菌药物,一旦考虑患者存在肺部并发症,及时完善血常规、C反应蛋白、降钙素原、胸片或胸部CT等检查,根据病情及时调整抗菌方案,必要时可放置胸腔闭式引流等。

表3 胃肠道肿瘤患者发生术后并发症的术中危险因素分析
手术部位并发症主要表现为切口愈合不良、出血、吻合口漏、腹腔感染、造口缺血等。由于超高龄患者腹壁薄弱、愈合能力差,容易发生切口积液、感染、裂开,因此术中可酌情行减张缝合,术后加强换药,及时引流、清除坏死组织,促进切口愈合[6]。另外,高血糖是导致吻合口漏、切口愈合不良等并发症的重要原因,因此糖尿病患者术前空腹血糖应控制在≤10mmol/L,随机或餐后2小时≤12mmol/L为宜[7];术中、术后血糖应控制在7.8mmol/L-10.0mmol/L较为合适[8]。补液时注意避免胰岛素的“挂壁效应”导致血糖波动较大,动态监测血糖,必要时运用微量泵泵入胰岛素控制血糖。
心血管系统并发症多表现为急性心肌梗死、心律失常、心力衰竭等,有文献报道高龄患者腹部手术后心血管并发症发生率较高(30.6%)[9]。主要原因有:肿瘤合并穿孔、梗阻、出血行急诊手术的患者,由于水电酸碱平衡紊乱,术中补液过多、过快导致循环血容量骤变,心脏负荷加重、心肌受损;术后疼痛、高血压、低血压和焦虑等诱发、加重心肌缺血。此类患者术前需合理控制血压,充分评估心脏功能,病情严重者需多学科协作共同评估、处理[10];术中严格控制补液量及补液速度;术后合理镇痛;密切观察患者心率、血压、尿量、引流量、意识状态,以及中心静脉压的测定等指标,早期发现心血管并发症的发生,及时予对症处理。
单因素分析表明选择根治术或姑息性手术对患者术后并发症的发生无明显统计学差异;术前营养不良、不同的麻醉方式、术中补液量、术中出血量、手术时间对于患者术后并发症的发生有统计学差异。合理的营养支持可有效的维护脏器组织功能,促进脏器组织的修复,加速机体的康复,从而有效的减少吻合口瘘、感染等并发症的发生[11]。术前应常规营养筛查,纠正营养不良,从而改善患者一般情况,提高患者对手术的耐受力,减少术后并发症的发生[12]。分阶段营养支持更适用于超高龄患者的术后恢复。第一阶段即患者胃肠功能障碍期:采用全肠外营养的同时,可少量饮水或经空肠营养滴入刺激胃肠功能恢复;第二阶段即胃肠功能初步恢复期,采用肠内联合肠外营养支持,加快患者恢复;第三阶段即胃肠功能完全恢复期,采用全肠内营养[13]。对于麻醉方式的选择,全麻复合硬膜外麻醉明显优于气管内插管静吸复合麻醉,其可提高镇静、镇痛以及肌松的效果,同时还可以减少维持麻醉中丙泊酚和瑞芬太尼用量,加快体内麻醉药物代谢,缩短苏醒时间和拔管时间,稳定血流动力学,减少患者苏醒躁动和应激反应,利于患者术后恢复;其缺点为麻醉操作时间较长,不适宜急诊抢救患者,推荐慢诊患者采用。手术处理仍以根治性手术为首选,除非有严重合并症无法耐受根治性手术或为晚期肿瘤者,则以解除症状为主要目的,包括姑息性切除、造瘘、短路[14]。术中处理应做到无菌操作、无瘤原则、操作精细、团队配合,从而减少术中出血、缩短手术时间,降低手术风险。
总之,术前对各器官功能进行全面准确的评估,充分的术前准备,合理的麻醉及手术方式,术后注意心肺功能的维护,合理的营养支持,及时诊断和治疗术后并发症,多数患者恢复良好,有效的延长生存期。
