钆塞酸二钠增强MRI对肝细胞癌微血管侵犯及其分级的预测价值
2021-03-06王静征锦孙骏沈力
王静,征锦,孙骏,沈力
作者单位:扬州大学临床医学院苏北人民医院影像科,扬州225001
原发性肝细胞癌(hepatocellular carcinoma,HCC)是最常见的恶性肿瘤之一,发病率位于恶性肿瘤的第六位,同时HCC 也是第四大癌症相关死亡原因,严重威胁人类健康[1]。尽管手术和局部治疗可延长HCC 患者的生存期,但超过70%的患者在术后五年内仍会复发或转移[2]。微血管侵犯(microvascular invasion,MVI)是HCC 发展的重要转折点,可以反映肿瘤早期转移及侵袭能力。在肿瘤细胞转移过程中,肿瘤细胞最先侵入临近的微血管,然后通过这些微血管进一步扩散。HCC的MVI可累及门静脉或肝静脉细小分支,即为早期的血管播散过程[3],后者是造成HCC 复发的重要机制。小分支血管内肿瘤细胞血供丰富且生长迅速,易导致HCC 肝内复发或远处转移[4]。MVI 是导致HCC 早期复发及影响HCC 患者术后生存期的重要因素[5],目前MVI 只能根据术后病理确定[6]。有研究显示某些影像学表现有助于MVI 的术前诊断,如肿瘤的大小、数目、非光滑的肿瘤边缘等[7]。还有研究表明,合并MVI 的HCC 患者相比较没有合并MVI 的HCC 患者而言,复发时间短、总体生存率差,再次接受手术的机会也减少[8]。也有研究表明,MVI 分级越高,肝切除术后患者生存越差[9]。这说明MVI的存在及其分级与HCC的术后复发及长期生存中起着重要的作用。术前预测MVI 状态在对HCC 患者制订个体化治疗方案方面具有重要意义,当存在MVI时,尤其是MVI分级较高时,术后应当更加积极地进行辅助治疗以预防肿瘤复发,同时MVI状态是HCC患者肿瘤复发后选择最佳治疗方案的重要依据[2]。
1 材料与方法
1.1 研究对象
本研究回顾性分析了2020年5月至2021年4月期间于扬州大学临床医学院苏北人民医院接受肝切除术且术后病理证实为HCC 的患者。纳入标准:(1)术后病理明确诊断MVI 分级;(2)术前两周内进行过腹部Gd-EOB-DTPA 增强MRI 检查;(2)无大血管侵犯,包括门静脉或肝静脉分支被侵犯,无远处转移;(4)术前未行抗肿瘤治疗,如射频消融或经动脉导管化疗栓塞术;(5)无其他恶性肿瘤病史;(6)术前Child-Pugh 分级A 或B级;排除标准:患者影像学资料或临床及资料不完整或质量欠佳无法满足诊断要求。
本研究经过扬州大学临床医学院苏北人民医院伦理委员会批准(批准文号:2021ky219),免除受试者知情同意。
1.2 MVI定义及其分级
MVI 是指在显微镜下于内皮细胞衬覆的血管腔内见到癌细胞巢团,多见于癌旁肝组织内的门静脉分小支(含包膜内血管),肝静脉次之,偶可侵犯胆管、肝动脉和淋巴管分支。标本取材采用“7点”基线取材法,病理组织学分级可分为M0 (未发现MVI)、M1 (≤5个MVI,且发生在近癌旁肝组织)和M2 (>5个MVI,或发生在远癌旁肝组织),当癌旁肝组织内的卫星灶与MVI难以区分时,可一并计入MVI分级。
1.3 磁共振仪器及扫描参数
采用GE公司3.0 T 750W磁共振扫描仪,8通道体部线圈,患者检查均空腹8 h 以上,进行呼吸训练并采用呼吸门控技术。常规平扫包括轴位脂肪抑制T1WI、轴位脂肪抑制T2WI、冠状位脂肪抑制T2WI、轴位扩散加权成像(diffusion weighted imaging,DWI) (b=0、800 s/mm2)。MRI 增强扫描采用轴位肝脏加速容积采集技术(liver acquisition with volume acceleration,LAVA),对比剂采用Gd-EOB-DTPA (德国拜耳医药保健有限公司,普美显),注射剂量按0.025 mmol/kg,注射速率为1.0~1.5 mL/s,之后再注射同等剂量的生理盐水进行冲管,分别于注射对比剂后15 s、45 s、50 s及20 min扫描得到动脉期、门静脉期、过渡期及肝胆期的图像。T1加权像扫描参数:TR 200 ms,TE 2.72 ms,翻转角90°,激发次数0.75,层厚7 mm, 层间隔1.5 mm,FOV 38 cm×38 cm,矩阵288×224;LAVA扫描参数为:TR 2.8 ms,TE 1.2 ms,翻转角12°,激发次数0.8,层厚2 mm,层间隔-1 mm,FOV 42 cm×38 cm,矩阵288×180;轴位脂肪抑制T2 加权像扫描参数为:TR 6000 ms,TE 10 ms,翻转角90°,激发次数2,层厚7 mm,层间隔1.5 mm,FOV 38 cm×29 cm,矩阵288×224。
1.4 患者一般资料、实验室检查及影像学资料分析
分析患者的一般资料及实验室检查,如性别、年龄、甲胎蛋白(alpha-fetoprotein,AFP)水平、有无肝炎或肝硬化病史及肿瘤术后病理组织学分级,HCC 的分化程度参考Edmonson-Steiner 分级,Ⅰ型(高、高-中分化肝癌)、Ⅱ型(中、中-低分化肝癌)、Ⅲ型(低、低-未、未分化肝癌)。
所有影像学资料由两名从事腹部疾病诊断10 年以上的副主任医师或主任医师进行双盲分析,双方结论一致为最终结果,如有分歧则请第三位医师进行评定。观察指标包括肿瘤边缘、瘤内脂肪、动脉期瘤周强化、动脉期瘤周高信号环、肝胆期肿瘤信号强度及瘤周低信号。(1)肿瘤边缘情况:边缘光滑,即肿瘤呈边界清晰规则的圆形或类圆形;边缘不光滑,即肿瘤呈单个结节,伴结节外延伸、多结节汇合或浸润性边缘;(2)肿瘤内脂肪:含脂性区域在T1WI 表现为高信号,压脂T2WI表现为低信号;在T1WI 梯度回波双回波序列中,含脂区域在正相位图像表现为高信号,反相位图像上表现为信号减低;(3)动脉期瘤周强化:其表现为动脉期紧靠于肿瘤周围的不规则高信号区域,在静脉期及延迟期逐步变成等信号;(4)动脉期瘤周高信号环:其表现为动脉期出现在肿瘤周边的规则或不规则的高信号环;(5)肝胆期肿瘤信号强度:是指在肝胆期肿瘤的信号相对于周围正常肝实质的信号强度,肿瘤呈低信号且低于周围肝实质定义为低信号,肿瘤呈高或高低混杂信号则定义为高信号或混杂信号;(6)肝胆期瘤周低信号:其表现为肝胆特异期肿瘤外周出现的楔形、火焰状或片状低信号区域。
1.5 统计学分析
采用SPSS 26.0 进行统计分析,对MVI 阳性组和MVI 阴性组患者的一般资料、实验室检查、影像学资料及术后病理组织学分级进行组间比较。符合正态分布的计量资料以均数±标准差表示,组间比较采用独立样本t检验;不符合正态分布的计量资料用M (P25,P75)表示,两组间比较采用Mann-WhitneyU检验。计数资料以[n(%)]表示,非等级资料比较采用χ2检验,等级资料比较采用Mann-WhitneyU检验。以HCC 并发MVI 阳性作为因变量进行Logistic 回归分析,将单因素分析中P<0.05 的因素纳入多因素回归分析中作为自变量,分析影响HCC MVI 阴阳性的独立危险因素。进一步将所有HCC 患者进一步分为M0 组、M1 组、M2 组,分析各危险因素对不同MVI 分级的影响,三组间比较采用Kruskal-WallisH检验。P<0.05为差异有统计学意义。
2 结果
2.1 患者一般资料及实验室检查、术后病理组织学分级单因素分析结果
在对96例病例进行分析的过程中,12例因影像学资料不全,9 例因存在大血管侵犯,8 例因术前曾行射频消融或经动脉导管化疗栓塞术而被排除,累计排除29 例,最终纳入符合标准患者67 例,其中,MVI 阳性患者35 例(52.2%),MVI 阴性患者32 例(47.8%)。MVI 阳性组中有男性29 例(82.9%),女性6 例(17.1%),年龄39~81 (62.3±11.5)岁;MVI 阴性组有男性25 例(78.1%),女性7 例(21.9%),年龄34~81 (63.8±9.7)岁。术前一般临床资料、实验室资料及术后病理组织学分级资料差异均无统计学意义,见表1。

表1 两组患者一般资料、实验室检查及术后病理组织学分级单因素分析结果
2.2 患者影像学资料单因素分析结果
通过对纳入的67例患者的术前影像学和术后病理组织学分级分析研究发现,MVI 阳性组和MVI 阴性组在肿瘤直径(P=0.642)、瘤内脂肪(P=0.495)、肝胆期肿瘤信号(P=0.809)等方面的差异无统计学意义,而在肿瘤边缘(P=0.011)、动脉期瘤周强化(P=0.040)、动脉期瘤周高信号环(P=0.003)、肝胆期瘤周低信号(P=0.015) (图1、2)等方面的差异有统计学意义,见表2。

图1 A:65岁男性肝癌患者术后MVⅠ病理图,MVⅠ(+);B:64岁男性HCC患者,MVⅠ(+),动脉期肿瘤周围见不规则高信号区,肿瘤边缘不光滑;C:73岁男性HCC患者,MVⅠ(+),动脉期肿瘤周围见环形高信号影,肿瘤边缘光滑;D:55 岁男性HCC 患者,MVⅠ(+),肝胆期病灶周边可见不规则低信号区域,肿瘤边缘不光滑图2 A:53岁男性肝癌患者术后MVⅠ病理图,MVⅠ(-);B:64岁女性HCC患者,MVⅠ(-),动脉期肿瘤周围见不规则高信号区,肿瘤边缘不光滑;C:51岁男性HCC患者,MVⅠ(-),动脉期肿瘤周围见环形高信号影,肿瘤边缘光滑;D:71岁男性HCC患者,MVⅠ(-),肝胆期病灶周边可见不规则低信号区域,肿瘤边缘光滑

表2 两组患者影像学资料单因素分析结果
2.3 多因素二元Logistic回归分析MVI的独立影响因素
将患者的术前一般临床资料、实验室检查、影像学资料、术后病理组织学分级单因素分析中有统计学意义的指标,即肿瘤边缘情况、动脉期瘤周高信号环、动脉期瘤周强化、肝胆期瘤周低信号纳入多因素Logistic 回归模型进行分析。结果显示动脉期瘤周高信号环(P=0.011)、肝胆期瘤周低信号(P=0.016)为HCC 发生MVI 的独立影响因素,而肿瘤边缘情况、动脉期瘤周强化与肝癌MVI发生无独立相关性,见表3。
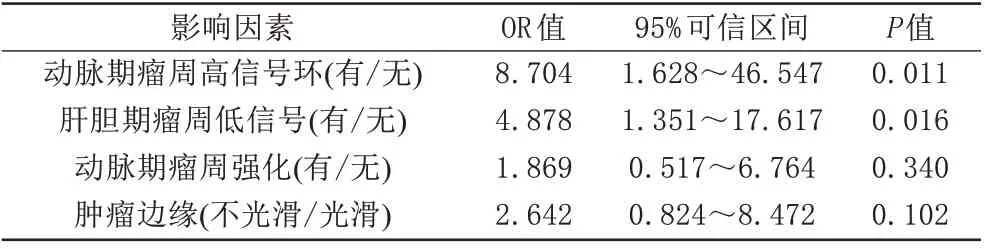
表3 多因素二元Logistic回归分析结果
2.4 独立危险因素的诊断效能分析
根据动脉期瘤周高信号环及肝胆期瘤周低信号的预测效能绘制ROC 曲线,如图3,曲线下面积(area under the curve,AUC)分别为0.669、0.636,95%CI分别为0.539~0.799、0.503~0.770 (P<0.05),动脉期瘤周高信号环敏感度、特异度分别为93.8%、40.0%;肝胆期瘤周低信号敏感度、特异度分别为84.4%、42.9%。
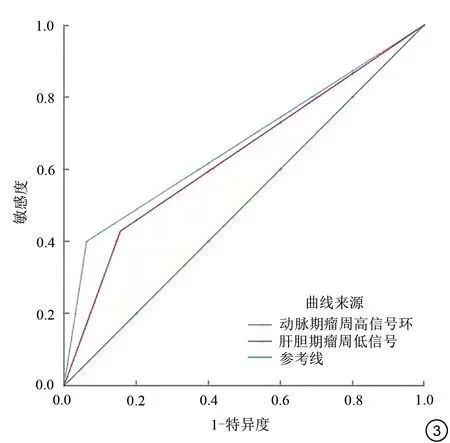
图3 各独立危险因素预测HCC MVⅠ的ROC 曲线
2.5 Kruskal-Wallis H 检验分析MVI 分级与各危险因素的关系
将所有HCC患者进一步分为M0组、M1组、M2组,其中M0组32 例,M1 组25 例,M2 组10 例,分析单因素分析结果中P<0.05的指标因素对不同MVI分级的影响。本组研究结果显示动脉期瘤周高信号环(P=0.001)、肝胆期瘤周低信号(P=0.046)及肿瘤边缘(P=0.033)在MVI不同分级之间的差异有统计学意义,其中越高级别MVI 组有动脉期瘤周高信号环及肝胆期瘤周低信号发生的概率越大,见表4。
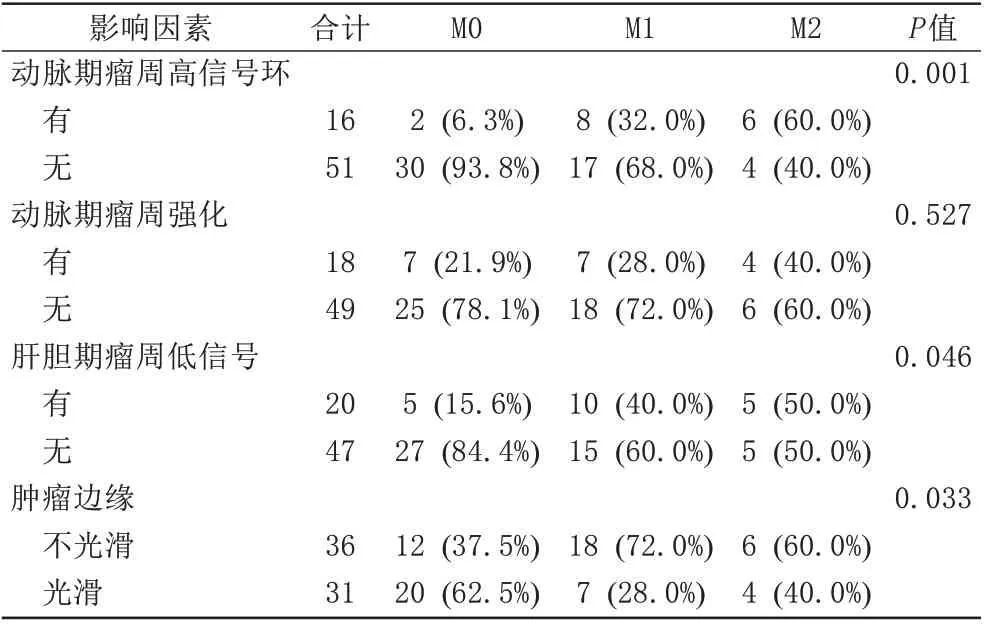
表4 各因素与MVⅠ分级之间的Kruskal-Wallis H检验分析结果
3 讨论
目前利用Gd-EOB-DTPA 增强MRI 表现预测MVI 的研究报道较虽不少见,但之前大多数研究多局限于MVI 阴性或阳性的预测,并未将MVI 的组织学特征进行细分,如癌栓对血管的侵犯程度、癌栓癌细胞数量、侵犯脉管数量、分布范围等。术前预测MVI 分级的高低有助于HCC 患者治疗方案的选择和预后的评估,所以有必要对MVI 进行分级。本研究对67 例经术后病理证实为HCC 的患者进行回顾性分析,从而评估Gd-EOB-DTPA增强MRI影像表现在肝癌手术切除前对MVI发生预测价值及不同影像表现在预测MVI 分级中的意义。结果表明动脉期瘤周高信号环、肝胆期瘤周低信号是HCC MVI 发生的独立影响因素;动脉期瘤周高信号环、肝胆期瘤周低信号及肿瘤边缘在不同MVI 分级之间的差异有统计学意义,且数据显示越高级别MVI 分组中动脉期瘤周高信号环及肝胆期瘤周低信号发生的概率越大。
3.1 患者一般资料、实验室指标及与MVI
本研究中,患者的各项一般临床资料、实验室指标与MVI的发生没有相关性,这与之前有些报道的研究结果不一致。在年龄方面,有研究提出年龄大于65 岁是MVI 重要的预测因子[10],也有研究显示年龄与MVI 的发生及分级没有相关性[11]。本研究中年龄与MVI 的发生也未发现相关性。在性别方面,曾有研究表明性别与MVI 无相关性[12]。本研究也显示性别与MVI 发生无相关性。关于血清AFP 水平,HCC 恶性生物学侵袭性与AFP水平有关,有研究提出AFP水平可作为提示存在潜在的MVI 的预测因子,可用于预测HCC 根治性切除后的早期复发,同时有多项研究提出血清AFP>400 μg/L 为MVI 发生的危险因素[13]。然而在本研究中,AFP 水平与MVI 的发生未见相关性。有研究报道,合并肝硬化是HCC患者发生MVI的独立危险因素[14],也有研究表明患者有无肝硬化或肝炎与MVI 没有显著预测意义[15]。本研究也未发现MVI与肝炎、肝硬化病史存在相关性。关于Edmondson病理分级与MVI的相关性,有研究显示肿瘤分化程度并不是MVI 的标志,而有可能是一个独立的预后因素[16],也有研究表明,肿瘤的分化程度与MVI 分级存在相关性,表现为肿瘤分化程度越低,MVI 级别越高[10]。本研究结果显示肿瘤的分化程度与MVI 发生不具有相关性。造成这些研究结果不同的原因可能是选择偏倚或样本量存在差异。
3.2 影像学指标与MVI
对于Gd-EOB-DTPA 增强MRI 影像学指标与MVI 的相关性,在本研究中,肿瘤边缘、动脉期瘤周强化、动脉期瘤周高信号环、肝胆期瘤周低信号与MVI 的发生具有相关性,其中动脉期瘤周高信号环及肝胆期瘤周低信号是HCC 患者发生MVI 的独立危险因素;动脉期瘤周高信号环、肝胆期瘤周低信号及肿瘤边缘在MVI 不同分级之间的差异有统计学意义,其中越高级别MVI 组有动脉期瘤周高信号环及肝胆期瘤周低信号的比例越大。有研究显示肿瘤直径与MVI没有显著的相关性[16],但也有研究证实肿瘤直径越大,MVI 发生的可能性越大[17],同时也有研究提出HCC肿瘤的直径>5 cm是预测MVI的危险因素[15]。肿瘤直径与肿瘤细胞的侵袭力有一定关系,通常肿瘤体积增大伴随着HCC 生物学的恶性进展,由高分化、低度恶性的膨胀性生长转变为低分化、高度恶性的浸润性生长和血管内侵犯,并进一步可形成MVI[18],肿瘤越大,表示肿瘤细胞侵袭能力越强[19]。而本组研究显示肿瘤直径与MVI 的发生没有相关性。曾有研究报道,肿瘤边缘不光滑是MVI的独立危险因素[20]。在本研究结果中表明,肿瘤边缘是否光滑在MVI 发生及分级中的差异有统计学意义,其可能的原因是肿瘤边缘不光滑表示肿瘤细胞呈浸润型生长,癌细胞有较强的侵袭能力,肿瘤边缘不光滑可被认为是肿瘤细胞侵袭肿瘤包膜并向正常肝实质突出的生物学倾向的标志[21]。动脉期瘤周高信号环表示肿瘤呈一种无包膜的侵袭性生长状态,肿瘤生长速度快,而动脉期瘤周强化是由于肿瘤周围肝实质血流动力学改变,门静脉供血减少,动脉供血增加而导致的正常瘤周肝实质强化,这提示肝癌已经侵袭瘤周小血管。有研究表明动脉期瘤周高信号环和动脉期瘤周强化都是肝癌患者发生MVI的独立危险因素[22],也有学者报道称,动脉期瘤周强化是MVI 发生的独立危险因素,而动脉期瘤周高信号环不是其独立危险因素[23]。而在本研究中,动脉期瘤周高信号环是HCC 患者发生MVI 的独立危险因素,与其结果不一致,同时,本研究中动脉期瘤周高信号环在MVI 分级中的差异有统计学意义,表现为MVI 级别越高,肝胆期瘤周低信号发生的概率就越大,造成这种差异的原因可能是样本偏向或样本量的差异。目前研究认为,合并MVI的HCC在Gd-EOB-DTPA 增强MRI 肝胆特异期出现瘤周低信号的机制可能是由于MVI 导致瘤周血流灌注的减少,进一步导致肝细胞功能的改变,或瘤周肝细胞对钆塞酸二钠对比剂的摄取减少从而导致信号减低,肝胆期瘤周低信号提示肿瘤周围正常肝细胞受损,代谢功能受损。本研究中,肝胆期瘤周低信号是HCC患者发生MVI的独立危险因素,与许多研究结果一致[23,24],且本研究中肝胆期瘤周低信号在MVI 分级中的差异有统计学意义,表现为MVI 分级越高,肝胆期瘤周低信号的发生的概率越大。
3.3 本文的局限性
首先,本组为回顾性研究,在数据收集方面可能存在偏倚。其次,本研究仅纳入了术前行Gd-EOB-DTPA增强MRI的患者,但由于肝胆特异性对比剂(Gd-EOB-DTPA)价格较高,并不是所有患者均能承担,故本研究纳入的病例数较少。再者,研究中纳入的MVI 相关指标较少,可能还有相关性更强的指标未纳入。今后,我们应该纳入更多的病例,纳入更多临床实验室指标及影像学指标,进一步研究哪些临床和影像指标是预测MVI状态稳定可靠的预测因素。
综上所述,MVI 对HCC 患者的预后影响极大,术前准确预测MVI 状态对治疗方案的选择十分重要。Gd-EOB-DTPA 增强MRI 中,动脉期瘤周高信号环、肝胆期瘤周低信号是预测肝癌患者微血管侵犯发生的独立危险因素;动脉期瘤周高信号环、肝胆期瘤周低信号及肿瘤边缘是影响HCC 患者微血管侵犯发生及的重要影响因素。这些影像学表现能为临床提供更多的信息,从而帮助临床医生准确诊断和预测HCC 患者的MVI 状态,完善手术治疗方案,以此降低术后复发及转移,提高患者术后生存质量。
作者利益冲突声明:全体作者均声明无利益冲突。