尾侧中间联合入路在腹腔镜右半结肠癌根治术中的应用
2021-02-27中山大学附属第三医院粤东医院514000王志发吕培标宋小康李兴华
中山大学附属第三医院粤东医院(514000)王志发 吕培标 宋小康 李兴华
右半结肠癌主要指升结肠或结肠肝曲的肿瘤,临床表现除了血便、大便改变外,通常伴随贫血现象[1]。目前,手术为右半结肠癌治疗主要手段,以往右半结肠癌多采取开腹手术,但因术中需对血管近端行高位结扎,无疑增加对肠系膜动脉淋巴处理的难度,易导致多种并发症,影响预后。腹腔镜下行右半结肠癌因创伤小、出血少,逐渐代替开腹手术应用于临床,且现已发展为较成熟的手术手段[2][3]。目前,腹腔镜下右半结肠癌根治术入路方式主要为中间入路、尾侧联合中间入路、尾侧入路等多种方式,其中中间入路开展最早,但术式操作困难,不易掌握,不适用于初学者。且不同入路,是否产生相同治疗效果,临床暂无明确说明[4][5]。基于此,本研究对两种不同入路方式进行对比,旨在探讨尾侧中间联合入路方式在腹腔镜右半结肠癌根治术中的应用效果。现报道如下。
1 资料与方法
1.1 一般资料 本研究符合我院医学伦理委员会相关规定。回顾性分析2016年7月~2020年4月期间于本院行腹腔镜右半结肠癌根治术的患者81例,将接受中间入路的40例患者纳入对照组,将其中接受尾侧中间联合入路的41例患者纳入观察组。对照组男21例,女19例;年龄59~73岁,平均年龄(66.03±5.71)岁;BMI:22~27kg/m2,平均(24.37±1.69)kg/m2;Duke分期:A期7例,B期14例,C期19例。观察组男23例,女18例;年龄59~74岁,平均年龄(66.41±5.69)岁;BMI:23~27kg/m2,平均(24.42±1.73)kg/m2;Duke分期:A期8例,B期13例,C期20例。两组一般资料对比均衡可比(P>0.05)。
1.2 方法 ①对照组采用尾侧入路:患者取头低足高仰卧位,利用5孔法操作,观察孔作于脐下,将主操作孔作于左侧锁骨中线肋下约3cm处,另将副操作孔切口作于反麦氏点,于左右两侧肋缘下分别做0.5cm切口作为辅助操作孔;对腹腔内情况进行探查并确认切除范围,将体位调整为左低右高,将小肠移至左上腹,大网膜翻转使其位于肝胃两者之间,使生结肠系膜充分暴露,随后游离右半结肠内侧,将回结肠血管蒂下方切开进入Toldt's间隙,同时向头侧及右侧扩展至十二指肠及生殖血管外缘,并将对应淋巴结进行清扫;然后以回盲部作为标记,游离右半结肠周围并连通Toldt's间隙;将体位调整为头高足低,游离肝曲,将肝、胃结肠韧带离断,最后将患者体位调整为平卧位,作一5.5cm左右切口于上腹正中位,取出标本,离断后予以碘伏消毒,吻合后的肠管进行间断缝合处理,放入腹腔;术后常规引流,关闭创口。②观察组采用尾侧中间联合入路:患者取头高足低位,5孔法操作,观察孔作于脐下缘,主操作孔作于左肋缘下2.5cm处锁骨中线,切口约1.2cm,辅助操作孔作于脐连线和左髂前上棘,切口约0.5cm,另将右侧两个对称点作切口为辅助操作孔,切口约0.5cm;以右侧肠系膜根部与后腹膜交界作为入口,切开进入右肠后间隙,并向内、外及头侧延伸扩展至结肠肝曲,使十二指肠上方胰腺组织充分显露,对相应部位淋巴结进行清扫;随后转入中间入路,于肠系膜上静脉、回结肠血管之间将结肠系膜打开,进入右结肠系膜后间隙;其余步骤同对照组。
附表1 两组患者术中指标对比(±s)
附表1 两组患者术中指标对比(±s)
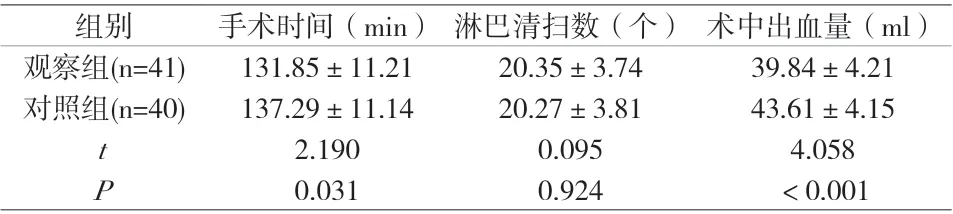
组别 手术时间(min) 淋巴清扫数(个) 术中出血量(ml)观察组(n=41) 131.85±11.2120.35±3.7439.84±4.21对照组(n=40) 137.29±11.1420.27±3.8143.61±4.15 t 2.1900.0954.058 P 0.0310.924 <0.001
附表2 两组患者术后指标对比(±s)
附表2 两组患者术后指标对比(±s)
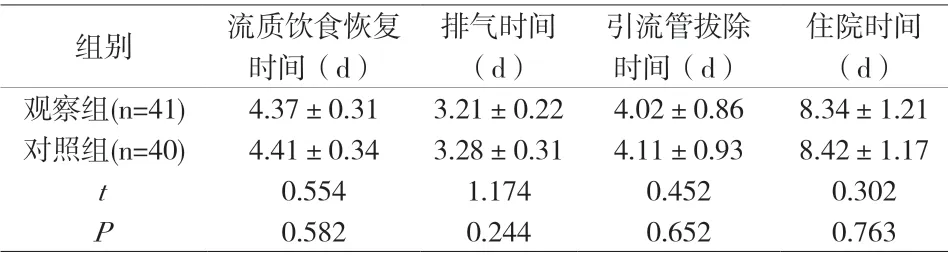
住院时间(d)观察组(n=41) 4.37±0.313.21±0.224.02±0.868.34±1.21对照组(n=40) 4.41±0.343.28±0.314.11±0.938.42±1.17 t 0.5541.1740.4520.302 P 0.5820.2440.6520.763组别 流质饮食恢复时间(d)排气时间(d)引流管拔除时间(d)
1.3 评价指标 对比两组术中指标、术后情况及并发症。
1.4 统计学方法 采用SPSS24.0分析数据,计量资料以(±s)表示,组间比较采用t检验,计数资料用百分比表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 术中指标 两组淋巴清扫数对比,差异无统计学意义(P>0.05);观察组的手术时间短于对照组,术中出血量少于对照组,差异有统计学意义(P<0.05)。见附表1。
2.2 术后指标 两组流质饮食恢复、排气、引流管拔除及住院时间对比,差异无统计学意义(P>0.05)。见附表2。
2.3 并发症 两组术后并发症发生率对比,12.20%vs17.50%,差异无统计学意义(P>0.05)。
3 讨论
结直肠癌发病与结肠慢性良性疾病、肠黏膜增生恶性病变密切相关。发病初期临床特征无特异性,使得临床难以通过症状表现进行明确诊断,而随着疾病进展,可引起腹腔积液或癌细胞转移,对患者生存质量造成影响,因此积极进行诊疗尤为关键。现阶段,对于未发生转移结肠癌,多采取腹腔镜下结直肠癌根除术治疗,相较于传统开腹手术,不但有助于减轻患者手术痛苦,还具有术后恢复快、出血少等优势,利于缩短住院时间,促进术后恢复[6][7]。然而,随着医疗技术不断发展,除传统中间入路方式外,尾侧中间联合入路同样在临床中得到运用,但两种入路方式优劣仍未达到统一[8]。因此,围绕腹腔镜下尾侧中间联合入路与中间入路的临床效果展开研究十分关键,可为临床探究更佳手术入路方式提供依据。
本研究结果显示,两组淋巴清扫数对比未见显著差异,两组流质饮食恢复、排气、引流管拔除及住院时间对比未见明显差异,两组术后并发症发生率对比未见明显差异,但观察组的手术时间短于对照组,出血量少于对照组,提示尾侧联合中间入路可有效缩短手术时间、减少术中出血量,且不会增加并发症发生风险,安全性较高。分析其原因在于,中间入路作为结肠癌根治术经典入路方式,其特点为先对血管进行离断处理,更符合“无接触”原则,可有效降低癌细胞传播的可能性,对处理血管变异更具优势,同时不接触瘤体,可做到无瘤原则;此外,先行内侧游离,有利于手术视野暴露,便于处理血管,因此淋巴清扫更彻底。但以回结肠血管蒂下方切开进入Toldt's间隙,存在出现进入错误层面的可能,故对术野空间暴露、解剖层的辨识度要求较高,术者及助手需长时间练习才能够熟练掌握,因此无法快速进入正确解剖层面,使手术时间延长、出血量增加[9]。而尾侧入路是以右侧肠系膜根部与后腹膜交界作为解剖入口,有助于初学者找寻正确解剖层面,进而缩短手术时间、减少出血量,还可减少对系膜完整性的破坏。但该术式进入十二指肠前间隙后,难以提供良好的操作空间对血管进行结扎、分离,引起多种并发症。故将两种术式的优势与不足进行结合,实施尾侧中间联合入路,更符合解剖优势,可利用尾侧入路层面清晰的特点,扩展至胰十二指肠间隙后,返回中间入路,不仅能够缩短手术时间,还能达到中间入路的手术优势,安全性高,可作为手术入路的优选方案。
综上所述,尾侧中间联合入路用于腹腔镜右半结肠癌根治术中,临床效果较中间入路更具优势,可有效缩短手术时间,减少出血量且安全性高。
