鼻塞式同步间歇指令通气联合固尔舒治疗新生儿呼吸窘迫综合征的效果观察
2021-02-25马文彬郑丽文林金波
马文彬,郑丽文,林金波
新生儿呼吸窘迫综合征(NRDS)主要是指新生儿娩出不久后出现的肺功能障碍,该疾病的发病原因是由于患儿缺少肺泡表面活性物质(pulmonary surfa-ctant),进而导致肺泡发生进行性萎缩,引发呼吸困难、发绀、睡眠质量低等临床症状。目前,NRDS的有效治疗干预措施是鼻塞式同步间歇指令通气(nasal synchronized intermittent mandatory ventilation,NSIMV),其可显著改善患儿的临床症状,且并发症的发生率较传统的机械通气低,安全性、疗效均较好[1-2]。现观察NRDS患儿采取NSIMV联合固尔舒治疗的临床效果及应用价值,报道如下。
1 资料与方法
1.1 一般资料 选取2016年10月-2019年10月汕头潮南民生医院收治的NRDS患儿68例纳入研究,根据随机数字表法分为观察组和对照组,每组34例。观察组男19例,女15例;胎龄30~34(32.38±1.31)周。对照组男18例,女16例;胎龄30~34(32.14±1.13)周。2组患儿一般资料进行统计分析差异无统计学意义(P>0.05)。研究已获得医院医学伦理委员会审核批准。患儿家长均了解且同意本次试验,并签署知情同意书。
1.2 纳入及排除标准 纳入标准:(1)患儿均由临床症状诊断等确诊为NRDS;(2)小儿病历完整,治疗干预依从性较好,病情较为稳定;(3)患儿在本研究开展前未接受过同类型治疗干预。排除标准:(1)失访或中途不接受试验治疗措施者;(2)病历资料残缺者;(3)存在严重肝肾功能异常患儿;(4)有急、慢性感染患儿;(5)存在先天性代谢类疾病或血液系统疾病患儿;(6)由于严重循环障碍、出血性疾病、先天性心脏病、先天性畸形等导致呼吸衰竭患儿。
1.3 方法 2组均采用肺表面活性物质固尔舒(意大利凯西制药公司生产,注册证号H20030598)治疗,小儿首次药物剂量40~100 mg/kg,应用气管插管给药。观察组采取NSIMV:仪器选用Evita 2 dura呼吸机(型号:babylog 8000 Dräger),将其与双鼻塞连接,仪器模式设定为同步间歇指令通气,其参数设置:respiratory R呼吸频率30~45次/min,吸气峰压(PIP)10~20 cmH2O(1 cmH2O=0.098 kPa),呼气末正压(PEEP)4~6 cmH2O,FiO20.21~0.50,SpO288%~93%。对照组采取鼻持续气道正压通气(NCPAP),仪器选用Fabian瑞士菲萍呼吸机,将其与双鼻塞连接,参数设置:SpO290%~95%,PEEP 4~8 cmH2O,FiO20.21~0.60。
1.4 观察指标及评定标准 (1)2组患儿治疗前与治疗12、24 h后血气指标(PaO2、PaCO2、SaO2)、氧合指数[OI=动脉血氧分压(PaO2)/吸入氧浓度(FiO2)]变化情况;(2)统计比较治疗干预成功率及并发症发生率。治疗成功评估标准是小儿的呼吸困难症状显著缓解,病情得到有效改善,血氧饱和度改善显著,小儿在通气治疗后不需要再实施机械通气治疗;失败的评估标准是小儿的临床症状无明显改善甚至加重,需继续使用机械通气治疗。
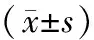
2 结 果
2.1 血气指标比较 治疗前,2组血气指标均无显著差异(P>0.05);治疗后12、24 h,2组PaO2、SaO2较治疗前显著上升,且观察组上升更加明显(P<0.05),2组PaCO2较治疗前依次下降,且观察组下降更多(P<0.05)。见表1。

表1 2组患儿治疗前后血气指标比较
2.2 OI比较 治疗前,2组OI值无显著差异(P>0.05);治疗12、24 h后,2组OI值较治疗前均依次上升,且观察组OI值大于对照组(P<0.05)。见表2。

表2 2组患儿OI比较
2.3 治疗干预成功率、并发症发生率比较 观察组治疗干预成功率为94.12%,对照组为67.65%,2组疗效比较差异有统计学意义(P<0.05);相比于对照组,观察组低氧血症发生率更低,差异存在统计学意义(P<0.05),鼻损伤率、腹胀发生率2组对比差异无统计学意义(P>0.05)。见表3。

表3 2组患儿治疗干预成功率、并发症发生率比较 [例(%)]
3 讨 论
由表面活性剂缺乏引起的RDS是早产儿死亡和发病的主要原因。NRDS是指由于新生儿的肺功能发育不完全,肺部生成的肺表面活性物质缺乏,导致肺顺应性降低,肺泡萎缩,从而导致缺氧、肺不张、肺动脉压增高等情况,是造成重症监护病房早产儿死亡的主要原因,给小儿的带来极大的不良影响。既往多采取有创机械通气,疗效一般且并发症较多[3]。表面活性剂替代治疗RDS安全有效。气管内给药是目前唯一被批准的表面活性剂给药途径;然而,这需要气管内插管,然后经常进行机械通气,并伴有并发症。
随着非侵入性呼吸支持[包括NCPAP、高流量鼻腔插管(HFNC)和无创正压通气(NIPPV)]逐渐成为新生儿最初的呼吸支持方式,25~28周妊娠婴儿中有50%的人可以避免插管。然而,在无创性呼吸支持失败后插管的婴儿接受延迟表面活性剂和长时间机械通气,其气胸、死亡、支气管肺发育不良(BPD)的发生率较高。因此,早期无创呼吸支持和早期表面活性剂的联合应用可能会进一步改善预后。现阶段,NCPAP是临床上常用的治疗手段,其能显著改善NRDS患儿的氧合情况,疗效较优,但并发症的发生率高[4-5];而NSIMV是在NCPAP治疗的基础上加强频率的同步间歇正压,与NCPAP相比,NSIMV的呼吸支持效果更好,能有效克服气道阻力,疗效较优。孙欣等[6]对早产儿(平均胎龄 31周,产后22 h)进行性呼吸窘迫综合征患儿采取NCPAP治疗,治疗3 h后,结果显示稀释的猪表面活性剂(20 mg/ml)喷射雾化对其没有任何有益作用。王雪茹等[7]在其研究报道中显示,在预防性雾化吸入合成表面活性剂应用治疗后,通过振动网喷雾器和定制适配器在3 h内给28~32周的胎龄婴儿通过鼻尖接受NCPAP,可以有效减少气管内插管的需要;然而,鉴于雾化器输出速率的可变性,研究人员不建议进一步使用这种药物装置组合。在NCPAP中应用表面活性剂的几项研究表明[8-9],插管、表面活性剂给药和拔管(保险技术)以及使用气管插管的微创肺表面活性剂注入(LISA)或经细管肺表面活性剂注入(MIST)等技术采取表面活性剂给药均有很好的效果。本研究结果显示,治疗前2组血气指标均无显著差异,治疗后12、24 h,2组PaO2、SaO2较治疗前显著上升,PaCO2较治疗前依次下降,且观察组上升、下降更加明显(P均<0.05);治疗前2组OI值无显著差异,治疗12、24 h后,2组OI值较治疗前均依次上升,且观察组OI值大于对照组(P<0.05)。相比于对照组,观察组低氧血症发生率显著更低,差异有统计学意义(P<0.05),对照组治疗的安全性差,易致使小儿发生低氧血症;观察组治疗干预成功率为94.12%,高于对照组的67.65%,差异存在统计学意义(P<0.05),该结果的出现可能是因NSIMV设置了稳定的呼吸支持频率,在保证有效呼吸支持时能合并预防肺泡萎缩,扩张小气道,因此其并发症发生率更低,有效率更高[10]。
综上所述,NRDS患儿采取NSIMV联合固尔舒治疗的疗效显著,值得临床推广应用。
