普通外科围术期疼痛管理上海专家共识
2021-02-05上海市医学会麻醉科专科分会上海市医学会普外科专科分会
上海市医学会麻醉科专科分会 上海市医学会普外科专科分会
普通外科手术方式复杂、多样,围术期疼痛可增加手术患者术后并发症的发生风险,影响患者术后早期活动和康复。如在手术开始阶段未对疼痛进行有效管理,持续的疼痛刺激可引起中枢神经系统发生病理性重塑,急性疼痛有可能发展为难以控制的慢性疼痛。实施规范化的围术期疼痛管理对于普通外科手术患者的术后康复具有重要意义。为此,上海市医学会麻醉科专科分会和上海市医学会普外科专科分会组织相关领域专家,综合国内外相关文献并结合上海市麻醉科和普通外科医师的临床实践,撰写了《普通外科围术期疼痛管理上海专家共识》,以期为普通外科围术期的疼痛管理提供参考,促进患者的术后康复。
1 普通外科围术期疼痛管理的原则[1]
1.1 规范化镇痛管理 普通外科手术的术后镇痛可纳入全院的术后疼痛管理架构中,成立全院性或以麻醉科为主,包括普通外科医师和护士在内的急性疼痛管理(acute pain service,APS)小组,能有效地提高普通外科围术期的镇痛质量。APS小组的工作范围和目的:①治疗围术期疼痛,评估和记录镇痛效果,处理不良反应和镇痛治疗中出现的问题;②进行术后镇痛必要性和相关知识的宣教;③提高手术患者的舒适度和满意度;④减少术后疼痛相关并发症的发生。
1.2 预防性镇痛 现代疼痛管理倡导预防性镇痛的理念,即于术前给予患者效果良好的麻醉或神经阻滞,并在疼痛出现之前给予足够的镇痛药物[如选择性环氧合酶(COX)-2抑制剂],以减少创伤性应激的发生,防止中枢敏化导致的疼痛阈值降低,减少术后镇痛药物用量和延长镇痛时间。
1.3 多模式镇痛[2]多模式镇痛是指联合应用不同镇痛方法和不同作用机制的镇痛药物,采用不同的给药途径,作用于疼痛发生的不同部位、时相和靶点,从而达到镇痛作用叠加或协同的目的,以减少药物不良反应的发生。多模式镇痛是目前较为理想的围术期镇痛管理方案。
目前推荐的联合用药方案,包括阿片类药物分别与选择性COX-2抑制剂、非选择性NSAID药物和(或)对乙酰氨基酚等合用。普通外科围术期多模式镇痛推荐在超声引导下行神经阻滞或椎管内镇痛的基础上,联合使用多种镇痛药物。对于采用自控镇痛的患者,自控镇痛药物使用结束后,建议继续口服或静脉给予NSAID药物以减轻术后残余疼痛。
1.4 个体化镇痛 不同患者对疼痛和镇痛药物的反应存在个体差异,不同类型普通外科手术的疼痛强度和疼痛持续时间也存在较大的差异,这与手术部位和手术类型密切相关;应根据患者的疼痛程度,选择口服或静脉用药、硬膜外镇痛、患者自控镇痛(patient controlled analgesia,PCA)等不同的镇痛方式。个体化镇痛应综合考虑各种因素,制订最优化的疼痛管理方案。此外,个体化镇痛还应考虑患者因素,患者使用最小的药物剂量即可达到最佳的镇痛效果。有条件时,可采用基因多态性检测,进行疼痛程度分层管理,以指导阿片类药物的使用[3]。
2 普通外科围术期疼痛管理的药物[4-6]
镇痛药物的应用是普通外科围术期镇痛管理的基石。目前,普通外科围术期常用的镇痛药物包括局部麻醉药、NSAID、对乙酰氨基酚、阿片类药物、曲马多、氯胺酮、加巴喷丁和普瑞巴林等。医护人员应熟练掌握常用镇痛药物的作用机制、用法和用量、禁忌证、不良反应,详见附件1。针对不同类型的疼痛选择相应的镇痛药物。例如,炎性疼痛可选用NSAID药物,切口痛可选用阿片类药物,内脏痛可选用羟考酮,神经病理性疼痛可选用加巴喷丁或普瑞巴林等[7]。
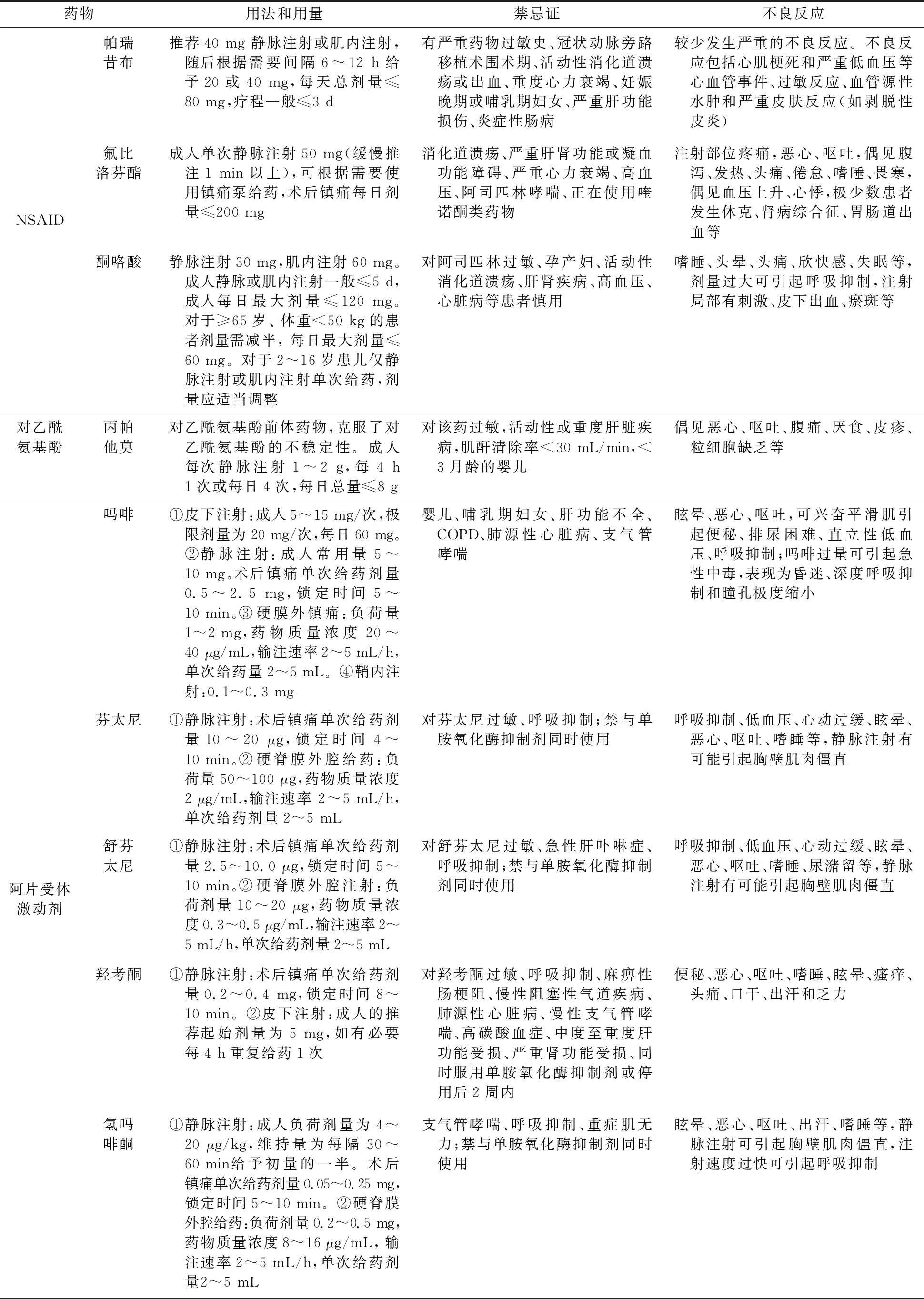
附件1 普通外科围术期疼痛管理的常用药物
3 普通外科围术期疼痛管理的技术
3.1 PCA技术 PCA是医护人员根据患者的疼痛程度等因素,预先设置镇痛药物的给药模式,再交由患者“自我管理”的一种镇痛技术。其中以硬膜外患者自控镇痛(patient controlled epidural analgesia,PCEA)和静脉患者自控镇痛(patient controlled intravenous analgesia,PCIA)的应用最为广泛。
3.1.1 PCEA PCEA利用PCA装置将药物输入患者的硬脊膜外腔,主要适用于胸背部及以下区域疼痛的镇痛。在局部麻醉药复合阿片类药物的PCEA方案中,常用的局部麻醉药为0.10%~0.15%罗哌卡因或0.10%~0.12%布比卡因,常用的阿片类药物及其用法见表1。以0.1%布比卡因+2 μg/mL芬太尼或0.3 μg/mL舒芬太尼为例,将上述药物以0.9%氯化钠溶液稀释至250 mL。镇痛泵参数设置为输注速率2~5 mL/h,单次给药剂量2~5 mL,锁定时间10~20 min。
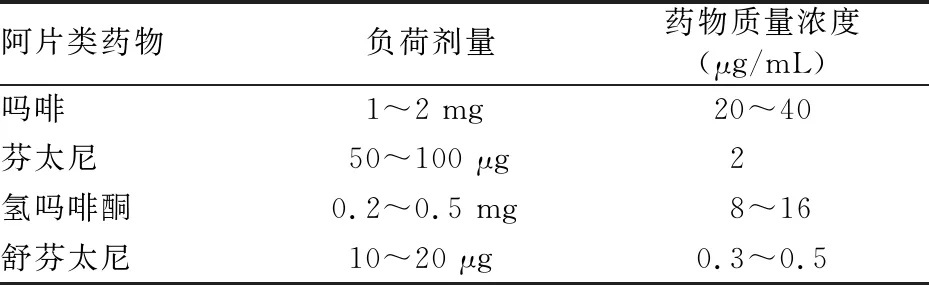
表1 PCEA中常用的阿片类药物及其用法
3.1.2 PCIA PCIA利用PCA装置经静脉途径给药,操作简便,可供选择的药物较多,适用范围较广,但PCIA是全身性用药,用药后产生的不良反应较多,镇痛效果略逊于PCEA。阿片类药物PCIA的常用镇痛方案见表2。对于非阿片类药物耐受的患者,不推荐设定背景剂量给药,建议采用多模式镇痛。

表2 PCIA中阿片类药物的常用镇痛方案
3.2 椎管内镇痛技术 椎管内镇痛适用于胸部、腹部和下肢手术的术后镇痛。椎管内镇痛可分为蛛网膜下腔阻滞和硬膜外阻滞,后者还包括骶管阻滞。椎管内镇痛的主要优点是对患者的呼吸、循环等生理功能影响小,相对于全身给药,其不良反应发生率较低。此外,椎管内镇痛无明显的运动神经阻滞。相对于PCIA,PCEA对患者的意识无影响,镇痛效果更好,且利于患者活动。腹部手术后硬膜外镇痛可改善肠道血流,降低胰岛素抵抗,促进肠蠕动和肠功能的恢复;但椎管内镇痛有时会导致由阻滞不完全,或阻滞过度引起的下肢乏力、低血压等情况发生。
椎管内镇痛患者硬膜外血肿的发生率较低,但接受抗凝或抗血小板药物治疗的患者硬膜外血肿发生率显著增高。因此,肝功能严重障碍、凝血功能异常的患者禁用硬膜外阻滞镇痛。在拔除硬膜外导管前,预防性抗凝剂量的低分子肝素应停用12 h,治疗剂量的低分子肝素应停用24 h,普通肝素应停用8 h;或在INR≤1.4后拔除硬膜外导管,使用比伐卢定或阿哌沙班的患者应在APTT正常后拔除硬膜外导管。椎管内留置导管期间不建议使用抗凝或抗血小板药物。拔除硬膜外导管后至少4 h方可恢复使用低分子肝素或普通肝素[8]。
3.3 超声引导神经阻滞技术[1,9]神经阻滞镇痛可减少伤害性刺激的中枢传入,其不良反应少,随着超声技术的普及,现已广泛用于普通外科围术期镇痛。穿刺部位感染、严重畸形、局部麻醉药过敏是超声引导神经阻滞的禁忌证。
3.3.1 颈浅丛阻滞 颈丛阻滞能为颈部手术提供良好的术后镇痛。主要适用于甲状腺、颈部血管、颈椎等手术的麻醉和术后镇痛,也适用于部分头颅、耳部手术的麻醉和术后镇痛。联合胸椎部神经阻滞还适用于锁骨、上胸部、肩部等部位的手术麻醉和术后镇痛。
3.3.2 前锯肌平面阻滞 前锯肌平面阻滞多用于胸壁、胸腔和背部手术的麻醉和术后镇痛。如乳腺癌根治术、乳腺腔镜手术、开胸手术、胸腔镜手术、胸腔引流术和腋下区手术等。
3.3.3 腹横肌平面阻滞 腹横肌平面阻滞适用于各种腹部手术和腹股沟区手术的麻醉和术后镇痛,如疝修补术、减重手术、常规腹腔镜手术、阑尾切除术等。
3.3.4 腹直肌鞘阻滞[10]腹直肌鞘阻滞多用于经腹直肌切口的腹部手术的麻醉和术后镇痛,如胃肠道手术、单孔腹腔镜手术、腹腔镜腹股沟斜疝修补术等,也可用于脐疝手术的麻醉和术后镇痛。
3.3.5 腰方肌阻滞 腰方肌阻滞多用于腹部和下肢手术的麻醉和术后镇痛,如疝修补术、腹腔镜手术、阑尾切除术、胃部手术等。
3.3.6 髂腹下神经、髂腹股沟神经阻滞 髂腹下神经和髂腹股沟神经阻滞多用于腹股沟手术(如腹股沟疝修补术)和盆腔手术的麻醉和术后镇痛。由于髂腹下神经和髂腹股沟神经进入腹横肌平面与穿出腹横肌平面不一定同步,可能导致阻滞效果不理想,可在腹外斜肌与腹内斜肌之间追加5~10 mL的0.5%罗哌卡因,以确保两根神经同时被阻滞。
4 不同类型普通外科手术的围术期镇痛方案
围术期镇痛一般采用多模式镇痛方案,镇痛药物一般以对乙酰氨基酚和(或)NSAID药物为基础,手术切皮前15~30 min给予首次剂量,术后24~48 h按时追加给药,但应注意药物使用的禁忌证。对于微创手术,首选对乙酰氨基酚和(或)NSAID药物镇痛,如效果不佳,可按需给予阿片受体部分激动剂。对于创伤大、疼痛剧烈的开腹手术,给予阿片受体激动剂的PCIA,可联合使用右美托咪定,以及低浓度局部麻醉药复合阿片类药物的PCEA。根据手术部位、类型、麻醉医师的经验,选择合适的神经阻滞方法。
4.1 颈部手术 颈部手术后疼痛一般较轻,单纯对乙酰氨基酚和(或)NSAID镇痛多可明显缓解疼痛。对于创伤大的颈部淋巴结广泛清扫手术,可考虑联合使用阿片受体部分激动剂,甚至阿片受体激动剂镇痛。局部浸润或颈浅丛阻滞是颈部手术常用的术中和术后镇痛方法,根据手术方式,选择相应的阻滞方法。
4.2 乳腺手术 乳腺手术后疼痛多为轻度至中度,在单纯对乙酰氨基酚和(或)NSAID药物镇痛的基础上,可考虑联合使用阿片受体部分激动剂镇痛。对于创伤大的乳腺癌根治手术,可考虑采用阿片受体激动剂镇痛。根据手术范围,选择局部麻醉药局部浸润或超声引导下前锯肌平面阻滞作为术中和术后镇痛方法。
4.3 腹壁疝手术 腹壁疝手术后疼痛多为轻度,单纯对乙酰氨基酚和(或)NSAID药物镇痛即可明显缓解疼痛。根据手术范围,可选择局部麻醉药局部浸润,超声引导下腹横肌平面阻滞、腹直肌鞘阻滞或髂腹下神经、髂腹股沟神经阻滞作为术中和术后镇痛方法。对于巨大切口疝或其他复杂疝的手术,以及预期疼痛达中度或重度的患者,可考虑行PCEA或阿片受体激动剂的PCIA。
颈部手术、乳房手术和腹壁疝手术术后镇痛优先采用口服镇痛药物,选择镇痛药物时,应注意患者有无药物相关禁忌证。
4.4 胃肠手术 胃肠手术可采用开放或微创的方式,术后疼痛多为中度至重度。对于微创胃肠手术,可采用阿片受体激动剂的PCIA,也可选择联合局部麻醉药切口浸润或超声引导下腹横肌平面阻滞、腹直肌鞘阻滞、腰方肌阻滞等镇痛方法。
对于开放性胃肠手术,首选局部麻醉药复合阿片类药物行PCEA。此外,可选择术前口服加巴喷丁或普瑞巴林,术中静脉输注利多卡因、氯胺酮、右美托咪定,术后采用阿片受体激动剂的PCIA。此外,可选择联合局部麻醉药切口浸润或超声引导下腹横肌平面阻滞、腹直肌鞘阻滞、腰方肌阻滞等镇痛方法。
4.5 肝胆手术 根据手术类型和术后疼痛程度制订镇痛方案。如患者肝功能无明显异常,血小板计数及其功能均正常,镇痛药物的选择以对乙酰氨基酚和(或)NSAID为基础。
对于微创肝胆手术,患者术后早期如能恢复饮食,可口服镇痛药物。选择镇痛药物时应注意患者肝功能情况和胆道是否通畅,避免药物在体内蓄积,诱发或加重相关不良反应。此外,还可联合采用局部麻醉药切口浸润或超声引导下腹横肌平面阻滞、腹直肌鞘阻滞、腰方肌阻滞等镇痛方法。
对于开放性肝胆手术,首选局部麻醉药复合阿片受体激动剂的PCEA,但应注意患者的血小板计数及其功能,权衡硬膜外穿刺操作的安全性。此外,还可以采用局部麻醉药切口浸润或超声引导下腹横肌平面阻滞、腹直肌鞘阻滞、腰方肌阻滞,并联合阿片受体激动剂的PCIA。
4.6 胰腺手术 胰腺手术后疼痛多为重度。胰腺疾病患者多伴有阻塞性黄疸,如患者肝功能无明显异常,血小板计数及其功能均正常,镇痛药物的选择以对乙酰氨基酚和(或)NSAID为基础。
对于微创手术,可采用阿片受体激动剂的PCIA。此外,还可联合采用局部麻醉药切口浸润或超声引导下腹横肌平面阻滞、腹直肌鞘阻滞、腰方肌阻滞等镇痛方法。选择镇痛药物时应注意患者的营养状态和肝功能情况,避免药物在体内蓄积,诱发或加重相关不良反应。
对于开放性胰十二指肠切除术,首选局部麻醉药复合阿片类药物的PCEA,但应注意患者的血小板计数及其功能。此外,还可采用局部麻醉药切口浸润或超声引导下腹横肌平面阻滞、腹直肌鞘阻滞、腰方肌阻滞,并联合阿片受体激动剂的PCIA。
4.7 其他腹部外科手术 对于急腹症手术,在诊断尚未明确时,可考虑适度使用镇痛药物,但应避免因镇痛掩盖病情,延误诊断。一旦诊断明确,应在积极处理病因的同时,选择给予适量的镇痛药物,以减轻患者的痛苦。
对于手术创伤小、术后疼痛仅为轻度至中度的患者,镇痛药物的选择以对乙酰氨基酚和(或)NSAID为基础。如患者疼痛VAS评分≥4分,可按需给予阿片受体部分激动剂。术后镇痛药物优先采用口服方式,选择镇痛药物时,应考虑患者有无相关禁忌证。此外,可根据手术部位,选择局部麻醉药切口浸润或超声引导下腹横肌平面阻滞、腹直肌鞘阻滞、腰方肌阻滞等镇痛方法。
对于手术范围广,术后疼痛剧烈的患者,镇痛药物可以对乙酰氨基酚和(或)NSAID为基础。也可术前口服加巴喷丁或普瑞巴林,术中静脉输注利多卡因、氯胺酮、右美托咪定,术后采用阿片受体激动剂的PCIA。此外,可根据手术部位,选择局部麻醉药复合阿片类药物的PCEA、局部麻醉药切口浸润或超声引导下腹横肌平面阻滞、腹直肌鞘阻滞、腰方肌阻滞等镇痛方法。
5 普通外科手术围术期镇痛的常见问题和处理
5.1 镇痛不全 镇痛不全的原因:①对术后疼痛程度评估不足;②镇痛方案未遵循个体化原则;③镇痛药剂量较小;④镇痛装置发生故障,如硬膜外镇痛时导管脱落、折叠、扭曲或堵塞,PCA泵发生故障等。处理原则:①分析原因,发现并排除镇痛装置的故障,对患者术后疼痛进行动态评估,坚持个体化原则,及时调整镇痛药的配方和PCA泵的设置,最大限度地减轻患者术后疼痛;②对于疼痛VAS评分>3分的患者,可先静脉注射帕瑞昔布40 mg或氟比洛芬酯50 mg,如效果不佳,建议分次静脉注射芬太尼0.05 mg或吗啡2 mg,密切监测患者的呼吸情况;③可将PCA泵的给药剂量上调为原来的1.5倍,继续观察疗效和有无不良反应发生,并及时进行调整。
5.2 呼吸抑制 呼吸抑制是指患者通气不足,导致CO2蓄积,严重时可伴有低氧血症;老年患者更易发生过度镇静和呼吸抑制。原因:①麻醉药物残留、椎管内镇痛阻滞平面过广等;②术后镇痛药物剂量不当、镇痛泵设置错误等;③胸部和上腹部手术可影响呼吸功能,术后易发生限制性通气功能障碍,肺泡通气不足、咳嗽乏力、肺内分泌物潴留,引发肺炎和肺不张等并发症,从而导致肺内通气/血流比例失调,肺内分流增加和低氧血症发生。处理原则:①暂停麻醉性镇痛药的应用,减少镇痛泵的用药剂量;②保持呼吸道通畅,对于舌后坠的患者可放置口咽通气道,及时吸痰,清理口腔分泌物;③术后常规监测呼吸频率和指脉氧饱和度,给予吸氧,避免发生潜在缺氧;④对于由阿片类药物过量或残余导致的呼吸抑制,当呼吸频率<8次/min时,可静脉注射纳洛酮5~10 μg/kg,必要时静脉注射3~5 μg/(kg·h);⑤对于硬膜外镇痛时阿片类药物未过量但发生呼吸抑制的患者,应考虑导管是否移位至蛛网膜下腔,此时须终止硬膜外镇痛;⑥持续密切观察患者的呼吸和氧合状态。总之,应遵循个体化和多模式镇痛原则,避免由阿片类药物过量导致的呼吸抑制发生。
5.3 术后恶心呕吐(postoperative nausea and vomiting,PONV) PONV是术后常见的并发症,其发生率高达25%~30%。PONV发生的原因如下。①患者因素:小儿、女性和肥胖患者是PONV的高危人群,PONV的发生还与患者术前焦虑、禁食等有关。②手术因素:妇科手术、腹腔镜手术和长时间手术是PONV发生的高危因素。③麻醉因素:全身麻醉后PONV发生率显著高于局部麻醉或神经阻滞后,导致PONV发生的主要麻醉药物包括阿片类药物、吸入麻醉药、依托咪酯、氯胺酮等。处理原则:①明确有无导致PONV发生的内外科因素,如有无脱水,是否存在肠梗阻和胃扩张等消化道因素,有无脑水肿、颅内压增高,以及肿瘤患者是否接受放射治疗或化学治疗等。②若无上述因素,应考虑由镇痛药物导致的PONV。研究结果表明,某种止吐药用药6 h内再次应用该药无效时,应更换其他止吐药。建议静脉注射昂丹司琼0.10~0.15 mg/kg、帕洛诺司琼0.25 mg、阿瑞匹坦40 mg、甲氧氯普胺10 mg或小剂量氟哌利多。此外,穴位针刺治疗对PONV也有很好的疗效。③对于频繁发生PONV的患者,应警惕其有无电解质紊乱。
5.4 低血压和心动过缓 低血压和心动过缓发生的原因:①椎管内阻滞与全身麻醉联合应用;②低血容量;③心血管代偿功能不足,伴有心动过缓或传导阻滞;④术前使用抗高血压药物或β受体阻滞剂;⑤突然的体位变动可发生严重低血压、心动过缓,甚至诱发心跳骤停;⑥镇痛药物选择不当或过度镇静。处理原则:①一般治疗措施,包括吸氧、抬高双下肢、加快输液速度等;②中度至重度或迅速进展的低血压,可静脉注射麻黄素5~20 mg或去氧肾上腺素40~100 μg;③严重的心动过缓可静脉注射阿托品0.5~1.0 mg;④严重的低血压和心动过缓可静脉注射阿托品和麻黄素,如仍无反应须立即静脉注射小剂量肾上腺素(5~10 μg);⑤检查麻醉平面、镇痛泵药物和设置;⑥加强生命体征监测。
5.5 尿潴留 术后8 h内患者不能自行排尿或膀胱内尿量>600 mL称为术后尿潴留。尿潴留发生的原因包括全身和椎管内麻醉后排尿反射受抑制,阿片类药物减弱了膀胱平滑肌和括约肌的张力,手术导致的创伤性应激和神经损伤,切口疼痛引起膀胱括约肌反射性痉挛、机械性梗阻,以及患者不习惯床上排尿等。术后尿潴留的发生与患者的年龄、手术、麻醉、液体输入量、所用药物、有无尿道功能障碍史等有关。处理原则:可通过物理疗法、中医治疗或药物治疗促进排尿。①物理疗法:用40~45 ℃温水冲洗患者会阴部,或用热毛巾热敷骶尾部,可刺激尿道周围神经,促进尿液排出;于患者下腹部膀胱膨隆处轻轻按摩,并自膀胱底部向下按压,促进尿液排出。②药物治疗:如新斯的明或酚苄明。③对于上述方法仍不能缓解尿潴留的患者,可留置导尿管以促进尿液排出。
5.6 下肢麻木、肌力下降 下肢麻木、肌力下降发生的原因:术后下肢运动障碍多由硬膜外镇痛或神经阻滞时使用高浓度局部麻醉药所致,也可由硬膜外血肿、硬膜外导管在硬脊膜外腔压迫一侧相应的脊神经根所致。处理原则:①肌力恢复前制动;②检查所用局部麻醉药的种类和浓度;③排除由穿刺造成的神经损伤和硬膜外血肿的可能;④硬膜外镇痛出现局部肌无力的患者,可尝试将导管拔出1~2 cm;⑤必要时行肌电图、MRI等检查;⑥对于下肢麻木,且乏力时间较长的患者,应警惕压迫导致褥疮、血栓形成等发生的风险。
5.7 腹胀、便秘 腹腔内手术、全身麻醉、拟胆碱药物可减弱胃肠道动力,导致腹胀和便秘发生;阿片类药物能减弱内脏运动,导致胃潴留、腹胀和便秘发生;此外,患者术后卧床时间过长也不利于肠道功能的恢复。处理原则:鼓励患者术后早期进行床上活动,有利于缓解腹胀,促进肠功能恢复。对于使用镇痛泵的患者,若无活动禁忌,应鼓励其进行床上活动和(或)下床活动。针灸也有助于胃肠道功能的恢复。
6 小 结
规范化、个体化的围术期疼痛管理有助于缓解患者疼痛,促进其早期恢复进食和活动,减少术后并发症的发生。本共识介绍了围术期镇痛常用的药物和方法,并根据国内外相关文献和工作实践,阐述了普通外科常见手术围术期的多模式镇痛方案,以及镇痛过程中常见问题的处理方法。在临床实践中,良好的普通外科围术期疼痛管理需要麻醉科医师、普通外科医师和护士等多学科团队的参与和协作,本着以患者为中心的原则,根据不同的手术方式,结合患者自身因素,制订个体化的术后疼痛管理方案,使手术患者获得安全、有效、舒适和满意的镇痛效果。

附件1(续)
执笔专家:顾卫东(复旦大学附属华东医院麻醉科)、赵璇(同济大学附属第十人民医院麻醉科)、何振洲(上海交通大学医学院附属仁济医院麻醉科)
参与讨论专家:仓静(复旦大学附属中山医院麻醉科)、缪长虹(复旦大学附属中山医院麻醉科)、袁红斌(上海长征医院麻醉科)、陆智杰(东方肝胆外科医院麻醉科)、楼文晖(复旦大学附属中山医院普通外科)、曹晖(上海交通大学医学院附属仁济医院普通外科)、刘颖斌(上海交通大学医学院附属仁济医院普通外科)、唐健雄(复旦大学附属华东医院普通外科)、顾岩(上海交通大学医学院附属第九人民医院普通外科)
