子宫内膜癌术后辅助调强放疗与传统前后野外照放疗的效果对比研究
2021-01-19赵丽娟尹立杰
赵丽娟 尹立杰
子宫内膜癌(endometrial carcinoma,EC)是一种近年来发病率逐年上升的妇科恶性肿瘤,是继卵巢癌、宫颈癌之后女性生殖道第三位妇科恶性肿瘤,约占生殖道恶性肿瘤的20%~30%[1]。据统计每年我国的子宫内膜癌新发病例接近20 万。子宫内膜癌起源于子宫内膜上皮,常见于围绝经期、绝经后的女性[2]。极早期无明显症状,但是随着病程的增加会出现阴道流血、阴道排液,疼痛等。子宫内膜癌通常分为Ⅰ型和Ⅱ型,Ⅰ型约占子宫内膜癌患者的 80%,是雌激素依赖型,侵袭性较低,患者预后较好。Ⅱ型是非雌激素依赖型,约占子宫内膜癌患者的20%,侵袭性高,易早期出现远处转移及复发,预后较差。病理分期为腺癌、透明细胞腺癌和鳞状细胞癌[3]。目前对于子宫内膜癌的治疗常采用内分泌治疗、手术治疗、放疗以及化疗等方式。一般来说术后放疗是一种重要的治疗手段。临床研究表明,调强放射治疗(intensity-modulated radiotherapy,IMRT)[4]已经逐渐应用于子宫内膜癌的临床治疗中。IMRT 可以实现照射野与靶区的形状一致,可以在一定程度上最大限度的提高肿瘤照射剂量,同时又能尽量降低危及各个器官的受照面积和剂量,具有肿瘤局部控制率、减少并发症的优势。由于盆腔结构特殊,在使用传统常规放疗时接受处方剂量照射时,由于子宫内膜癌患者子宫切除后,肠道进入盆腔,活动受限,会影响消化系统、泌尿系统,导致严重的副作用[5]。因此本文进行子宫内膜癌术后辅助调强放疗与传统前后野外照放疗的效果对比研究,从并发症、复发情况、治疗结局等方面进行对比分析,希望可以为术后放疗的选择提供理论指导。
1 资料与方法
1.1 一般资料 选取2015 年1 月~2020 年1 月在本院放疗科住院治疗并完成随访的100 例子宫内膜癌患者作为研究对象。年龄45~65 岁,平均年龄(50.1±6.5)岁;经过临床分期,所有患者均在Ⅰb 期~Ⅱb 期;病理类型:88 例腺癌,12 例鳞癌。所有患者在入院治疗之后,均进行了手术,子宫和双附件全切,术中予以淋巴结取样,术后接受放疗。根据放疗方法的不同,将所有患者分为实验组(60 例)和对照组(40 例)。两组患者的临床分期、病理类型、淋巴结转移等一般资料比较差异无统计学意义(P>0.05)。见表1。纳入标准:①病理诊断结果表明患有子宫内膜癌并且进行手术;②入院时胃肠道、泌尿系统、骨髓功能正常;③所有患者均知情同意,接受不同的放疗方式;④临床病历及随访资料完整患者。排除标准:①患有其他严重妇科疾病患者;②由于患有其他恶性肿瘤切除子宫患者;③子宫内膜癌合并其他妇科恶性肿瘤患者;④ 临床病历及随访资料不完整患者。

表1 两组患者的临床特征分布情况比较(n)
1.2 方法
1.2.1 实验组 接受调强放疗[6]。根据美国放射治疗肿瘤学协作组(radiation therapy oncology group,RTOG)的推荐,使用临床靶体积(clinical target volume,CTV)区域(包括盆腔淋巴结,近3 cm 的阴道和阴道旁组织)勾画。使用Pinnacle 38.0 三维治疗计划系统生成的调强放疗计划,按95%的目标区域,采用7 野照射,接受50 Gy 的处方剂量,4~5 次/周,共28 次。放疗期间接受同步顺铂化疗。
1.2.2 对照组 接受传统前后野外照放疗。采用6mv-X 线直线加速器,距体表100 cm 处垂直照射,剂量DT 1800~2000 cGy,1 次/d,5 次/周,共接受25 次治疗。放疗期间接受同步顺铂化疗。
1.2.3 随访 对进行放疗后的两组患者进行定期随访,随访时间在4~30 个月,一般是通过电话、家访、门诊复查记录等方式,随访率达100%,主要关注患者的复发和生存情况。
1.3 观察指标及判定标准 比较两组并发症发生情况、复发率、死亡率及随访时的生存质量评分。并发症包括骨髓抑制、泌尿系统疾病反应及胃肠道疾病反应。根据患者在出院后所接受的各种影像检查(包括CT、B 超等),同时结合肿瘤标志物的检查,当指标出现异常,配合影像检查结果,判断复发情况。生存质量主要包括生理、家庭、情感、功能,采用医院自制评分量表,每部分各占25 分,评分越高生存质量越低。
1.4 统计学方法 采用SPSS19.0 统计学软件进行统计分析。计量资料以均数±标准差()表示,采用t 检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异具有统计学意义。
2 结果
2.1 两组患者并发症发生情况比较 实验组患者骨髓抑制、胃肠道疾病反应、泌尿系统疾病反应的发生率均低于对照组,差异有统计学意义(P<0.05)。见表2。
2.2 两组患者预后情况比较 随访过程中,无失访患者,共100 例,平均随访时间(20.8±7.5)个月。实验组复发率、死亡率低于对照组,但差异无统计学意义(P>0.05)。见表3。
2.3 两组患者生存质量评分比较 实验组患者的生理状况、家庭状况、情感状况、功能状况评分低于对照组,差异有统计学意义(P<0.05)。见表4。

表2 两组患者并发症发生情况比较[n(%)]

表3 两组患者预后情况比较[n(%)]
表4 两组患者生存质量评分比较(,分)
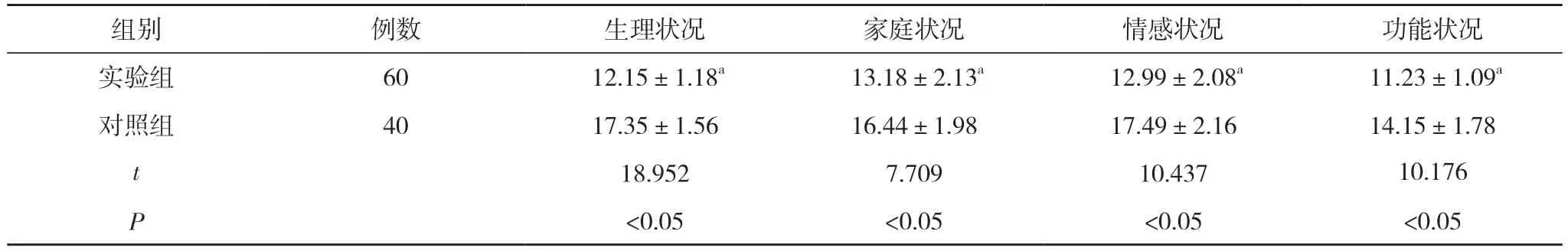
表4 两组患者生存质量评分比较(,分)
注:与对照组比较,aP<0.05
3 讨论
子宫内膜癌是目前严重威胁女性健康的第三位常见生殖器肿瘤之一,在我国的发生率仅次于宫颈癌[7]。并且近年来子宫内膜癌在全球范围内的发病率逐渐呈年轻化趋势发展,发病率和死亡率逐年增加[8]。经研究,子宫内膜癌的发病年龄阶段多见于50~70 岁的绝经妇女,但是近年来发病趋势呈年轻化[9]。子宫内膜癌的治疗一般根据患者是否有保留生育功能的需求,分阶段采取不同的治疗方案。治疗方式主要是手术为主,辅助以放化疗和内分泌治疗等[10]。子宫内膜癌患病早期,通过及时诊治和手术治疗可以获得较好的预后效果。但是值得注意的是,少部分患者会在子宫内膜癌术后出现一定程度的复发和转移。所以需要在术后辅助放射治疗。调强放疗是一种新型的放疗治疗技术,术前使用增强CT 扫描确定病变区域,同时优化治疗剂量,减少对正常区域的损伤。
本次研究结果表明,实验组患者骨髓抑制、胃肠道疾病反应、泌尿系统疾病反应的发生率均低于对照组,差异有统计学意义(P<0.05)。实验组的复发率和死亡率低于对照组,差异无统计学意义(P>0.05)。可能由于样本量较少的原因,差异并不显著。但实验组患者生理状况、家庭状况、情感状况、功能状况评分低于对照组,差异有统计学意义(P<0.05)。
综上所述,子宫内膜癌术后辅助调强放疗与传统前后野外照放疗对比,可以在一定程度上减轻并发症的发生,改善预后,提高患者生存质量。
