近视患者小切口角膜基质透镜取出术后早期角膜后表面高度变化的相关研究
2021-01-13杨丹丹尹禾
杨丹丹 尹禾
角膜激光手术在我国的发展已有近三十年历史,随着医学水平的不断提高,角膜激光手术方式的不断更新,小切口角膜基质透镜取出术(small incision lenticule extraction ,SMILE)以“无瓣”、“微创”的优势被越来越多的近视患者所接受,其安全性和有效性也得到了认可。在既往的相关学习中,我们知道角膜膨隆和扩张性角膜疾病是角膜激光手术后最严重的并发症,术后角膜厚度变薄及生物力学的降低,使其增加了发生角膜膨隆的风险[7]。临床中我们用角膜后表面高度的变化用来评估术后角膜后表面的形态及稳定性,从而预测其发生角膜扩张的可能性。然而,我们通过对相关研究的学习,发现既往大多数关于LASIK术后角膜后表面的高度的研究都认为术后角膜后表面前移[1,2],但仍然存在一定的争议[3,4]。本研究主要通过运用Pentacam来观察近视患者SMILE术后角膜后表面高度的变化,将其分为中低度近视组和高度近视组,以进一步了解不同近视人群SMILE手术后角膜后表面高度的变化,从而更好的预防SMILE手术后角膜扩张的发生。
资料与方法
一、一般资料
收集2019年2~7月在武汉艾格眼科医院接受SMILE手术的患者,年龄在18~40周岁之间,总共53例(100只眼),其中男性20例,女性33例。按其等效球镜度数(球镜+1/2柱镜)将其分为两组A组,B组。其中A组为中低度近视组(≤6 D),共60只眼;B组为高度近视组(>6 D),共40只眼。
二、纳入标准
(1)年龄在18~40岁之间,男女不限,心理健康;(2) 所有患者均完善术前相关检查,排除相关禁忌证,其最佳矫正视力≥0.8;(3)连续2年每年屈光度数的改变≤0. 50 D;(4)停戴软性角膜接触镜大于1 周或硬性角膜接触镜大于3周;(5)无其他眼部器质性疾病史、外伤史及手术史等;(6)无影响手术恢复的全身器质性病变。
三、术前检查方法
所有患者术前常规检查,包括视力、眼压(NIDEK nt-510)、综合验光(NIDEK AOS-1500)、A型超声测量角膜中央厚度(central corneal thickness,CCT)、角膜地型图、散瞳后前置镜查眼底。
使用Pentacam眼前节分析系统(德国OCULUS公司)测量角膜后表面的高度。Pentacam测量得到的高度数据是角膜前后表面上任一点相对于最佳拟合球面(best fit sphere,BFS)的垂直距离,其与测量方向及参考点的轴位无关。BFS采用角膜中央8 mm 区域,均以术前最佳拟合球面为同一参照体测量。本次选取角膜顶点后表面高度为角膜中央后表面高度(posterior central elevation,PCE),分别测量3次,取其平均值。术后角膜后表面的高度减去术前角膜后表面的高度即为角膜中央后表面高度的变化(ΔPCE)。所得值为正值,说明角膜后表面前凸;若为负值,说明角膜后表面后移。所有检查均在暗室里进行,选择QS为OK的图像。
四、手术方法
所有患者接受的手术方式均为SMILE,手术设备为德国蔡司Visumax3.0,所有手术均为同一位医生完成。手术设定的能量为140 nJ,频率为500 KHz,负压吸引时间均为23 s,所有患者手术顺利,无一例发生负压脱失。手术帽的设定为120 mm,直径7.5 mm,手术光区的设定为6.5 mm,边切角为90°,微小切口的设计均在12点方向,大小为2 mm,基底的厚度为15 μm。激光扫描都是先扫描透镜下层,再扫描角膜帽。然后依次分离透镜上、下表面,用显微镊将分离好的透镜从小切口中取出,并仔细检查透镜是否完整。用平衡盐溶液适度冲洗结膜囊,最后用海绵棒将多余水分吸尽后完成手术。
五、统计分析

结 果
所有患者平均年龄均小于30岁,两组患者年龄无统计学差异(P>0.05),其中低度近视组60 只眼,平均屈光度为(-4.5±1.2)DS/(0.7±0.5)DC;高度近视组40只眼,平均屈光度为(-6.6±0.5)DS/(0.9±0.5)DC。见表1。

表1 两组患者的基本信息
两组患者术后1个月、术后3个月PCE均较术前减小(P<0.01),两组间术前术后PCE比较没有统计学差异(P>0.05)(见表2)。两组患者术后各个时间点的PCE与术前的变化(ΔPCE)没有统计学差异(P>0.05)(见表3)。
两组患者CCT、透镜厚度(lens thickness,LT)、剩余基质床厚度(residual stromal bed thickness,RBT)的对比见表4,除两组患者LT的比较有统计学意义(P<0.05),CCT、RBT均无统计学差异(P>0.05)。中低度近视组,术后1个月、3个月ΔPCE与CCT、LT、RBT均无相关性;高度近视组,术后3个月ΔPCE与CCT有弱的负相关(r=-0.368,P<0.05) (见图1),其他均无相关性。

表2 两组患者术前术后的PCE的对比
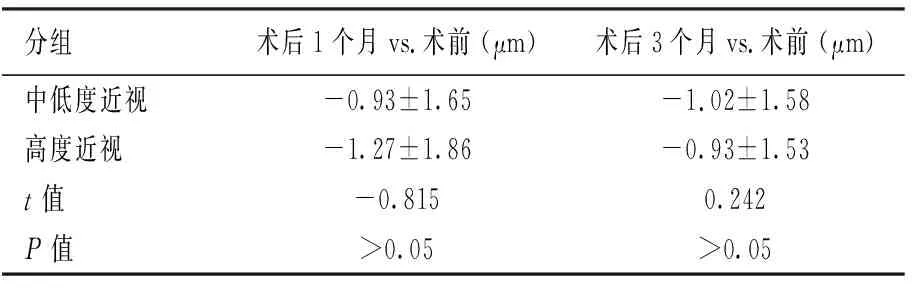
表3 两组患者术后与术前PCE变化的对比(ΔPCE)(M±SD)
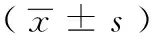
表4 两组患者CCT、LT、RBT指标对比
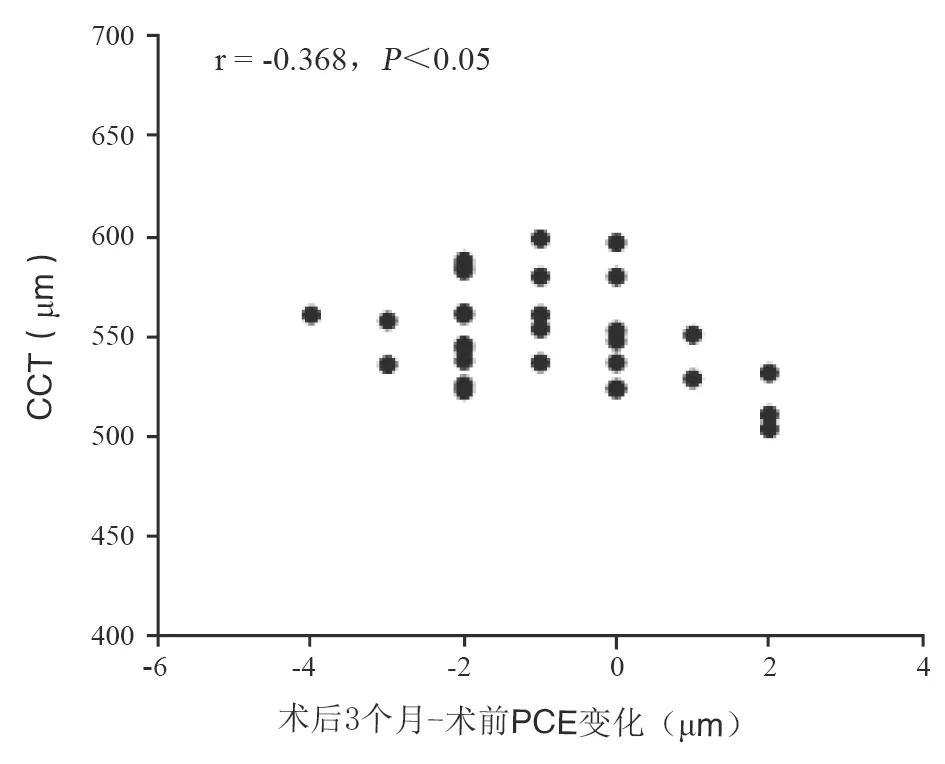
图1 高度近视组术后3个月ΔPCE与CCT的相关性
讨 论
SMILE手术同其他准分子激光手术原理相同,其通过切削角膜基质层来改变角膜屈光力,从而矫正近视及散光。SMILE手术后角膜变薄,角膜前表面及后表面的形态必然发生变化。后表面高度的变化一直被认为对预测术后角膜扩张有一定的帮助,其不受泪膜的影响,也不依赖轴位和方向[5,6]。本次的研究主要针对SMILE术后早期PCE及其相关因素的变化,以证实SMILE术后早期角膜后表面形态的稳定性。针对本次的研究结果,SMILE术后早期角膜后表面高度变平、后移,其分析如下:
首先,通过对相关研究的学习,我们发现以往很多研究通过运用Orbscan来观察LASIK术后角膜后表面的高度,很多研究均表明LASIK术后角膜后表面高度有轻微的前移[8,9]。Pentacam能够准确的获得角膜各个点的后表面高度和角膜厚度[10],当很多研究通过运用Pentacam来观察角膜后表面高度时,发现其测量值低于以往Orbscan的测量数据[11]。Kim等通过观察LASEK和PRK两组患者术后发现Orbscan测量的角膜后表面高度高于Pentacam的测量[11]。Nilforoushan等通过运用Orbscan、Pentacam、WaveScan观察LASIK手术后角膜后表面高度的变化,发现运用Orbscan测量存在的误差较其他两种设备大[12]。本次研究结果表明,SMILE术后早期角膜后表面高度变平、后移,这与Manrong等的研究结果相同[13]。综合以上,我们认为不同的研究设备、研究群体测量均会存在一定的误差。
其次,SMILE手术主要是利用Visumax飞秒激光的两种脉冲波在角膜基质层内完成不同层面的扫描,以制作角膜基质透镜,然后将其经角膜周边2 mm切口取出,往往术后早期角膜往往处于水肿状态,特别是角膜中央(手术区)。国内外很多文献资料中均一致认为SMILE术后早期角膜后表面高度的降低和角膜水肿有一定的关系[13,18]。Zhang Ling和Wang Yan在关于LASIK和EPI术后角膜形态的研究中也发现LASIK术后早期角膜后表面高度呈下降的趋势[15],这与本次研究结果相近。她们认为LASIK手术早期可导致角膜环切椎板向前突出,因此,在角膜直径为6 mm的区域内,角膜后表面高度在术后6个月以内表现为向后移位[15]。但是6个月以后伤口进入重建阶段,其角膜生物力学的改变,伤口完全纤维化及原始创面的愈合都可以提高角膜的透明度及伤口的力量[16]。因此,术后6个月以后表现为向前移位。当然,本次的研究结果主要针对于术后3个月角膜后表面高度的变化,对于术后6个月以上的变化,还需要我们在今后的学习和工作中更深一步的观察和研究。
当然,SMILE术后角膜扩张与诸多因素有关,包括低龄、角膜厚度薄、异常角膜形态、高度近视、剩余基质床保留厚度少等[14,17]。本次研究主要针对角膜后表面顶点的变化量(ΔPCE)与CCT、LT及RBT做了相关性的研究,发现均无明显相关性,这与曾丽娟及于长江等[14,18]的研究结果大致相同。但本次研究发现高度近视组,术后3个月PCE的变化(ΔPCE)与CCT有弱的负相关性。我们都知道,LASIK手术通过角膜瓣和准分子激光消融在前基质层这里进行离断,而SMILE则不需要角膜瓣的形成,其术后保留了完整的前基质层和前弹力层。Danson等[19]发现前弹力层是角膜中最强的一部分,其次是40%深度的中央部前基质层。很多研究[1,20]也发现SMILE术后安全性和稳定性较LASIK手术更高。所以其术后早期在一定范围内不受相关因素影响,保证了术后的稳定性。
综合以上, 通过Pentacam眼前节分析系统来观察SMILE手术患者,发现其术后早期角膜后表面高度变平、后移,变化也相对稳定,具有较高的安全性。其中高度近视组术后早期角膜厚度越薄,角膜后表面高度的变化越大。本研究也有一定的局限性,观察时间较短,样本量较少,对于远期SMILE术后角膜形态变化及其相关性有待我们在今后的学习及工作中进一步深入地观察和研究。
