孕中期血脂水平、血液流变学与妊娠结局的相关性研究
2021-01-06王文丽凡连云周惠娜
王文丽,凡连云,周惠娜
(1江苏省常州市妇幼保健院产科,江苏常州213000;2江苏省中西医结合医院产科,南京210000;3江苏省常州市妇幼保健院检验科,江苏常州213000)
随着生活方式、饮食习惯及机体激素水平的改变,妊娠期女性发生糖、脂代谢异常的风险也会增加,并可能进一步引发孕期并发症,诸如妊娠期糖尿病(GDM)、妊娠期高血压(HDCP)等,往往是出现不良结局的原因之一[1]。部分学者提出,孕期并发症可加重脂代谢异常,而GDM、HDCP等还会由于血液成分或血管改变导致血液流变学改变[2-3],可能会影响妊娠结局。本文在既往研究的基础上,分析探讨孕妇并发症对血脂及血液流变学指标的影响以及各自对应的妊娠结局,进一步探究孕中期血脂水平、血液流变学与妊娠结局的相关性,旨在为临床围产期科学管理提供依据。
1 资料与方法
1.1 一般资料纳入2016年2月—2018年7月于江苏省常州市妇幼保健院和江苏省中西医结合医院产科分娩并且产检资料完整的240例孕产妇。纳入标准:(1)均单胎妊娠;(2)均为自然受孕;(3)入选研究时孕周≤14周;(4)年龄20~40周岁;(5)未服用影响血脂代谢的药物;(6)GDM诊断标准符合2014年中华医学会公布的妊娠合并糖尿病GDM诊断标准[4],HDCP诊断标准符合2015年中华医学会发布的妊娠期高血压诊治指南[5];(7)患者及亲属知情同意。排除标准:(1)孕前糖尿病、心脏病、高血压、高脂血症;(2)血液系统疾病;(3)甲状腺功能异常;(4)自身免疫性疾病。根据是否存在妊娠期并发症将患者分为正常组143例、GDM组65例、HDCP组32例。GDM组孕妇年龄21~35岁,平均(27.39±4.21)岁;20例经产妇,45例初产妇;孕前体重指数(body mass index,BMI)19~30 kg/m2,平均(25.06±3.62)kg/m2。HDCP组孕妇年龄20~37岁,平均(26.61±4.15)岁;10例经产妇,22例初产妇;孕前BMI 19~29 kg/m2,平均(24.72±3.69)kg/m2。正常组孕妇年龄21~35岁,平均(25.93±4.25)岁;45例经产妇,98例初产妇;孕前BMI 20~30 kg/m2,平均(24.87±3.81)kg/m2。3组临床一般资料比较差异无统计学意义(P>0.05),具有可比性。本研究经医院医学伦理委员会批准,受试者均签署知情同意。
1.2 方法所有受试者均于孕中期(孕20~27周)采集空腹静脉血5 mL,2 h内送检。采用AU5800生化仪(Beckman Coulter,USA)检测血脂水平:高密度脂蛋白胆固醇(HDL-C)、低密度脂蛋白胆固醇(LDLC)、甘油三酯(TG)、总胆固醇(TC)。通过LBYN7500B血液流变仪(普利生公司,北京)检测血液流变学指标水平:血浆黏度(PV)、红细胞压积(HCT)、全血高切粘度(HWBV)、全血低切粘度(LWBV)、血沉(ESR)。
1.3 观察指标比较3组血脂、血液流变学水平差异及妊娠结局(胎儿窘迫、巨大儿、早产、低体重、窒息等)。分析血脂水平异常者与正常者、血液流变学水平异常者与正常者的妊娠结局差异。
1.4 判断标准脂代谢异常(满足1条即可):HDL-C≤1.04 mmol/L;LDL-C≥4.12 mmol/L;TG≥2.32 mmol/L;TC≥6.22 mmol/L[6]。血液流变学指标参考值:PV为1.21~1.57 mPs·s;HCT为33.0%~45.0%;HWBV为5.24~9.48 mPs·s;LWBV为3.01~4.29 mPs·s;ESR为0~20 mm/h;以≥2项指标异常判定为血液流变异常[7]。
1.5 统计学处理应用SPSS 22.0统计软件处理数据,计数资料组间比较采用χ2检验;计量资料组间比较采用单因素方差分析,两两对比采用LSD-t检验,结果以均数±标准差(-x±s)表示。检验水准α=0.05。
2 结果
2.1 3组血脂水平比较与正常组相比,GDM组、HDCP组血脂HDL-C水平降低,LDL-C、TG、TC水平均升高,差异有统计学意义(P<0.05);GDM组与HDCP组血脂水平比较差异无统计学意义(P>0.05)。见表1。
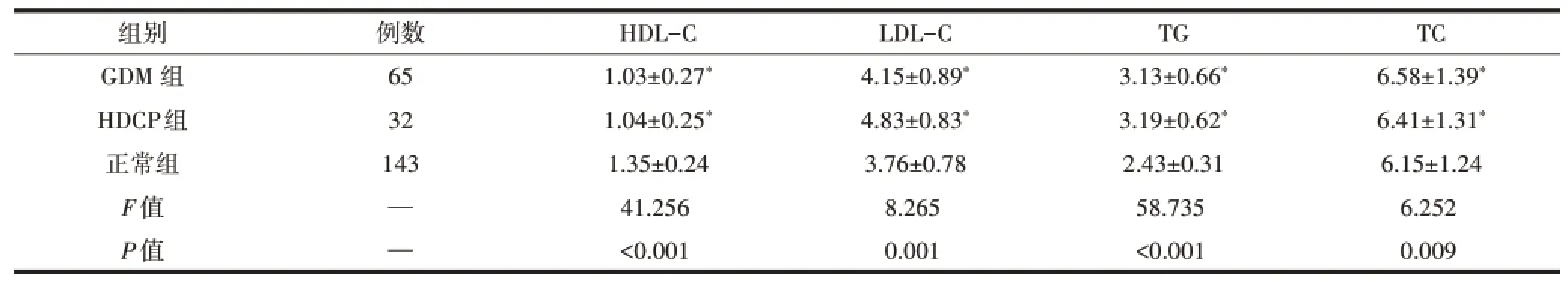
表1 3组血脂水平比较(-x±s,mmol/L)
2.2 3组血液流变学指标比较与正常组相比,GDM组、HDCP组PV、HWBV、LWBV、ESR、HCT水平均高于正常组,差异有统计学意义(P<0.05);而GDM组与HDCP组血液流变学水平比较差异无统计学意义(P>0.05)。见表2。

表2 3组血液流变学指标比较(-x±s)
2.3 3组妊娠结局比较与正常组相比,GDM组、HDCP组巨大儿、早产、低体重、窒息发生率升高,差异有统计学意义(P<0.05);但GDM组、HDCP组间妊娠结局比较差异无统计学意义(P>0.05)。胎儿窘迫发生率在3组中差异无统计学意义(P>0.05)。见表3。

表3 3组妊娠结局比较[n(%)]
2.4 妊娠结局与血脂水平的关系与正常者相比,血 脂异常者巨大儿、早产、低体重、窒息发生率升高,差异有统计学意义(P<0.05)。但二者胎儿窘迫发生率差异无统计学意义(P>0.05)。见表4。
2.5 妊娠结局与血液流变学水平的关系与正常者相比,血液流变学异常者胎儿窘迫、巨大儿、早产、低体重、窒息发生率升高,差异有统计学意义(P<0.05)。见表5。

表4妊娠结局与血脂水平的关系[n(%)]
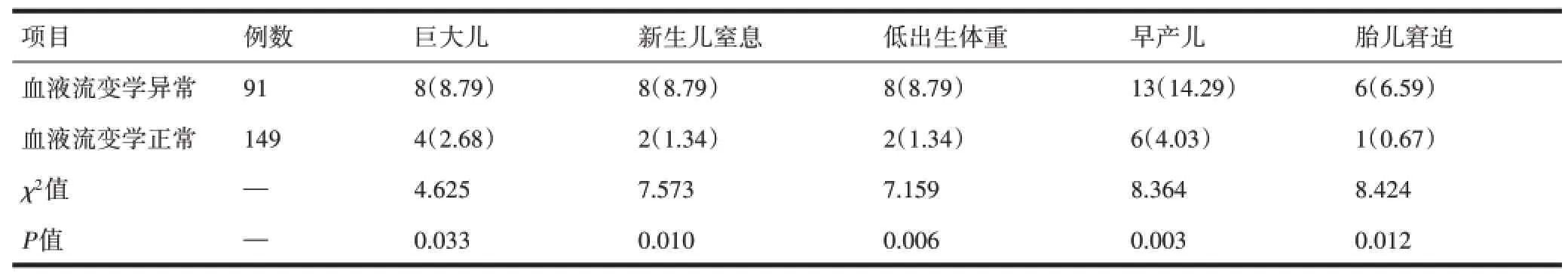
表5妊娠结局与血液流变学水平的关系[n(%)]
3 讨论
妊娠状态下母体各种激素水平均发生变化,胎盘的合体滋养细胞会分泌合成大量雌激素,从而促进HDL合成,同时还会减少循环中的TC,抑制LDL合成[8]。彭笑菊等[9]在时间队列中发现,孕妇的血脂水平会随着孕期进展出现生理性升高,并且有一定风险可能会诱导妊娠并发症的发生,其中孕早、中期的TG水平是最密切的因素。崔云静等[10]的研究也发现,GDM孕妇TC、LDL-C等指标明显高于正常组。本研究显示,GDM组、HDCP组与正常组血脂水平差异有统计学意义(P<0.05)。这与以往研究中CDM、HDCP的发生发展与脂代谢异常密切相关的结论一致[11-12]。GDM患者血液中异常升高的血糖也可转换成TG,超过肝脏代谢负荷后会引起LDL-C途径受阻,从而使血脂水平异常;HDCP则可能刺激炎性及氧化应激反应,从而损害血管内皮结构,并妨碍生理功能的发挥[13]。
另一方面,母体及胎儿的状态也与妊娠状态下的血液流变学改变紧密相关[14-15]。GDM患者体内纤维蛋白浓度可能升高,使血液流速减缓,并减少相互间表面负电荷,形成微循环障碍,表现为PV上升。而血液中葡萄糖含量异常升高会使其渗入红细胞,细胞渗透压上升,使得其液态流动性改变,最终红细胞的变形能力降低,反映在PV指标的升高上[16]。HDCP孕妇的病理因素如血管内皮细胞损伤、子宫螺旋小动脉重铸不足、炎症免疫过度激活等会导致血浆粘度及全血粘度增加、聚集能力增强、红细胞变形能力减弱、血容量减少,均可致微循环灌注障碍,进一步引发脏器损伤[17]。在本次研究中,与正常组相比,GDM组、HDCP组PV、HCT、ESR、LWBV、HWBV水平升高(P<0.05)。血液流变学改变是妊娠并发症进展过程中的重要环节,也是反映并发症严重程度的有效指标,必要时早期干预有助于降低并发症风险,促进胎儿的正常发育[18]。
本研究对血脂代谢指标以及血液流变学指标的改变与不同妊娠结局间的相关性进行分析,发现血脂异常者不良妊娠结局发生率高于血脂正常者,与其他学者发现的巨大儿的发生可能与血清TC、TG水平呈正相关,而与血清HDL-C水平呈负相关的结论一致[19]。考虑其主要是由于孕妇血脂代谢异常可能会导致胎盘炎性改变,促使胎盘组织缺血、缺氧,并可能引起胎儿体内游离脂肪酸水平异常,影响胎儿的正常发育。另外,本次研究未发现GDM组与HDCP组胎儿窘迫发生率的差异,可能是由于本次纳入的血脂异常的孕妇中,接受剖宫产的比例较高,因此孕期的提前终止可能会避免胎儿窘迫的发生。而不良妊娠结局在血液流变异常组的发生率也明显升高,这可能是由于相关指标的异常反映了子宫-胎盘血液循环功能的降低,从而削弱母婴对缺氧耐受度,易导致胎儿营养不足,生长迟缓,最终出现不良妊娠结局[20]。
综上所述,GDM、HDCP患者在孕中期可能出现明显的血脂代谢异常或血液流变学紊乱,其最终不良结局的发生风险偏大。因此对此类群体应当加强相关指标的监测,并在必要时采取针对性措施,从而有效保障母婴健康。
