颈椎矢状位序列参数在评估颈前路椎间盘切除融合术疗效中的价值
2020-12-31孔令伟孙志杰
曹 胜,孔令伟,徐 昆,孙志杰
脊髓型颈椎病是常见的颈椎病类型,其发病率有上升趋势,非手术治疗效果较为局限,多需手术治疗[1]。其中颈前路椎间盘切除融合术(ACDF)通过切除病变椎间盘、骨赘对脊髓进行充分减压,同时能纠正颈椎的生理曲度,有效改善局部矢状位序列,临床疗效确切[2]。近年来有研究表明[3],异常的颈椎曲度会导致椎间盘退变加重,并引起颈椎其他部位的代偿性变化。但是目前关于颈椎矢状位序列参数的研究主要集中在手术对其的改变方面,很少有关于手术前后颈椎矢状位序列参数在评估手术效果中价值的报道。 2016年1月~2018年1月,我科采用ACDF治疗84例单节段脊髓型颈椎病患者,笔者研究颈椎矢状位序列参数在评估ACDF疗效中的价值,报道如下。
1 材料与方法
1.1 病例资料纳入标准:① 符合《实用骨科学》第4版[4]中脊髓型颈椎病诊断标准;② MRI诊断显示单节段脊髓压迫,以脊髓前方受压为主;③ 无颈椎骨折、手术史或发育异常;④ 经非手术治疗无效自愿行ACDF治疗。排除标准:① 合并严重肝、肾、心脑血管疾病等;② 合并颈椎结核、肿瘤以及感染等;③ 多节段患病;④ 随访不足1年或影像学资料缺失。本研究共纳入84例单节段脊髓型颈椎病患者,男47例,女37例,年龄48~73(58.4±6.1)岁。手术节段:C3~412例,C4~524例,C5~628例,C6~720例。病程1~4(2.21±0.54)年。
1.2 治疗方法术前2~3 d适当开展气管推移训练,并进行常规生命体征、影像学检查。气管插管全身麻醉下手术。患者仰卧位,适当垫高肩部。右侧颈前做3~4 cm的横向切口,切开皮肤,逐层分离颈阔肌以及筋膜,寻找内脏鞘及颈动脉鞘,并从其间隙进入,显露患病椎间隙前方。C臂机透视明确病椎椎间隙位置,Caspar 撑开器适当撑开责任椎间隙,将患病椎间盘组织切除并显露上下软骨终板,病椎间隙上下椎体后缘骨赘咬除至后纵韧带,左右侧至钩椎关节,切除后纵韧带并分别咬除上位椎体的后下缘以及下位椎体的后上缘骨赘,对神经根、硬膜囊以及脊髓进行充分减压。选择规格合适的椎间融合器,并修剪咬除椎间盘组织松质骨填入融合器内,置入责任间隙。C臂机透视明确融合器位置良好并将剩余骨粒植于融合器附近,取出Caspar撑开器后安置前路钛钉板系统进行固定,再次透视确认内固定稳固,无明显出血后逐层缝合切口,常规引流24~48 h。术后 1~2 d行抗感染治疗,并根据患者情况给予神经营养药物、小剂量激素、脱水剂等治疗。术后3 d 可佩戴颈托于室内活动,颈托保护不短于3个月。
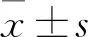
1.3 观察指标与疗效评价① 记录围手术期相关指标及并发症发生情况。② 比较术前与术后1年的疼痛VAS评分、JOA评分、颈椎功能障碍指数(NDI)。③ 颈椎X线片矢状位测量矢状位轴向距离(SVA)、T1倾斜角(T1S)、颈椎前凸角,见图1。SVA 为C2几何中心垂线至C7上终板后角距离,用于衡量矢状位平衡;T1S为T1上终板切线的水平夹角;颈椎前凸角为C7下终板切线垂线与C2上终板切线垂线夹角。
2 结果
患者均获1年随访。
2.1 围手术期指标及并发症发生情况患者均顺利完成手术。手术时间70~130(93.31±12.33)min,术中出血量60~100(81.19±6.82)ml,住院时间5~11(7.22±2.01)d 。手术切口均一期愈合,植骨均融合。术后27例出现不同程度的吞咽不适,2例慢性肩颈痛。患者均无内固定松动、继发神经损伤等严重并发症发生。
2.2 手术前后功能、症状及颈椎矢状位序列参数比较见表1。SVA、颈椎前凸角、T1S、JOA评分术后1年均较术前显著增加(升高),NDI、VAS评分术后1年均较术前显著降低,差异均有统计学意义(P<0.01)。

表1 手术前后功能、症状及颈椎矢状位序列参数比较
2.3 颈椎矢状位序列参数与手术疗效的相关性分析见表2。术前颈椎前凸角与术后1年JOA评分呈正相关,与术后1年VAS评分呈负相关。术后1年,颈椎前凸角与VAS评分呈负相关,SVA与JOA评分呈正相关。
2.4 典型病例见图2。
3 讨论
3.1 颈椎矢状位序列参数与ACDF疗效关系的研究现状近年来,随着脊柱退行性疾病发病率的逐年上升,许多患者通过外科手术治疗成功改善了神经功能障碍,提高了生活质量。越来越多脊柱外科领域学者将脊柱矢状面序列变化与退变性疾病的发病、预后联系起来,文献证实腰椎退行性疾病中骨盆倾斜角、入射角、骶骨倾斜等矢状面影像学参数与手术治疗效果具有紧密联系[5]。但在颈椎领域,关于颈椎退变性疾病与颈椎矢状面平衡关系的报道还相对较少。有研究表明[6],SVA、颈椎前凸角、T1S等与颈椎椎间盘退变程度呈显著相关。例如,T1S主要用于颈胸段后凸程度评估,也是颈椎脊柱矢状位平衡评价的主要影像参数,T1S还是一项颈椎失稳的独立影响因素,同时T1S增大也促进颈椎前倾,并引起颈椎前凸角、SVA的增大,即T1S任何大小时颈椎前凸角、SVA都会发生一定的代偿性变化并与之相适应。有观点[7]认为,一定程度上过大的T1S以及颈椎前凸角能够预测颈椎脊髓压迫症状的出现,但关于颈椎矢状位序列参数对颈椎减压融合手术疗效的影响目前还尚无定论。

表2 颈椎矢状位序列参数与手术疗效的相关性
3.2 ACDF疗效及与颈椎矢状位序列参数的关系本研究中,单节段脊髓型颈椎病患者均采用ACDF治疗,通过切除椎体后缘骨赘、突出椎间盘,撑开椎间隙并置入填充自体骨粒的椎间融合器,起到解除脊髓及神经压迫、恢复椎间高度的作用。JOA评分术后1年较术前显著升高,NDI、VAS评分术后1年均较术前显著降低,表明ACDF治疗脊髓型颈椎病近期疗效确切。同时,颈椎影像学参数SVA、颈椎前凸角、T1S术后1年均较术前显著增加,其机制在于ACDF通过椎间融合器撑开并提升椎间隙高度,颈椎前凸角较术前增加,从而引起T1S增加,而T1可作为颈椎的“底座”,T1S的增加势必引起颈椎前倾,进而SVA增大[8]。本研究在进行颈椎矢状位序列参数与ACDF术后功能、症状指标的相关性分析后,得出以下结论:① 术前颈椎前凸角与术后1年JOA评分呈正相关,与术后1年VAS评分呈负相关。研究发现[9],在脊髓型颈椎病中C2~7Cobb角减少时,一定程度能够增加颈椎颈后肌群的肌张力,使得颈部肌肉劳损程度加重;而颈椎前凸角减少提示了不良的矢状位序列,影响脊髓受压程度及较高的张力,进而影响术后JOA评分与VAS评分的改善[10]。② SVA距离是颈椎整体移位程度的重要评估指标,且与颈椎功能及相关生活质量关系密切,本研究术后1年SVA恢复到(24.7±3.8)mm,一定程度上说明患者重心偏移恢复,颈椎矢状位平衡得到有效改善,颈肩部肌肉的能量消耗降低,因此术后1年SVA与JOA评分呈正相关,与相关文献[11]结论一致。
综上所述,ACDF治疗脊髓型颈椎病疗效显著,颈椎矢状位序列参数与颈椎功能及颈肩痛的改善有一定关系。
