阻塞性睡眠呼吸暂停患儿术后生活质量及影响因素研究△
2020-12-30孔令漪陈洁辛渊何珊
孔令漪 陈洁 辛渊 何珊
(上海交通大学医学院附属上海儿童医学中心耳鼻咽喉科 上海 200127)
阻塞性睡眠呼吸暂停(obstructive sleep apnea, OSA)是指因上气道阻塞导致正常睡眠结构紊乱,从而引起的一系列病理生理改变[1]。OSA的诊断主要依靠临床表现、专科检查和睡眠监测结果,其中整夜多导睡眠监测(polysomnography, PSG)是诊断OSA的主要标准[2]。由于儿童OSA最主要的病因是腺样体、扁桃体肥大,因此腺样体扁桃体切除术(adenotonsillectomy, T&A)一直被公认为是儿童OSA的一线治疗方法[3]。OSA患儿术后生活质量一直是临床医师和家长共同关注的问题。患儿良好的生活质量不仅关乎其自身的健康成长,同时影响家长的工作和生活状态。有研究[4]表明,OSA未及时进行干预患者会出现生活质量下降、神经认知发育受损,同时还会导致进攻性行为、焦虑、抑郁等一系列情绪障碍。如何准确评估OSA术前、术后的生活质量成为临床医师需要解决的一个问题。儿童阻塞性睡眠呼吸暂停疾病特异性生活质量调查表(disease-specific quality of life for children with obstructive sleep apnea 18 items survey,OSA-18)是针对儿童OSA的特异性生活质量调查问卷,越来越多地被用作患儿术后疗效的衡量标准,临床医师可以通过问卷得分了解患儿现阶段的生活质量水平。本研究利用OSA-18量表评估OSA患儿术后的生活质量变化,探究可能的影响因素。
1 资料与方法
1.1 研究对象 研究方案和接受问卷调查的知情同意均得到了上海交通大学医学院附属上海儿童医学中心伦理委员会的批准。纳入研究的152例患儿于2018年5月~2019年5月在我科门诊被诊断为OSA并入院接受相应的手术治疗。诊断标准参考2012年美国儿科学会制订的儿童OSA综合征(OSA syndrome, OSAS)诊疗指南[5]。所有入组患儿均有详细的病史资料、体格检查及专科检查报告。采用Brodsky方案对扁桃体大小进行分级[6]。腺样体大小是根据鼻咽侧位X线片测量腺样体/鼻咽(A/N)比率或者电子鼻咽镜(0~100%)确定的,同时将体重指数(body mass index, BMI)转化为Z评分(BMIZ),BMIZ>2.0被定义为肥胖。
研究对象的纳入标准:①睡眠打鼾,伴有张口呼吸或呼吸暂停3个月及以上;②年龄2~12岁;③在我院完成鼻咽侧位X线片或电子鼻咽镜检查,有详细的病史及体格检查资料。排除标准:①曾经接受过扁桃体、腺样体或其他咽部手术;②先天性颅面畸形、遗传病、神经肌肉疾病、认知缺陷或智力迟钝等;③父母文化程度较低或为文盲。
1.2 睡眠初筛 PSG被公认为是诊断OSA的主要标准,但它并非唯一的诊断标准,且大多用在同时有其他疾病的患儿。目前国际上已经将睡眠初筛作为诊断OSA的辅助手段之一[7-8]。我们使用腕式血氧仪动态监测夜间血氧饱和度以及心率变化,其中儿童OSAS临床相关指标主要包括呼吸紊乱指数(respiratory disorder index, RDI)、最低血氧饱和度(the lowest oxygen saturation, LSaO2)、平均血氧饱和度(the mean oxygen saturation, MSaO2)以及氧减指数(oxygen depletion index, ODI)等。通过iSleepcare智慧睡眠监测系统,将监测结果通过蓝牙传送到用户端手机APP上并转化为可读数字,最后再传送至云端或者本地服务器。连续监测7 d及以上视为有效数据。
1.3 OSA-18量表 OSA-18量表是一种反映睡眠呼吸障碍相关疾病生活质量的调查问卷。问卷主要包括睡眠障碍、身体症状、情绪不佳、白天功能状态和对监护人的影响程度5个维度共18个问题。监护人需要回顾患儿在过去4周里一些特定症状情况,每个问题从轻(从来没有)到重(一直有)得分1~7分,总分范围18~126分,得分越高说明生活质量越差。总分<60分说明对生活质量的影响较小,60~80分代表中度影响,>80分则为严重影响[9]。入组的OSA患儿均诊断明确并在我院常规进行手术治疗。监护人于术前根据患儿实际情况填写OSA-18量表,术后定期门诊随访完成后续问卷的填写。
1.4 统计学处理 使用IBM SPSS 25.0进行统计分析。术前、术后不同时间的评分采用重复测量进行统计分析。多元线性回归分析用来评估患儿术后生活质量评分增高的影响因素。P<0.005为差异有统计学意义。
2 结果
2.1 一般情况 研究最终纳入152例2~12岁OSA患儿,平均年龄为(4.82±1.89)岁,男性占59%(89/152)。152例患儿均完成了术前和术后3个月OSA-18问卷调查;其中146例(96%)患儿继续接受中期OSA-18调查;完成1年随访的患儿有135例(89%)。在每个调查时间点(术前、3个月、6个月、1年)前后1周内完成随访。随访方式包括现场问卷填写、微信问卷答复和电话随访。为保证随访结果的可信度,每例患儿术前和术后的问卷均由同一监护人填写。睡眠监测手环检测的主要内容有呼吸统计、血氧饱和度分析、脉率分析和睡眠分析。研究对象的一般资料见表1。

表1 研究对象一般资料
2.2 OSA-18量表结果分析 表2显示了患儿术前及术后OSA-18的评分结果。与术前相比,术后各时间点OSA-18总分均有明显下降,差异有统计学意义(P<0.001)。术后3个月时总分由术前(68.5±15.5)分降至(44.0±15.5)分;P<0.001),术后6个月时降至(42.4±14.7)分;P<0.001),术后1年则降至(38.7±13.4)分;P<0.001)。OSA-18量表中的5个维度评分术后也均有明显改善(P<0.001),与术前相比差异最大的时间点均为术后1年(图1)。
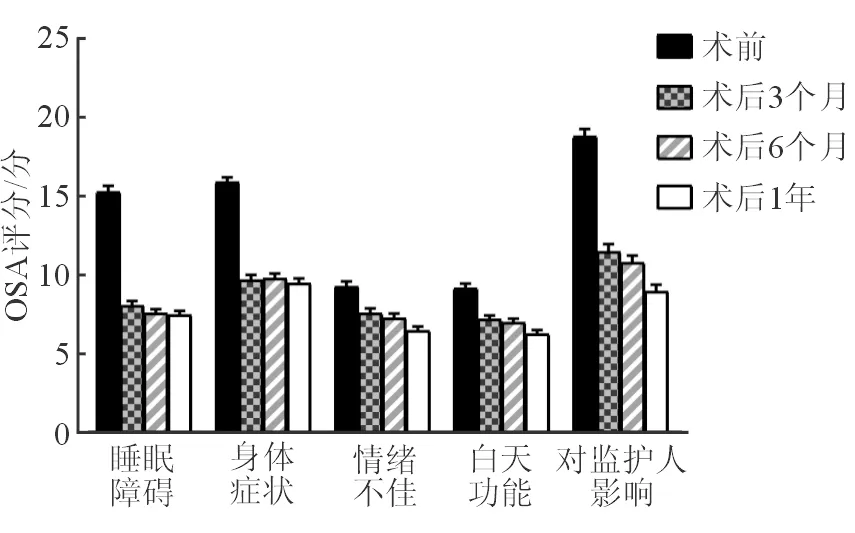
图1 OSA-18量表5个维度评分变化
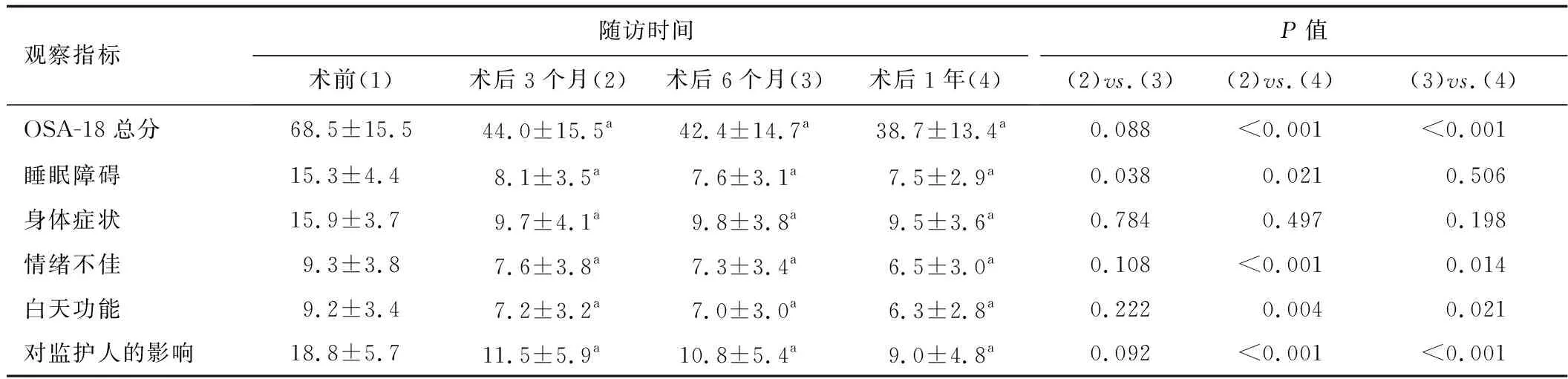
表2 OSA-18量表T&A术前及术后不同时间点评分
比较患儿术后3个月和术后6个月间的评分变化,总分差异无统计学意义(P=0.088)。5个维度除睡眠障碍(P=0.038)外,差异均无统计学意义。患儿术后3个月和术后1年间,除身体症状评分(P=0.497)外,其余差异均有统计学意义。身体症状评分在术后3个时间点之间的差异均无统计学意义(P>0.05)。
2.3 术后生活质量评分增高的影响因素分析 虽然总体上来看,患儿术后各时间点OSA-18总分均有明显下降,但我们发现仍有小部分患儿术后OSA-18评分高于术前。将术后任一随访时间OSA-18评分高于该患儿术前评分认为该患儿“术后生活质量下降”。表3显示了术后OSA-18评分增高的可能影响因素。根据多元线性回归分析,术前白天功能的评分大小(P=0.021)可能会影响术后3个月生活质量的改善,即术前白天功能评分越低,术后3个月生活质量越有可能下降。免疫球蛋白E(immunoglobin E, IgE;P<0.001)和术前身体症状评分(P=0.027)与术后6个月生活质量的变化相关,即IgE和术前身体症状评分越高,术后3个月生活质量越有可能下降。与女性相比,男性(P=0.012)更容易在术后1年出现生活质量下降。

表3 患儿术后生活质量下降的影响因素分析
3 讨论
OSA患儿术后生活质量一直以来是医师和家长最为关注的问题之一。OSA-18量表是一种广泛应用于OSA患儿生活质量的问卷[10-11]。有研究[12]表明,OSA-18量表评分与OSA严重程度无明显相关性,因此它不适宜作为一种诊断工具。但OSA-18量表可以较为准确地评估患儿的生活质量。医师可通过这种简单的方式获取最直观的信息,这些信息可以简单明了向监护人展示患儿术前、术后的区别[13]。
已有研究[14]显示,手术干预可在短期内显著改善患儿的生活质量。随后也有研究进行了更长期的随访,但这些研究样本量都较为有限,且缺乏一个长期多次的随访,因此对于患儿术后能否长期持续改善生活质量这一问题一直存在争议[15-16]。本研究通过OSA-18量表对OSA患儿术后的生活质量进行了为期1年的多次随访,结果表明:与术前相比,患儿术后总体生活质量在短期(3个月)、中期(6个月)和长期(1年)均有明显改善,其中5个维度的评分与术前相比,差异也均有统计学意义。表明术后患儿的生活质量能够得到一个长期且稳定的改善。其中改善程度最大的是睡眠障碍(约51%)和对监护人的影响程度(约52%)。由于接受手术的患儿都存在不同程度的腺样体和(或)扁桃体肥大,手术切除了腺样体和(或)扁桃体,打通了上气道,因此家长可以观察到患儿的打鼾、呼吸暂停症状在术后会有明显好转,这也使得家长的焦虑程度明显减轻。5个维度中情绪障碍改善最小(约30%),这可能因为相较于身体症状的好转,情绪障碍的恢复是一个复杂的过程。目前已有研究显示长期的OSA及其相关病理生理学改变会影响前额叶皮质功能[17-18]。根据Beebe等[19]提出的前额叶模型,OSA表现出的睡眠中断、间歇性低氧血症和高碳酸血症改变了大脑皮质前额叶区域的新陈代谢和神经化学,这一区域与认知、情绪、记忆、性格和注意力等方面的形成有着重要的关联性。前额叶2~3岁时才开始正式发育,一直持续到6岁达到高峰。因此在3~6岁间前额叶的健康发育,对儿童以后的成长和人格健全是一件极其重要的事情[18]。3~6岁同时也是OSA患儿接受手术治疗的最佳年龄,虽然有文献显示短期OSA病史不足以影响学龄前患儿前额叶皮质的发育[20]。但这一阶段也是幼儿情绪发展的敏感时期,孩子往往易激惹、爱发脾气、容易受到外界环境的影响[21],因此我们很难将术后这段时间的情绪变化简单归因于手术干预。
术后3个月和6个月间的评分变化,除睡眠障碍一项外,其余差异均无统计学意义,表明患儿术后半年内生活质量已经得到较为稳定的改善。其中睡眠障碍从(8.1±3.5)分降至(7.6±3.1)分,说明睡眠障碍的改善在半年内呈现越来越好的趋势。由于大部分患儿会因为打鼾和呼吸不畅等原因就诊并接受手术,睡眠障碍的明显好转直接缓解了家长术前的焦虑情况,这也从侧面印证了手术效果。但我们同时也发现,患儿术后身体症状评分虽然与术前相比有好转,但这种好转程度并未呈现出一种持续上升的趋势。Lee等[22]的研究也发现患儿手术后长期(6个月后)会出现症状复发的情况。本研究中患儿虽然6个月的症状评分高于3个月,但这种差异并没有统计学意义。身体症状评分包括张口呼吸、反复感冒或上呼吸道感染、鼻涕较多和吞咽食物困难。其中大部分都不是术后短期内可以得到改善的症状,比如张口呼吸和反复感冒就涉及口腔颌面发育异常的问题以及学龄前儿童自身免疫力的问题,需要术后家长和医师长期关注和干预。随着时间的推移,在部分患儿中有些症状会复发,但不会达到术前的程度。口呼吸的症状则随着儿童口腔正畸医师的及时介入和干预将会得到改善。
我们将患儿术后OSA-18评分高于术前称为术后生活质量下降,并分析了其可能的影响因素。研究发现术前白天功能评分可能是术后3个月患儿生活质量下降(n=19,12.5%)的影响因素,即术前出现白天犯困打盹、注意力难以集中、晨起困难的患儿更有可能引起术后生活质量下降。出现白天功能评分过低的OSA患儿意味着睡眠节律已经紊乱,OSA已经严重影响日常生活,术后即使气道通畅暂时也未能获得明显的改善。但术后6个月和1年的随访结果显示,经过6个月~1年的恢复和自我调节,这些患儿的生活质量大部分(n=13,73.7%)能得到改善,即术后评分由高于术前变为低于术前,这部分患儿恢复和改善的时间大约在术后半年以后。IgE和术前身体症状评分是术后6个月生活质量下降(n=11,7.2%)的影响因素。很多OSA患儿有变应性鼻炎,虽然手术可以解决上呼吸道阻塞的问题,但变应性鼻炎无法根治,季节变化、大气环境因素和呼吸道感染等均会诱发变应性鼻炎的发作,出现鼻塞、流涕和口呼吸的症状。这部分患儿的生活质量在1年回访时虽然大部分也能够恢复(n=11,90.9%),但仅1次回访还不能完全说明问题。根据我们的研究结果,术后1年男孩比女孩更容易出现生活质量下降(n=7,4.6%)。父母在照顾女孩和男孩的关注点可能不同,同时由于男孩和女孩生长发育阶段的不同步性导致这一原因,暂时很难被解释。有关这一因素的后期改善情况则需要更长时间的随访。也有研究[23-24]提出肥胖会影响患儿术后的生活质量,我们尚未发现类似的关联。
本研究仍有不足之处。首先,OSA-18量表都是由患儿的父母或监护人填写,主观意愿比较强,并不能完全代表患儿真实的情况。其次,术后生活质量下降的患儿样本量较为有限,若想更深入探究不同时间不同影响因素之间的关系,则需要更大的样本量和更长的随访时间。
总而言之,OSA-18量表可以直观且较为完整地反映OSA患儿术后生活质量的基本情况。适宜的手术干预可以给患儿术后的生活质量带来长期持续性的提高。不同影响因素可能会引起患儿术后不同时期生活质量的下降,但其中具体的关系还有待更大规模的前瞻性研究。
