单孔或多孔胸腔镜下肺叶切除术治疗非小细胞肺癌临床对比分析
2020-12-28邓修平彭守兴冯再辉朱子龙
邓修平,彭守兴,冯再辉,朱子龙
肺癌是临床上常见的恶性肿瘤,近年来发病率和病死率均明显上升,已成为全球及我国病死率最高的恶性肿瘤[1]。根据组织病理学可分为小细胞癌与非小细胞肺癌(non-small cell lung cancer, NSCLC),其中NSCLC较为常见,约占肺癌的80%,5年生存率仅为14%[2-3]。临床症状以胸闷、胸痛、咳血及吞咽困难等较为多见,导致患者生活质量受到严重影响。手术是临床治疗Ⅰ、Ⅱ及部分ⅢA期肺癌患者的首选治疗方法,传统的手术多以大切口为主,其创伤大、并发症发生风险高[4]。随着胸腔镜技术的不断进步和发展,胸腔镜下肺叶切除术(video-assisted thoracoscopic surgery, VATS)已成为目前临床治疗肺癌的主要方法。既往研究表明,与传统手术比较,VATS可明显缩短患者住院时间,且手术切口小[5]。但目前有关单孔与多孔VATS治疗肺癌的效果仍存在一定争议。故本组研究回顾性分析了162例NSCLC患者的临床资料,对比分析单孔或多孔VATS治疗NSCLC的临床价值,以提高临床对该病的治疗水平。
1 资料与方法
1.1一般资料 回顾性分析红河州第三人民医院2019年2月—2020年1月收治且经影像学检查或穿刺活检确诊的162例NSCLC患者的临床资料。①纳入标准:术前CT检查淋巴结<2 cm,肿瘤直径<7 cm;既往无过敏史;临床资料无缺失;血液系统功能正常。②排除标准:合并冠心病、高血压、糖尿病史者;合并意识障碍、神经功能异常者;合并肝、肾功能异常者;既往有手术史者。根据不同的胸腔镜手术方法分为单孔组34例和多孔组128例。单孔组男13例,女21例;年龄53~61(58.21±9.24)岁;病理类型:腺癌25例,鳞癌9例。多孔组男56例,女72例;年龄51~65(60.42±8.57)岁;病理类型:腺癌80例,鳞癌48例。2组性别、年龄、病理类型等一般资料比较差异无统计学意义(P>0.05),具有可比性。
1.2方法 ①单孔组:全身麻醉,常规消毒铺巾,患者健侧卧位,略呈折刀体形,上肢前伸或上举;手术切口位于第4或5肋间腋前线,长约3 cm;将胸腔镜镜头及相关手术器械经该切口置入。②多孔组:全身麻醉,常规消毒铺巾,患者健侧卧位;手术主操作孔位于第4肋间腋前线,长约4 cm;胸腔镜孔位于第7肋间腋前-中线间,长约1 cm;辅助操作孔位于腋后线-肩胛下角线间第7肋间,长约1 cm。2组均使用内镜切割缝合器肿物楔形切除术,对于病理结果回报肺癌者采用肺叶切除术,术前明确诊断肺癌者直接行肺叶切除术。清扫纵隔和肺门淋巴结,肺裂发育尚可患者切除肺叶时可按静脉、动脉和支气管进行处理;肺裂发育不完全患者切除肺叶时应按静脉、支气管和动脉进行处理。胸腔彻底止血后在患者手术切口处放置胸引流管。
1.3观察指标 ①比较2组术中出血量、淋巴结清扫数目、术后引流量及胸腔引流时间。②比较2组手术时间、住院时间、满意度评分及生活质量评分。满意度评分在患者术后进行评估,总分10分,0分为不满意,分数越高表示患者越满意。生活质量评估采用简明健康状况调查问卷量表(SF-36),共包括生理功能、生理职能、躯体疼痛、总体健康、精神健康等8个维度,每个维度最高评分为100分,最低0分,8个维度评分总和为综合分数,分数越高表示患者生活质量越好。③采用视觉模拟评分法(visual analogue scale, VAS)评估2组术后1、4、6、24 d疼痛情况;VAS评分满分10分,0分为无痛,分数越高表示疼痛越剧烈。④比较2组术后切口感染、胸腔出血、乳糜胸等并发症发生情况。
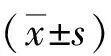
2 结果
2.1术中出血量、淋巴结清扫数目、术后引流量及胸腔引流时间比较 单孔组术中出血量、淋巴结清扫数目及胸腔引流时间较多孔组少,术后引流量较多孔组多,但2组之间比较差异均无统计学意义(P>0.05)。见表1。
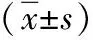
表1 2组NSCLC患者术中出血量、淋巴结清扫数目、术后引流量及胸腔引流时间比较
2.2手术时间、住院时间、满意度评分及生活质量评分比较 单孔组的手术时间较多孔组长,满意度评分和生活质量评分较多孔组高,差异有统计学意义(P<0.01);但2组住院时间比较差异无统计学意义(P>0.05)。见表2。
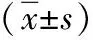
表2 2组NSCLC患者手术时间、住院时间、满意度评分及生活质量评分比较
2.3术后不同时间VAS评分比较 单孔组术后1、4、6、24 d的VAS评分均显著低于多孔组,差异具有统计学意义(P<0.01)。见表3。
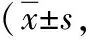
表3 2组NSCLC患者术后不同时间VAS评分比较分)
2.4术后并发症发生情况比较 单孔组术后并发症发生率为2.94%;多孔组术后并发症发生率为3.91%。但2组术后并发症发生率比较差异无统计学意义(P>0.05)。见表4。
表4 2组NSCLC术后并发症发生情况比较[例(%)]
3 讨论
VATS是一种微创手术,有胸腔镜及电视影像的辅助,只需切开数个微小的创口即可完成过去大切口才能完成的手术[6]。近年来,随着临床医疗技术的不断进步与发展,VATS已成为早期治疗NSCLC的主流术式。在国内,早在2007年肺癌临床指南就将VATS列为临床早期治疗NSCLC的根治性手术方式之一[7-8]。随着操作者技术以及胸腔镜技术的不断进步和成熟,国内外大量文献提示,在VATS术中通过减少手术切口,具有减轻患者术后疼痛,缩短住院时间等优势,越来越多的术者通过减少手术切口来完成手术,直到如今最为流行的是单孔VATS[9-10]。在国外,Ji等[11]研究报道了大量VATS的手术经验,且证实了单孔VATS的可行性及安全性,受到大量临床外科医生的青睐。但与此同时,因手术切口的减少,所有的操作都需由一孔完成,使得单孔VATS的手术难度明显增加,同时在清扫淋巴结方面的效率也受到质疑。故本组研究的目的是通过病历资料分析,对比单孔VATS与多孔VATS治疗NSCLC的临床价值。
本组研究中,2组在淋巴结清扫数目上比较无明显差异。虽然单孔VATS存在很多技术难度,但在清扫淋巴结上仍具有良好的效果,尤其是能同样达到淋巴结“裸化”的目标[12]。有关淋巴结能否彻底清扫的争议,在Wu等[13]的研究中发现,淋巴结采样和系统性清扫对NSCLC患者生存率不会造成影响,但仍建议采用系统性清扫。此外国内外均有研究通过单因素、多因素分析发现,系统性淋巴结清扫在NSCLC复发及缓解期方面具有一定优势[14-15]。所以,在保证淋巴结清扫程度的基础上,实施单孔法淋巴结“裸化”清扫的方式进行清扫能给患者带来受益。
经统计分析,本组研究发现2组的手术时间存在一定差异,其中以单孔组用时较长,分析其原因可能与以下因素有关:①单孔组因只做一个切口,手术过程中用到的器械均只能由这一个切口进入胸腔,器械之间易造成干扰,需进行调整,而调整的过程中会对手术时间造成影响[16];②手术视野暴露困难,因主操作器和胸腔镜都由一孔进入胸腔,会对视野造成一定影响,尤其是在清扫上纵隔及隆突下淋巴结时,因清扫部位距切口较远,进而使得手术难度增加;③与手术操作者的技术及经验具有一定关系[17]。
本研究针对患者的满意度评分进行统计发现,单孔组满意度评分较多孔组高。分析其原因可能是因为单孔VATS减少了手术切口,在审美上具有一定优势;另一方面,王继振等[18]和王军等[19]等研究均显示,VATS切口数量越少,患者术后VAS评分越低。这一观点本组研究也已证实,单孔组术后1、4、6、24 d的VAS评分均低于多孔组。除此之外,单孔组疼痛下降趋势较多孔组更明显。Young和Lee[20]研究报道显示,胸外科手术患者术后疼痛主要是因为术中胸部切口肋间神经受到手术器械的挤压、损伤及术后胸腔引流管头端对胸壁神经的刺激,与胸腔内组织损伤无关。多孔组切口较单孔组多,使得肋间神经挤压及刺激胸壁神经的机会增多,故术后疼痛更明显。而疼痛减轻有利于患者更好的咳痰,进而有助于患者肺功能的恢复以及减少术后感染等并发症发生风险。
综上所述,单孔VATS与多孔VATS治疗NSCLC的临床效果相当,其中单孔VATS手术难度较大、耗时长,但可减轻患者术后疼痛,有利于恢复,还能提高患者满意度和生活质量,具有较大的发展潜力。
