肺部超声联合膈肌运动度在机械通气患者拔管中的临床应用
2020-12-24李立代兴郁静
李 立 代 兴 郁 静
机械通气是危重患者抢救过程中的重要手段之一,也是许多呼吸功能障碍的患者维持其机体正常供氧的重要措施。对于有创机械通气,也就是气管插管机械通气的患者,长时间的气管插管则会引起呼吸机依赖和机械通气性肺炎[1]。对于引起呼吸衰竭的原发疾病得以改善的患者,业内主张早期拔除气管插管,脱离机械通气。但临床实践表明,约20%~30%的机械通气的患者在拔除气管插管后因呼吸机依赖导致拔管失败,而拔管失败则会将患者的死亡风险增加40%~50%[2-3]。因此,早期有效评估患者拔管条件,准确预测拔管结果是否成功对于患者预后十分重要。以往的拔管前评估多采用SBT试验、气囊漏气试验等作为评估标准,缺乏更为科学的评估手段。近年来随着床旁肺部超声的普及,通过肺部超声实时监测肺部情况,个体化评估肺功能和膈肌功能,对于早期指导拔管成功与否创造了一定的条件[4-5]。肺部超声的两个重要的评价指标为B线评分和膈肌有移动度,B线是指肺部存在水肿时肺泡内的气体和液体形成的气液界面,声波在此界面经过不断反射产生的伪像,对于评估肺水肿严重程度进而评估肺功能具有重要意义;膈肌活动度(DD)则是评价肺功能的另一项指标,膈肌功能障碍在机械通气患者中极为常见,研究表明[6-7],呼吸机使用24 h后,膈肌即可出现可观测的萎缩,床旁超声通过观察两侧膈肌的移动度,能很好的评估膈肌功能,进而对于能否获得拔管成功做出有效的预测,减少拔管失败的发生。目前关于肺部超声在预测机械通气患者拔管成功率方面的研究较少,为了探讨LUBS和DD在早期预测拔管成功率中的诊断价值,现报道如下。
资料与方法
一、临床资料
选择2018年8月至2019年10月我院重症医学科收治的行气管插管辅助机械通气的患者95例。拔管成功定义为拔出气管插管和呼吸机辅助通气48h内无需使用无创通气或重新插管机械通气;拔管失败则相反。95例患者最终有61例获得拔管成功(拔管成功组),34例拔管失败(拔管失败组);拔管成功组男33例,女27例,平均年龄(70.35±5.89)岁,原发疾病方面,肺部感染17例,心衰15例,脓毒症休克12例,脑卒中11例,其他疾病6例;拔管失败组中,男20例,女14例,平均年龄(70.64±6.11)岁,原发疾病方面,肺部感染10例,心衰8例,脓毒症休克7例,脑卒中6例,其他疾病5例。两组患者上述资料比较无统计学差异(P>0.05)。纳入标准:①因呼吸衰竭、心衰、脑卒中等原因需要行气管插管机械通气的患者;②使用有创呼吸机辅助通气时间>24小时;③未在使用有创通气期间内死亡;排除标准:①气管切开者;②胸椎T8水平以上截断伤者;③合并严重的血流动力学不稳定和心律失常者;④存在膈肌麻痹或大量胸腔积液、气胸或纵隔气肿者;⑤纳入研究前48 h内使用肌松剂者;⑥重度慢阻肺患者;
二、观察方法
1. 资料收集: 收集所有患者性别、年龄、呼吸机使用时间、入ICU时的APACHE-Ⅱ评分(acute physiology and chronic health evaluation-Ⅱ)、撤机前24 h的液体平衡情况,原发疾病,拔管前30 min的氧合指数、二氧化碳分压(PaCO2)、左室射血分数(ejection fraction, EF)等。
2. 拔管指征及方式: 患者经积极治疗好转后,于拔管前30 min采用PSV方法进行自主呼吸试验(spontaneous breathing trial, SBT),通过的患者给予拔出气管插管并撤机;未通过的患者继续给予有创机械通气,12 h后再次评估。SBT实施严格按照《机械通气与脱机指南(摘要草案)》标准进行,符合撤机临床指征的患者才进行SBT试验,在SBT期间严密观察患者意识状态、呼吸情况、血流动力学状态、动脉氧分压及氧合指数情况,若持续可达30 min则通过SBT。
3. 肺部超声检查: 有同一名超声专业主治医师水平以上的医生进行床旁超声操作,选择宽频凸阵探头,患者取仰卧位,以12肺区分法检查患者两侧前胸壁、侧胸壁和后胸壁。LUBS积分细则:(1)正常通气区:肺滑动征伴A线或<2个单独B线计0分;(2)中度肺通气减少区:多发、典型B线,计1分;(3)重度肺通气减少区:多发融合B线计2分;(4)肺实变区:组织影像伴典型支气管充气征,计3分。LUBS评分为12个区域肺得分总和,每个区域得分为该区域最严重的的表现分。
4. 膈肌移动度检查: 患者取仰卧位,暴露胸部及上腹部,呼吸平稳后利用超声凸阵探头,在双侧锁骨中线肋弓下进行探测,应用M超模式记录膈肌与体表探头距离,于SBT试验完成30 min后测量吸气相与呼气相膈肌移动距离之差,双侧测量,取平均值,记为DD。
三、统计学方法
采用SPSS19.0软件进行数据分析,计量资料采用均数±标准差表示,组间比较采用t检验;计数资料采用例/构成比表示,组间比较采用卡方检验;多因素分析采用Logistic回归分析;绘制受试者工作曲线,分析LUBS和膈肌移动度在早期预测拔管成功与否的诊断价值;P<0.05时差异具有统计学意义。
结 果
一、两组患者临床资料比较
拔管成功组呼吸机使用时间(59.28±10.33)h,APACHE-Ⅱ评分(24.23±2.45)分,拔管前24 h的液体平衡(422.45±73.89)ml,拔管前30 min氧合指数(317.43±74.28)mmHg,PaCO2(41.15±8.12)mmHg,LUBS积分(9.17±2.74)分,DD(1.96±0.33)cm;拔管失败组呼吸机使用时间(68.34±11.57)h,APACHE-Ⅱ评分(24.45±2.39)分,拔管前24 h的液体平衡(364.87±78.56)ml,拔管前30 min氧合指数(310.34±89.45)mmHg,PaCO2(40.47±9.33)mmHg,LUBS积分(13.25±2.11)分,DD(1.52±0.24)cm;拔管成功组呼吸机使用时间短于拔管失败组,撤机过程前24 h液体负平衡、DD高于拔管失败组,LUBS低于拔管失败组,差异具有统计学意义(P<0.05)。
二、影响机械通气患者拔管的多因素分析
呼吸机使用时间(OR=1.145)、LUSB积分(OR=1.961)是影响拔管失败的独立危险因素(P<0.05),拔管前24 h液体平衡情况(OR=0.981)、DD(OR=0.011)是影响拔管失败的独立保护因素(P<0.05),见表1。
三、预测拔管成功与否的ROC曲线分析
ROC曲线分析显示,在早期预测拔管成功方面,呼吸机使用时间的AUC为0.507,拔管前24 h液体平衡的AUC为0.602,LUBS积分的AUC为0.795,DD的AUC为0.889,LUBS联合DD的AUC为0.952,其中LUBS的截点值为11.355分,DD的截点值为1.79 cm,见图1;根据ROC曲线获得的截点值进行预测价值分析后,LUBS和DD及联合预测的敏感度和特异度,见表2。

图1 肺超声B线评分和膈肌移动度预测拔管成功的ROC曲线
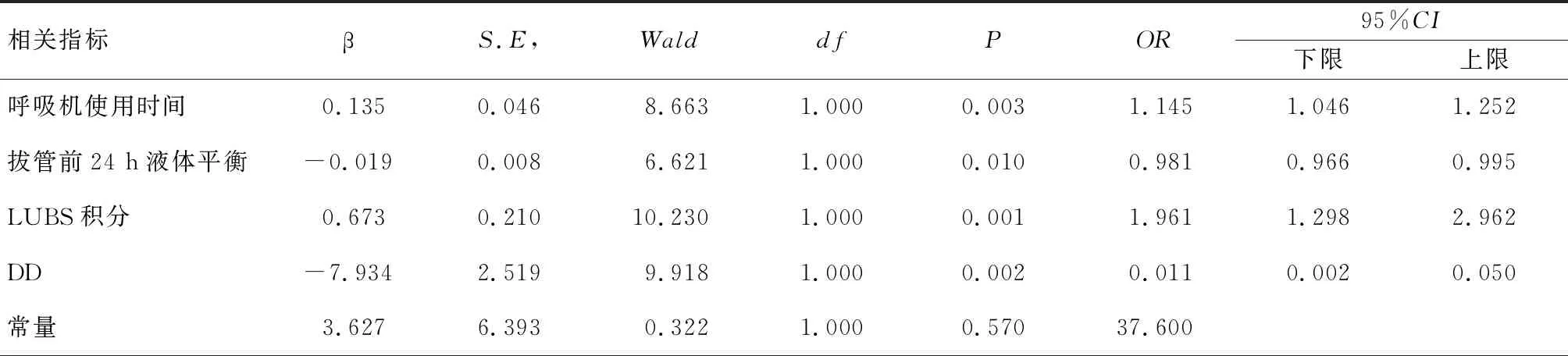
表1 影响机械通气患者拔管的Logistic回归分析

表2 肺部超声B线评分和DD指标在早期预测拔管成功与否的诊断效能
讨 论
尽早拔出气管插管已经成为有创机械通气治疗过程中的共识。评估拔管时机对于减少呼吸机相关并发症、避免二次插管尤为重要[8-9]。影响有创机械通气患者拔管成功的因素众多,但尚缺乏的一种简便、可靠的量化指标来指导拔管时机的选择。研究表明,影响有创机械通气患者拔管成功的关键因素在于肺功能和膈肌功能,床旁超声作为一种便携、实时、无创的超声检查手段,近年来被众多临床医生用来评估患者肺功能及观察膈肌移动度等情况[10-11]。
本文95例患者最终拔管成功61例,34例拔管失败,失败率35.79%,与业内报道水平相符合[9]。进一步分析两组患者临床资料显示,拔管成功组呼吸机使用时间较短、拔管前24 h液体平衡更佳、肺部超声B线评分更低及膈肌移动度更好,分析认为:(1)呼吸机使用时间与拔管成功与否的关系已经获得业内认可,呼吸机使用时间越长,患者罹患呼吸机依赖的风险越大、呼吸机相关肺炎的可能性也越高[12-14],对患者肺功能影响越大;(2)肺部超声检查在评估ICU患者拔管过程中能够提供较多的肺功能指标信息;研究表明,肺部超声B线评分在评估肺通气量方面具有重要指导价值,该研究证实肺部超声能够通过识别整体或局部的肺不张,来评估拔管风险[15-16];(3)膈肌作为主要的自主呼吸肌,膈肌运动时产生的潮气量占总潮气量的75%~80%,有创机械通气能够使膈肌获得短暂的休息,但长时间的有创机械通气能够导致膈肌萎缩,出现功能障碍,拔管撤机时导致患者自主呼吸无法有效恢复,进而造成二次损伤[17-18]。
本文对多因素分析存在差异的指标进一步进行了ROC曲线分析,结果显示,呼吸机使用时间和拔管前24 h液体平衡的AUC曲线下降面积均较低,无预测价值;而LUBS的AUC为0.795,DD的AUC为0.889,具有较高的预测价值,同时LUBS联合DD的AUC为0.952,同时还利用ROC曲线获得的截点值,得出联合预测的敏感度为91.80%,特异度为91.18%,说明上述两项指标联合应用能够在临床上获得很好的指导效果。分析认为:(1)LUBS能够提供详细的局部数字化评分,识别各部位肺复张比例,整合分析这些数据有助于指导临床选择正确的SBT时机,对肺通气模式进行优化调整[19];同时该指标可以实时监测,决定何时可进一步拔管撤机;研究表明,肺部超声B线评分在指导COPD患者撤机时机方面具有较好的应用价值,同时在急性呼吸窘迫综合征方面也能够获得较好的疗效,但在无肺部基础疾病的患者,如脑卒中、心衰引起的肺水肿指导价值较低;通过本研究则可以进一步论证LUBS在无肺部基础疾病患者中的预测价值[20-22];(2)在膈肌活动度方面,传统的膈肌功能障碍工具如膈神经传导、跨膈压等在操作方面均具有一定局限性和不足,超声在测量膈肌移动度、增厚和收缩速度方面具有较好的优势[23-25]。研究表明,自主呼吸患者中,膈肌移动度是膈肌机械收缩的结果,接受机械通气患者发生膈肌功能障碍多数为均匀的运动障碍,多继发于神经肌肉功能障碍[26-27]。膈肌移动度越小说明膈肌运动功能障碍越严重,撤机后就无法获得足够的肺通气量,需要再次插管或无创机械通气[28]。另外,有研究将DD的截断值定义为11 mm,也有将DD<10 mm定义为膈肌功能障碍[29-30]。但本文通过ROC曲线分析得出DD的截点值在16.4 mm左右,可能与本文纳入的样本量较小有关。
另外,结果发现,单独应用肺部超声测量LUBS和DD与预测拔管成功与否均具有一定价值,但单一指标的敏感度或特异度均无法达到临床满意程度,而联合预测的敏感度和特异度均在90%以上,弥补了这一不足。受到样本量限制,本文的结果尚需要加大样本量进一步论证。
综上所述,肺部超声B线评分联合膈肌移动度能早期准确的预测机械通气患者拔管成功与否,为指导临床应用提供了科学的数据参考,避免加重患者创伤。
