穿透性胎盘植入患者剖宫产术中应用回收式自体输血的效果
2020-12-22张旭茹赵先兰
张旭茹,赵先兰
(郑州大学第一附属医院 产科,河南 郑州 450052)
随着全国范围内广泛开放二孩政策,越来越多的高危产妇加入生产行列,凶险性前置胎盘、胎盘植入等高危并发症也随之增加。在我国,产后出血性疾病是导致孕产妇死亡的主要原因之一,大约有1/3孕产妇死亡的主要原因为产后出血[1-2]。穿透性胎盘植入为产后出血的主要原因之一。为预防及抢救产后出血,输注血制品极为重要。我国血资源紧缺,患者紧急用血时无法为其快速大量供血,且异体输血存在传染性疾病的传播、溶血、过敏等风险,不少科室逐步开展回收式自体输血(intraoperative cell salvage,IOCS)。既往由于担心羊水栓塞以及胎儿同种免疫的风险,IOCS在产科被视为禁忌,但近年来已有IOCS应用于剖宫产手术的案例[3]。本研究探讨在穿透性胎盘植入剖宫产术中应用IOCS的效果。
1 资料与方法
1.1 一般资料回顾性分析郑州大学第一附属医院产科2018年6月至2019年6月收治的胎盘植入患者的临床资料。按照年龄、孕周、孕产次、胎盘植入程度及术中出血量进行倾向性评分匹配,筛选出基线一致的患者60例。60例患者年龄25~43岁,平均(33.50±4.47)岁,孕周21~40周,平均(35.85±3.14)周。术前均行超声或MRI检查,提示胎盘植入肌层、覆盖原瘢痕,并在剖宫产术中得到确诊。按照胎盘植入超声评分量表[4],将≥10分者纳入研究。根据有无进行IOCS将患者分为A组(30例)和B组(30例)。对A组患者使用同种异体输血。对B组患者使用自体血回输。术前完善相关检查,排除心脑血管疾病、呼吸系统疾病及肝肾等重要器官疾病。所有患者术前均签署手术知情同意书、输血同意书。
1.2 输血方法选择全身麻醉,术前建立静脉通路,由本院专业培训的麻醉护士连接血细胞回收机及配套专用一次性全封闭管道,连接完毕后用肝素化生理盐水预充回收装置(肝素浓度为500 U·mL-1)。自切皮开始,用抗凝吸引双管,吸引负压100~150 mmHg(1 mmHg=0.133 kPa),按5∶ 1~6∶ 1的比例将术野中出血与肝素化生理盐水共同回收至储血罐中并进行多层过滤。当储血罐中过滤血达到800 mL时,血液回收机启动离心洗涤程序,所得红细胞泵入储血袋后连接白细胞滤器,充分过滤后回输给产妇。
1.3 观察指标
1.3.1术中出血量、围手术期输血情况 记录术中出血量、围手术期输血情况,包括自体血回输量、术中异体输血总量、术后异体输血例数、围手术期异体输血总量。
1.3.2血液学指标 分别于手术前和术后48 h检测以下血液学指标:(1)血常规,包括血红蛋白(hemoglobin,Hb)、红细胞比容(hematocrit,HCT)、血小板(platelet,PLT);(2)凝血功能,包括凝血酶原时间(prothrombin time,PT)、部分凝血活酶时间(activated partial thromboplastin time,APTT)、纤维蛋白原(fibrinogen,Fib);(3)肝肾功能,包括谷丙转氨酶(alanine aminotransferase,ALT)、谷草转氨酶(aspartate transaminase,AST)、肌酐;(4)电解质,包括K+、Ca2+。
1.3.3血流动力学 记录产妇手术前后平均动脉压(mean arterial pressure,MAP)、心率(heart rate,HR)、血氧饱和度(oxygen saturation,SpO2)。
1.3.4术后并发症、住院时长、用血费用 术后并发症包括术后最高体温、切口愈合不良、低钙、皮疹、血栓、过敏性休克。记录术后住院时长、用血费用。

2 结果
2.1 产妇术中出血量、输血情况B组自体血回输量为586.00(262.00,737.00)mL。B组产妇在自体输血后,有5例患者因出血量大、贫血较重,术后再次输注了异体血,总量3 800 mL,A组产妇在术后有9人再次输血,总量5 000 mL。两组术后异体输血人数/总量比较,差异无统计学意义(Z=1.118,P=0.263)。两组产妇术中出血量比较,差异无统计学意义(P>0.05)。B组产妇术中及围手术期输注异体血量少于A组(P<0.05)。见表1。
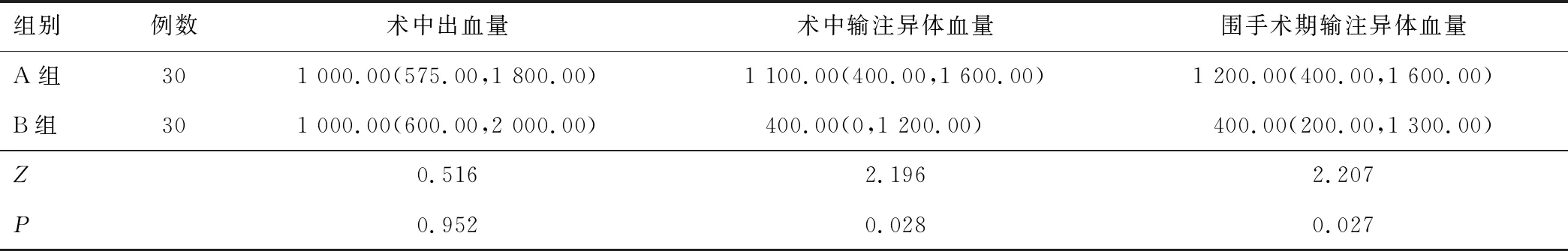
表1 两组产妇术中出血量及围手术期输血情况比较[M(P25,P75),mL]
2.2 血液学指标
2.2.1血常规 两组术前Hb、HCT、PLT水平比较,差异无统计学意义(P>0.05)。两组术后Hb、HCT、PLT水平均低于术前(P<0.05)。B组术后Hb高于A组(P<0.05)。B组术后HCT、PLT水平与A组比较,差异无统计学意义(P>0.05)。见表2。
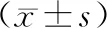
表2 两组手术前后血常规比较
2.2.2凝血功能 两组术前PT、APTT、Fib水平比较,差异无统计学意义(P>0.05)。两组术后PT、APTT、Fib水平比较,差异无统计学意义(P>0.05)。两组术后PT、APTT均较同组术前延长,两组术后Fib水平较同组术前降低(P<0.05)。见表3。
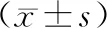
表3 两组产妇手术前后凝血功能比较
2.2.3肝肾功能 两组术前ALT、AST、肌酐水平比较,差异无统计学意义(P>0.05);两组术后ALT、AST、肌酐水平比较,差异无统计学意义(P>0.05);B组术后ALT水平与术前比较,差异无统计学意义(P>0.05);B组术后AST和肌酐水平较术前升高(P<0.05);A组术后ALT、AST、肌酐与术前比较,差异无统计学意义(P>0.05)。所有肝肾功能指标均在正常参考值范围内。见表4。
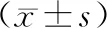
表4 两组产妇手术前后肝肾功能比较
2.2.4电解质 两组术前K+、Ca2+水平比较,差异无统计学意义(P>0.05);两组术后K+、Ca2+水平比较,差异无统计学意义(P>0.05);两组术后Ca2+水平均较术前下降(P<0.05);两组术后K+水平与术前比较,差异无统计学意义(P>0.05)。见表5。
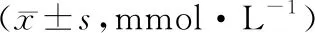
表5 两组产妇手术前后电解质比较
2.3 血流动力学两组术前MAP、HR、SpO2比较,差异无统计学意义(P>0.05);两组术后MAP、HR、SpO2比较,差异无统计学意义(P>0.05);两组术后MAP与术前比较,差异无统计学意义(P>0.05);两组术后HR均较术前加快,两组术后SpO2较术前下降(P<0.05)。见表6。
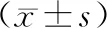
表6 两组产妇手术前后血流动力学比较
2.4 术后并发症A组和B组术后最高体温分别为(37.87±0.56)、(38.06±0.64)℃。两组术后最高体温比较,差异无统计学意义(t=1.252,P=0.216)。A组发生切口愈合不良1例,低钙4例,皮疹2例,血栓1例;B组发生切口愈合不良1例,低钙1例。B组并发症总发生率[6.67%(2/30)]较A组[26.67%(8/30)]低(χ2=4.320,P=0.038)。两组产妇均未发生羊水栓塞、过敏性休克、溶血等严重并发症。
2.5 住院时长、用血费用两组产妇术后住院时长、用血费用比较,差异无统计学意义(P>0.05)。见表7。
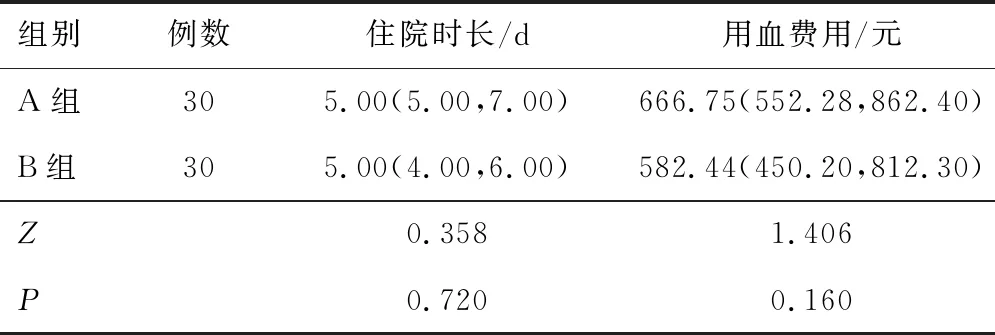
表7 两组产妇住院时长、用血费用比较[M(P25,P75)]
3 讨论
穿透性胎盘植入患者子宫肌层有较多的异生血管,且胎盘植入处子宫肌层菲薄,肌肉收缩力差,当胎盘剥离后剥离面大量开放,血窦无法快速闭合,一旦发生大出血,会迅速出现失血性休克、弥散性血管内凝血,甚至危及生命。及时止血并有效补充血容量是救治产后出血的关键手段。我国血资源非常紧缺,紧急情况下难以快速大量供血。异体输血不仅医疗成本高,还增加了传染性疾病血液传播、感染、免疫反应等发生的概率。IOCS是指将术野中患者自身血液经过回收、抗凝、过滤、洗涤、浓缩等处理,再回输至患者体内的操作[5]。紧急情况下,IOCS可以快速收集自身血液,解决血资源不足的问题,为抢救产妇争取时间,大大提高了产妇抢救成功率。对急症患者自体输血可避免因融化加温而导致输血时机延误,还能较大程度地保留红细胞携氧能力[6]。与输注库存血相比,IOCS具有快速、及时、新鲜携氧等特点,是目前被推荐且具有较好应用前景的一项技术。
剖宫产术中回收的血液不可避免含有羊水及胎儿血液成分。既往由于担心羊水栓塞及胎儿红细胞同种免疫的风险,自体血回输在产科被视为禁忌。有研究显示,自体血中所含胎儿红细胞对母体的影响无临床意义,自体血中细菌等污染物水平与母体静脉血无差别,甚至更低,使用自体血发生同种异体免疫反应的风险估算与正常阴道分娩时相似[7-8]。将IOCS用于剖宫产术是安全的,但尚缺乏大样本随机对照研究[9]。自2015年开始,我国逐步开展IOCS技术并不断深入研究。
本研究发现,两组凝血功能比较无明显差异,所有患者的肝肾功能指标均在正常参考值范围内。这提示在出血时即使使用IOCS,及时补充血容量及血制品,也不会明显改变患者的凝血功能和肝肾功能。两组产妇PT、APTT均较术前延长,Fib水平下降。这可能与围手术期失血不同程度地激活了凝血系统和纤溶系统,同时补充了大量的晶胶体溶液,造成血液稀释有关,但指标均在正常参考范围内,其临床意义不大。本研究还发现无论是否行IOCS,患者在输血后均出现不同程度的低钙血症。这与红细胞破坏后细胞内K+释放以及抗凝剂的使用有一定关系。因此,在剖宫产术后尤其是输血后要及时复查电解质,以防出现严重的电解质紊乱。
本研究结果显示,两组术后HR均较术前加快,两组术后SpO2较术前下降。这与术中大量失血导致代偿性心率加快有关。红细胞丢失及大量液体的补充导致血液稀释,整体携氧能力下降进而SpO2下降,但所有血流动力学指标均在正常参考值范围内。在术中补液量充足的前提下,两组产妇血流动力学指标无明显差异。这提示与异体输血相比,IOCS对患者血流动力学无显著影响。有研究指出,有产妇在剖宫产术中出现自体血回输相关急性低血压(acute hypotension correlating with autologous blood transfusion,AHABT)的现象,此现象可能与缓激肽释放、柠檬酸盐抗凝剂、回输压力、床旁白细胞过滤器等因素有关,但AHABT的临床治疗反应较好,及时停止自体血回输以及使用血管活性药可即刻纠正低血压状态[10]。本研究未发现有严重低血压病例。B组总体并发症发生率较A组低,两组均无羊水栓塞、过敏性休克等严重并发症发生,与既往研究结果[11]一致。这提示IOCS可减少异体输血相关并发症。
在本研究中,两组产妇术中出血量无明显差异,A组和B组术后Hb、HCT、PLT均较术前降低。这主要为穿透性胎盘植入术中大出血所致,随着术中出血量的增多,上述指标下降更明显。B组术后Hb水平较A组高,但B组术中及围手术期输注异体血量却少于A组。这提示在出血量相当的情况下,IOCS纠正贫血的效果较异体输血更佳,同时还可大大减少异体血制品的输注及不必要的血制品浪费,与既往研究[12]一致。
有研究指出,IOCS可缩短患者剖宫产术后的住院时间,从而降低医疗及护理成本[12]。本研究中两组产妇术后住院时长、用血费用无明显差异,与上述研究结果[12]不同。这可能与本研究样本量太小、产妇总体出血量相对较少有关,且受到非随机对照研究的限制。从经济学角度考虑,对普通剖宫产产妇常规使用IOCS是不适宜的,当产后出血率达到58.0%并且平均要输注2 U异体红细胞的情况下使用自体血才能节省费用[13]。当术中需要的输血量≥4 U时,选择IOCS的经济效益才会更加明显[14]。因此,建议对术前评估大出血风险较高的穿透性胎盘植入患者使用IOCS。
对穿透性胎盘植入产妇剖宫产术中应用IOCS是有效的,可大大减少异体血制品输注及相关并发症,缓解血资源紧缺的状况。但是需要严格掌握适应证,在术前充分评估术中大出血风险的情况下可使用IOCS。由于本研究纳入的RhD阴性患者较少,目前尚不能确定自体血回输对RhD阴性产妇是否绝对安全,日后还需要进一步的研究。
