瘢痕子宫再次妊娠二次剖宫产与非瘢痕子宫剖宫产临床比较分析
2020-11-24陈静
陈静
近年来,随着剖宫产率的持续上升,瘢痕子宫再次妊娠的发病率有所增加。瘢痕子宫对再次妊娠的孕期和分娩及产后等过程有较大影响,可发生子宫破裂、产后出血、前置胎盘等;瘢痕子宫孕妇行剖宫产分娩时,损伤、感染、粘连加重、切口愈合不良等手术并发症增加。对于瘢痕子宫再次妊娠产妇,选择一种良好的治疗方法来改善产妇病情并减轻手术伤害十分关键[1,2]。本研究分析了瘢痕子宫再次妊娠二次剖宫产与非瘢痕子宫剖宫产临床效果,报告如下。
1 资料与方法
1.1 一般资料 选择2018 年1~12 月本院收治的50 例瘢痕子宫再次妊娠二次剖宫产产妇作为观察组,另选择同期50 例非瘢痕子宫剖宫产产妇作为对照组。观察组产妇年龄28~36 岁,平均年龄(32.68±2.14)岁;孕周38~41 周,平均孕周(39.21±1.61)周。对照组产妇年龄28~38 岁,平均年龄(32.11±2.78)岁;孕周38~41 周,平均孕周(39.01±1.68)周。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。观察组纳入标准:符合瘢痕子宫再次妊娠诊断标准;既往有剖宫产手术。所有产妇均知情同意本次研究并自愿参加,签署同意书,可配合治疗。排除标准:除外合并严重心脑血管疾病、其他严重并发症和手术禁忌的产妇。
1.2 手术方法 对照组实施常规剖宫产。观察组实施瘢痕子宫二次剖宫产;腹部取原切口,切开腹部原有瘢痕组织,进入腹腔,将和子宫粘连组织分离,裸露子宫下段肌层切2 cm 横切口,分离到10 cm 之后取出胎儿,依次实施缝合,将腹膜和浆膜缝合之后,将前鞘连续缝合,并将皮肤和皮下脂肪缝合。
1.3 观察指标 比较两组术中出血量、手术时间、肛门排气时间、阴道出血时间、住院时间、术后体温、并发症发生情况。
1.4 统计学方法 采用SPSS21.0 统计学软件处理数据。计量资料以均数±标准差()表示,采用t检验;计数资料以率(%)表示,采用χ2检验。P<0.05 表示差异有统计学意义。
2 结果
2.1 两组术中出血量、手术时间、肛门排气时间、阴道出血时间、住院时间比较 两组肛门排气时间、阴道出血时间、住院时间比较,差异无统计学意义(P>0.05);观察组术中出血量(456.21±41.55)ml 多于对照组的(354.57±22.21)ml,手术时间(1.78±0.22)h长于对照组的(1.01±0.24)h,差异均具有统计学意义(P<0.05)。见表1。
表1 两组术中出血量、手术时间、肛门排气时间、阴道出血时间、住院时间比较()
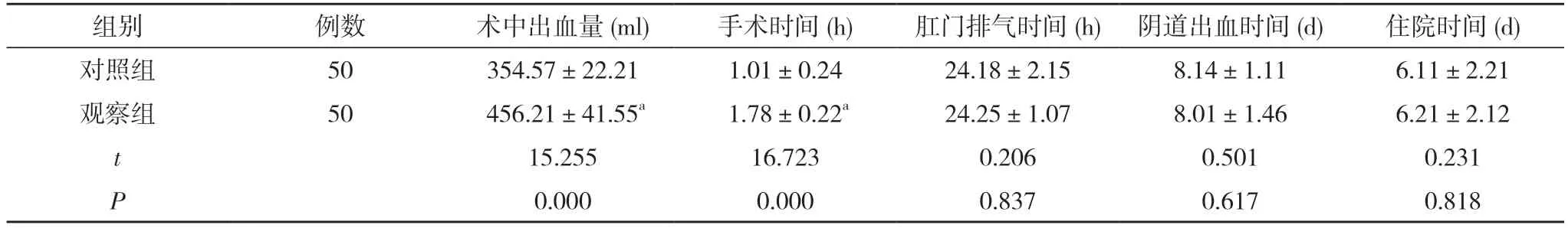
表1 两组术中出血量、手术时间、肛门排气时间、阴道出血时间、住院时间比较()
注:与对照组比较,aP<0.05
2.2 两组术后体温与并发症发生情况比较 观察组术后体温(37.01±0.15)℃、术后并发症发生率16.00%与对照组的(37.01±0.12)℃、20.00%比较,差异无统计学意义(P>0.05)。见表2。
表2 两组术后体温与并发症发生情况比较[,n(%)]

表2 两组术后体温与并发症发生情况比较[,n(%)]
注:两组比较,P>0.05
3 讨论
近年来,由于各种原因的影响,剖宫产率逐年上升,但手术有一定风险,不仅孕妇容易感染,对于那些剖宫产后在瘢痕子宫再次怀孕的妇女来说,如果选择再次剖宫产,通常风险很大。瘢痕子宫二次妊娠是妇产科的常见情况。由于初产时肌壁间肌瘤切除或初产时子宫切开,再次妊娠时严重影响妊娠及整个分娩过程。这类产妇一旦实施剖宫产,发生大出血的概率较高,而近年来,盲目崇拜剖宫产造成了过度治疗的问题,它对产妇健康构成极大威胁[1]。因此,在实际研究中,要充分把握瘢痕子宫剖宫产与非瘢痕子宫剖宫产的区别,掌握更加规范的手术技巧,降低手术风险。
子宫破裂作为解决难产和妊娠并发症的重要手段,对降低母婴发病率和死亡率具有重要作用。目前,国内剖宫产率呈逐步上升趋势,剖宫产率的异常升高不仅没有进一步降低围产儿发病率,反而极大地浪费了社会资源,并产生了长短期一系列孕妇的不良后遗症。近年来,随着计划生育政策的逐步放开,选择再次受孕的女性增多,瘢痕子宫再妊娠率也明显上升。瘢痕子宫二次妊娠分娩的安全性与两次分娩的间隔时间和前次手术的缝合技术有关。
目前用于瘢痕子宫再次妊娠的临床治疗方法主要是手术[3]。相对于普通非瘢痕剖宫产的产妇,瘢痕子宫再次妊娠容易出现胎盘前置,产后出血、子宫破裂等,并发症显著增多[4,5]。为降低手术风险,确保手术顺利进行,术中应注意以下事项:粘连瘢痕的分离应结合锐性钝性分离,以保护膀胱免受损伤;缝合子宫切口伤口时应避免缝合到后壁,引起宫颈管狭窄甚至闭塞;缝合切口与第一层进行全层缝合,第二层进行连续内翻缝合,以减少切口张力,促进切口愈合,减少并发症发生率[6-8]。
本研究结果显示,两组肛门排气时间、阴道出血时间、住院时间比较,差异无统计学意义(P>0.05);观察组手术出血量多于对照组、手术时间长于对照组,差异均具有统计学意义(P<0.05)。两组术后体温、术后并发症发生率比较,差异无统计学意义(P>0.05)。可见,瘢痕子宫再次妊娠产妇实施剖宫产阴道出血较多,主要是因为瘢痕子宫再次妊娠的妊娠部位特殊,手术操作难度大,损伤较大,因此增加了出血量,也一定程度延长了手术操作的时间。但通过细心操作和精心照护,可获得良好的预后,并未增加不良母婴预后的发生。一般来说,产妇在进行第一次分娩时,如果选择剖宫产,伤口成功愈合后,会出现瘢痕组织,瘢痕子宫不仅会影响子宫整体弹性,再次怀孕时还会增加子宫体积,使子宫纤维不断向外伸展,不仅会再次对产妇分娩造成不利影响。使子宫收缩不均匀、过度等现象发生,可能会出现子宫破裂的问题,造成大出血,如果问题严重,还会威胁母婴生命安全,因此要加强瘢痕子宫的预防,并慎重选择分娩方式,通过降低生产风险,以保证胎儿顺利分娩和产妇的安全。瘢痕子宫产妇再次怀孕时,如果选择剖宫产,通常会对盆腔结构产生影响,不仅会增加粘连几率,还会使胚胎直接植入产妇子宫下部,因此,可能存在前置胎盘问题。而且,由于瘢痕组织的基本功能已经明显受损,为了给胎盘提供充足的营养,通常会促使胎盘向基底层植入,如果植入面积过大、深度过高,可能会诱发胎盘植入物,不仅会增加复产时剖宫产的难度,还会进一步增加失血量和手术时间。有研究显示,瘢痕组各项治疗指标均高于无瘢痕组,胎盘植入数、前置胎盘数、胎盘粘连数显著高于无瘢痕组。对比发现瘢痕子宫二次妊娠易发生子宫破裂、产后出血和前置胎盘,且因前次切口问题造成愈合不良、损伤和感染,增加了手术难度;通过核磁共振成像技术可以发现,子宫切口愈合可分为瘢痕修复、成熟和组织三个阶段,第三阶段耗时最长,但瘢痕愈合时间较长后,可能会出现弹性丧失的问题,增加子宫破裂的风险,因此,在瘢痕子宫的分娩过程中,不应只考虑手术。它还可以告诉产妇是否同意非手术分娩,瘢痕子宫不是剖宫产的绝对指征,产妇可以尝试阴道试产,最大限度地提高整个分娩的安全性,减少大部分子宫的再损伤。瘢痕子宫剖宫产与无瘢痕子宫剖宫产比较,再次妊娠的瘢痕子宫孕妇术中危险性较高,胎盘粘连、前置的病例较多,手术难度大、危险性大,术后恢复较慢,要更加慎重选择手术,降低手术风险。
综上所述,瘢痕子宫再次妊娠产妇实施剖宫产较非瘢痕子宫手术时间长,出血比较多。
