剖宫产与阴道分娩对产妇产后盆底组织状态及下尿路功能的影响研究
2020-11-20袁茂勇张海花杨普兰王满兰张包秀
袁茂勇 张海花 杨普兰 王满兰 张包秀 程 芳
江西省宜春市万载县妇幼保健院,江西万载 336100
妊娠与分娩是女性的一种特殊生理过程,在此阶段女性体内的激素含量会出现明显改变,其会对产妇产后的盆底组织状态及下尿路功能带来严重影响[1]。剖宫产与阴道分娩作为分娩的两类方式,对产妇产后盆底组织状态的影响逐渐得到临床重视。相关研究显示,剖宫产较阴道分娩方式对产妇产后的盆底组织状态和盆底肌电值的短期不良影响更小,但两者在较长时间的不良影响无明显差异[2]。为了及早干预和预防脏器脱垂及长期尿失禁等情况的发生,本研究将在我院分娩的60 例产妇纳入本研究中,比较不同分娩方式的结果,现报道如下。
1 资料与方法
1.1 一般资料
选取2018年2月~2019年4月在我院分娩的60例产妇作为研究对象,将其中的30 例阴道分娩产妇设为对照组,30 例剖宫产产妇设为研究组。对照组中,年龄20~40 岁,平均(29.32±2.45)岁;孕龄38~41 周,平均(38.8±1.6)周;孕次1~3 次,平均(1.2±0.5)次;其中经产妇14 例,初产妇16 例。研究组中,年龄22~40 岁,平均(29.12±2.32)岁;孕龄39~41.5 周,平均(39.4±1.7)周;其中经产妇13 例,初产妇17 例。两组的一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究经医院医学伦理委员会审核之后批准进行。纳入标准:均为单胎妊娠;产妇及家属均对研究知情同意。排除标准:有泌尿系统手术史、生殖系统手术史者;合并严重感染者;伴有认知障碍及精神疾病者。
1.2 方法
对照组为经阴道分娩产妇,研究组为经剖宫产产妇,检测比较以下指标。①盆底组织状态:采用彩色多普勒超声诊断仪(DC-70Pro 麦瑞),探头频率为4~8 MHz,经阴检查静息与压力状态下的尿道膀胱后角(Ar 与As)及膀胱颈旋转角度(θ)等指标。②下尿路功能:让患者大量饮水,采用尿流动力学检测仪检测尿路功能指标,包括最大尿意膀胱容量(VMCC)、膀胱顺应性(BC)和最大尿流率(RMF)。③采用盆底功能检查仪检测活力值、 峰值及功值等盆底肌电值,严格按照操作步骤进行检测。
1.3 观察指标
比较两组产后6、12、24 周的盆底肌电值、盆底组织状态及下尿路功能等相关指标,盆底肌电值包括Ar、As 及θ,盆底组织状态包括功值、峰值、活力值,下尿路功能包括VMCC、BC 和RMF。
1.4 统计学方法
采用SPSS 23.0 统计学软件处理数据,计数资料以频数或百分率表示,采用χ2检验; 计量资料以均数±标准差(±s)表示,采用t 检验,以P<0.05 为差异有统计学意义。
2 结果
2.1 两组产后6、12、24 周下尿路功能指标的比较
两组产后12、24 周的VMCC、BC 及RMF 等下尿路功能指标均高于产后6 周,差异有统计学意义(P<0.05)。两组产后6、12、24 周的VMCC、BC 及RMF 等下尿路功能指标比较,差异无统计学意义(P>0.05)。研究组产后12 周的VMCC、BC 及RMF 等下尿路功能指标与产后24 周比较,差异无统计学意义(P>0.05)。对照组产后12 周的VMCC、BC 及RMF 等下尿路功能指标与产后24 周比较,差异无统计学意义(P>0.05)(表1)。
表1 两组产后6、12、24 周下尿路功能指标的比较(±s)
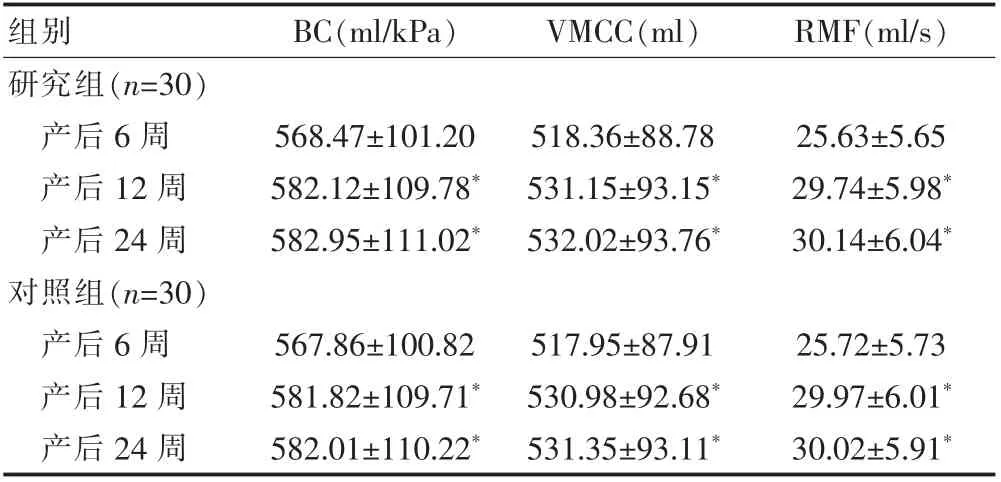
表1 两组产后6、12、24 周下尿路功能指标的比较(±s)
与本组产后6 周比较,*P<0.05
组别 BC(ml/kPa) VMCC(ml) RMF(ml/s)研究组(n=30)产后6 周产后12 周产后24 周对照组(n=30)产后6 周产后12 周产后24 周568.47±101.20 582.12±109.78*582.95±111.02*518.36±88.78 531.15±93.15*532.02±93.76*25.63±5.65 29.74±5.98*30.14±6.04*567.86±100.82 581.82±109.71*582.01±110.22*517.95±87.91 530.98±92.68*531.35±93.11*25.72±5.73 29.97±6.01*30.02±5.91*
2.2 两组产后6、12、24 周盆底组织状态指标的比较
两组产后12、24 周的θ、Ar 与As 等盆底组织状态指标均低于产后6 周,差异有统计学意义(P<0.05)。研究组产后6、12 周的θ、Ar 与As 等盆底组织状态指标低于对照组,差异有统计学意义(P<0.05)。两组产后24 周的θ、Ar 与As 等盆底组织状态指标比较,差异无统计学意义(P>0.05)(表2)。
表2 两组产后6、12、24 周盆底组织状态指标的比较(°,±s)

表2 两组产后6、12、24 周盆底组织状态指标的比较(°,±s)
与本组产后6 周比较,*P<0.05;与对照组同期比较,#P<0.05
组别 θ Ar As对照组(n=30)产后6 周产后12 周产后24 周研究组(n=30)产后6 周产后12 周产后24 周28.96±2.45 21.31±2.30*13.85±1.60*118.75±5.21 110.91±4.79*96.01±3.28*138.76±5.66 122.95±5.34*106.76±3.50*25.20±2.11#18.76±1.83*#13.62±1.55*113.37±4.82#103.21±3.76*#95.36±3.31*129.31±5.26#112.67±4.06*#105.95±3.78*
2.3 两组产后6、12、24 周盆底肌电值指标的比较
两组产后12、24 周的功值、峰值、活力值等盆底肌电值指标均高于产后6 周,差异有统计学意义(P<0.05)。研究组产后6、12 周的功值、峰值、活力值等盆底肌电值指标高于对照组,差异有统计学意义 (P<0.05)。两组产后24 周的功值、峰值、活力值等盆底肌电值指标比较,差异无统计学意义(P>0.05)(表3)。
表3 两组产后6、12、24 周盆底肌电值指标的比较(±s)
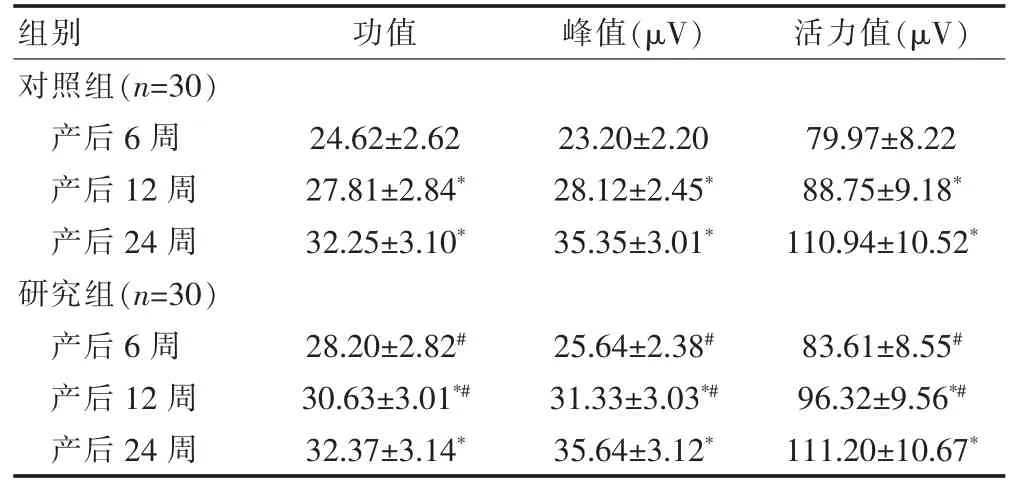
表3 两组产后6、12、24 周盆底肌电值指标的比较(±s)
与本组产后6 周比较,*P<0.05;与对照组同期比较,#P<0.05
组别 功值 峰值(μV) 活力值(μV)对照组(n=30)产后6 周产后12 周产后24 周研究组(n=30)产后6 周产后12 周产后24 周24.62±2.62 27.81±2.84*32.25±3.10*23.20±2.20 28.12±2.45*35.35±3.01*79.97±8.22 88.75±9.18*110.94±10.52*28.20±2.82#30.63±3.01*#32.37±3.14*25.64±2.38#31.33±3.03*#35.64±3.12*83.61±8.55#96.32±9.56*#111.20±10.67*
3 讨论
阴道分娩是一种自然分娩方式,但在生产过程中会造成盆底组织结构造成过度牵拉,导致盆底组织结构和功能改变,引起盆底障碍性功能疾病。因此,本研究考虑选择性剖宫产以避免或减轻分娩后女性盆底损伤[3-4]。会阴切开术在自然分娩中有助于减轻会阴损伤,缩短产程时间,减少盆底破坏程度,保护盆地功能[5]。但随着临床的深入研究发现会阴侧切不能防止产后盆腔器官脱垂、尿便失禁的发生[6-7]。盆底表面肌电是判断和评估产后静息状态和收缩状态两种不同状态下盆底肌功能改变情况的重要指标[8-9]。
本研究结果显示,阴道分娩产妇产后6、12 周的盆底肌电值、盆底组织状态相关指标均优于剖宫产产妇(P<0.05),但是两种方式在产后24 周等较长时间内对产妇的不良影响不明显,可以看出剖宫产后短时间内产妇的恢复情况较好,但是长期恢复效果却不理想。这主要是由于随着胎儿生长发育及分娩的进行,在经阴道分娩过程中胎头挤压肛提肌在内的盆底组织并导致腹腔内压力发生相应改变,可引起肌纤维断裂、神经损伤等,进而引起妇女尿失禁、盆腔脏器脱垂等,给女性的家庭生活带来不良影响[10-11]。因此,在产妇产后需要加强对盆底功能和尿路指标的动态监测,以减少不良情况发生[12]。
剖宫产和自然分娩两种方式对产妇产后尿路功能的影响比较未发现较大差异,多表现为持续改善状态,提示不论何种分娩方式,在产妇产后需要对产妇进行及早监测与积极干预,以改善下尿路状态,降低排尿异常、排尿困难等不良现象的发生率,以积极改善妊娠及分娩结局[13]。阴道分娩后产妇的产道及盆底组织损伤较大,特别是产中有撕裂伤及侧切的产妇,常伴有局部神经及肌肉组织损伤[14]。相比而言,剖宫产产妇中胎儿未经产道分娩,因此对阴道状态的损伤较小,导致早期的盆底肌电值及盆底组织状态相对较好[15]。
综上所述,剖宫产对产妇产后短期内的盆底肌电值及盆底组织状态的不良影响明显小于阴道分娩,但此类不良影响的差异逐步减小,到产后24 周时两种方式的不良影响多无明显差异。此外,两类分娩方式对下尿路功能的影响较小,因此需要根据产妇产后的变化进行针对性干预。
