从基础胰岛素转为预混胰岛素治疗案例及点评
2020-11-18高峰常宝成
高峰,常宝成
1.天津市第二医院内分泌科 天津 300141;2.天津医科大学朱宪彝纪念医院 天津 300134
1 案例资料
患者,男,64 岁,退休。主诉:口干、多饮、多尿伴乏力8 年,加重半年。患者于8 年前无明显诱因出现口干、多饮、多尿,伴周身乏力,检查空腹血糖(FPG)9.1 mmol/L,诊为“糖尿病”。后口服二甲双胍2 000 mg/d、阿卡波糖150 mg/d 降糖治疗。3 年前因血糖控制不佳,FPG 11.3 mmol/L,糖化血红蛋白(HbA1c)8.8%,加用格列美脲4 mg/d、甘精胰岛素20 U/d 降糖治疗,半年后复查 FPG 6.9 mmol/L,HbA1c 7.0%。患者自述近半年来乏力明显,监测FPG 8~10 mmol/L,餐后血糖(PPG)13~15 mmol/L,HbA1c 8.2%,为进一步治疗收治入院。入院前治疗方案是格列美脲4 mg,qd;二甲双胍500 mg,qd;阿卡波糖50 mg,tid;甘精胰岛素20 U,睡前皮下注射。既往高血压史4 年,血压最高180/100 mm Hg,平素口服厄贝沙坦150 mg/d降压治疗,血压在130~150/80~90 mm Hg。否认冠心病史,否认肝炎、结核等传染病史。父亲与1 个姐姐患糖尿病。
体格检查:身高175 cm,体重83 kg,体质指数(BMI)27.1 kg/m2,心率76 次/分,血压140/90 mm Hg。心肺腹(-),双下肢痛温觉减弱,双侧足背动脉搏动减弱。
辅助检查:心电图示:窦性心律,TavL 低平。眼底检查示:糖尿病视网膜病变(非增殖期)。颈动脉彩超示:颈动脉粥样硬化,多发附壁斑块形成。下肢血流图示:双下肢动脉粥样硬化,多发附壁斑块形成。甲状腺彩超示:甲状腺多发结节。
实验室检查:(1)血糖:FPG 9.65 mmol/L,HbA1c 8%,PPG 12.48 mmol/L;(2)血脂:甘油三酯(TG)2.02 mmol/L,高密度脂蛋白胆固醇(HDL-C)1.05 mmol/ L,低密度脂蛋白胆固醇(LDL-C)3.67 mmol/L,总胆固醇(TC)7.33 mmol/L;(3)肝功能:天门冬氨酸氨基转移酶(AST)18 U/L,丙氨酸氨基转移酶(ALT)16 U/L;(4)肾功能:肌酐56 μmol/L,尿素氮4.8 mmol/L,尿酸242 μmol/L,白蛋白排泄率6.8 mg/24 h;(5)胰岛功能。见表1。
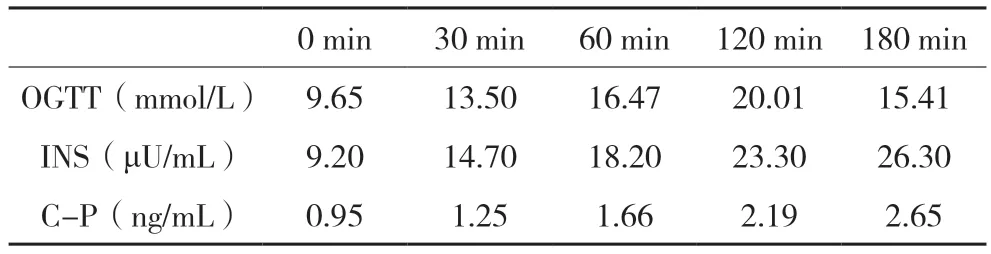
表1 胰岛功能检查结果
入院诊断:2 型糖尿病;糖尿病视网膜病变;下肢血管病;高血压3 级(极高危);高脂血症。
2 诊疗经过
患者为老年男性,糖尿病史8 年,伴视网膜病变、高血压、高脂血症;起始甘精胰岛素时基线HbA1c8.8%;胰岛功能提示胰岛素分泌不足伴抵抗,餐后胰岛素分泌峰值明显偏低;起始甘精胰岛素3年后血糖控制不佳,联用3 种口服降糖药,餐后血糖升高明显HbA1c8.2%,需加用餐时胰岛素或继续加用针对餐后血糖的降糖药物;需要优化胰岛素治疗方案,兼顾空腹及餐后血糖,提高患者依从性,减少低血糖风险。
入院后完善相关检查,住院期间自我血糖监测及降糖方案见表2;同时予厄贝沙坦150 mg,qd 降压,瑞舒伐他汀10 mg,qn 调脂等综合治疗方案。
出院后继续原有降压、调脂方案,随访结果见表3。12 周后血脂正常,停用降脂药。
3 案例点评
糖尿病的治疗目标是长期血糖达标,先易后难,由近及远,既继承先前方案的优点,又弥补先前方案的不足。因此,对于大多数患者来说,阶梯式治疗是必须且可行的。该病例就是一个“行远自迩,踵事增华”的经典案例。
该患者是老年患者,有糖尿病8 年,高血压4年,早期口服两种降糖药(二甲双胍+阿卡波糖),近期口服三种降糖药(二甲双胍0.5 g,qd +阿卡波糖0.5 g,tid +格列美脲4 mg,qd)+甘精胰岛素,血糖仍然控制不佳,主要表现为餐后血糖明显升高及HbA1c >8%,继续调整乏力。入院后弃用甘精胰岛素等原方案,优化为门冬胰岛素30(bid)+二甲双胍(0.5 g,qd)+阿卡波糖(50 mg,qd),实现了血糖的良好控制,兼顾了用药的安全性和减少了用药的经济负担。该病例治疗的成功与启示在于:(1)口服药切勿堆砌,轻重宜慎。该患者用了3 种口服药+基础胰岛素,其原因需要深思。患者有超重、血脂异常、C 肽正常合并高血糖,提示有胰岛素抵抗,应该提高二甲双胍日剂量、增加胰岛素敏感性,减少胰岛素促泌剂——格列美脲剂量;(2)及时评估血糖特点。通过OGTT 和7 个点血糖监测,明确患者既有空腹血糖升高,又伴有餐后血糖升高,且未见频发低血糖发生,适用于预混胰岛素类似物,兼顾降低空腹与餐后血糖;(3)及时评估胰岛功能。该患者β 细胞功能存在基础与餐时胰岛素均分泌不足的情况。该患者30 min~1 h 的C 肽水平未达到空腹C 肽的5~6 倍(只有1.74 倍),且分泌峰值延迟到180 min,提示β 细胞早相分泌不足,亟需补充部分餐时胰岛素;同时,空腹胰岛素(包括内源性和外源性胰岛素)水平只有9.2 μU/mL(低于正常参考值10~20 μU/mL),提示空腹胰岛素也是不足的。因此,补充胰岛素亟需同补空腹胰岛素和餐时胰岛素;(4)要综合达标。患者既往治疗只重视血糖,在血脂、血压、体重均未实现严格达标,尤其是血脂,未使用他汀类药物治疗,导致患者已患有大血管病变、微血管病变、周围神经病变。

表2 住院期间自我血糖监测及降糖方案

表3 随访结果
同时,笔者复习文献总结得出,随着2 型糖尿病的病程增加,胰岛素敏感性逐年降低,胰岛β 细胞功能先增高后下降,且在糖尿病诊断之前已改变;胰岛β 细胞功能在诊断前4 年开始增高、第3 年达到峰值,后快速下降;空腹和餐后血糖逐渐升高,但餐后血糖(诊断前6 年缓慢增高)比空腹血糖升高(诊断前2 年快速增高)更早[1]。Gerich J 等[2]证实:随着糖化血红蛋白的升高,餐后血糖比空腹血糖升高得更快、更早。PREFER[3]研究(评价口服药±基础胰岛素控糖不佳2 型糖尿病使用门冬胰岛素30 的临床研究)发现,对于口服药(±基础胰岛素)控制血糖不佳的患者,换用门冬胰岛素30(2 次/d),能进一步降低HbA1c(-1.56%vs-1.23%),且安全性良好。这提示:门冬胰岛素30 每日2 次是基础胰岛素转为预混胰岛素的一个良好方案。
莫听穿林打叶声,何妨吟啸且徐行。每一位医生都需要用乐观豁达的心境帮助患者认识、分析糖尿病,总有一个优化方案可以控制血糖,与糖尿病且行且歌。
