入院低体温对早产儿并发症影响研究
2020-10-12李丽霞张春华金月琴蒋叶均潘海滔
李丽霞 张春华 金月琴 蒋叶均 潘海滔
[摘要] 目的 探討入院低体温对早产儿并发症影响情况。 方法 选取2015年1月1日~2019年3月31日本院出生,胎龄<32周,出生1 h内入院,住院时间大于7 d极早产儿为研究对象;分为正常体温组(入院体温≥36.0℃)和低体温组(入院体温<36℃),记录两组早产儿一般情况及并发症发生情况,进行统计分析。 结果 267例早产儿入院体温34.0℃~37.3℃,平均体温(35.91±0.48)℃,入院体温≥36.0℃ 166例,占62.2%,入院体温<36.0℃ 101例,占37.8%。两组早产儿胎龄、入院血糖、分娩方式、性别无明显差异,与体温正常组相比,低体温组出生体重明显低于体温正常组(t=4.040,P=0.000),两组住院时间、出生窒息、出生需气管插管、悬浮红细胞输注、hs-PDA、BPD有明显差异(P<0.05),两组NEC、晚发感染、IVH、NRDS、PS使用率之间无明显差异(P>0.05)。Logistics回归分析显示,出生体重是导致发生低体温的独立危险因素(P=0.008,OR=0.998,95%CI 0.996~0.999)。 结论 出生体重是发生入院低体温的独立危险因素,对低出生体重儿,需采取多种措施减少低体温发生。
[关键词] 低体温;极早产儿;并发症;出生体重
[中图分类号] R721 [文献标识码] B [文章编号] 1673-9701(2020)23-0083-05
Study on the effect of hypothermia at admission on complications of premature infants
LI Lixia1 ZHANG Chunhua2 JIN Yueqin1 JIANG Yejun1 PAN Haitao3
1.Neonatal Monitoring Center, Shaoxing Maternal and Child Health Hospital in Zhejiang Province, Shaoxing 312000, China; 2.Operating Room, Shaoxing Maternal and Child Health Hospital in Zhejiang Province, Shaoxing 312000, China; 3.Department of Genetic Laboratory,Shaoxing Maternal and Child Health Hospital in Zhejiang Province, Shaoxing 312000, China
[Abstract] Objective To explore the impact of hypothermia at admission on complications of premature infants. Methods Very premature infants born in our hospital, with gestational age <32 weeks, admitted within 1 hour of birth, hospital stay longer than 7 days from January 1, 2015 to March 31, 2019 were selected as the subjects of study. They were divided into normal temperature group(admission temperature≥36.0℃) and hypothermia group(admission temperature <36℃). The general conditions and complications of the two groups were recorded and statistically analyzed. Results The body temperature of 267 premature infants was 34.0℃-37.3℃, with the average temperature of (35.91±0.48)℃.166 patients had a temperature ≥36.0℃, accounting for 62.2%, and 101 patients had a temperature <36.0℃, accounting for 37.8%. There were no significant differences in gestational age, blood glucose at admission, delivery methods, and gender between the two groups of premature infants.The birth weight of the low temperature group was significantly lower than that of the normal temperature group(t=4.040, P=0.000). There were significant differences in hospitalization time, birth asphyxia, birth tracheal intubation, blood transfusion, hs-PDA, and BPD between two groups(P<0.05). There were no significant differences in NEC, late infection, IVH, NRDS, and PS use rate between the two groups(P>0.05). Logistics regression analysis showed that birth weight was an independent risk factor for hypothermia(P=0.008, OR=0.998, 95%CI 0.996-0.999). Conclusion Birth weight is an independent risk factor for hypothermia at admission. For low birth weight infants, various measures need to be taken to reduce the occurrence of hypothermia.
[Key words] Hypothermia; Very premature infants; Complications; Birth weight
新生儿出生时体温调节中枢发育不成熟,主要通过辐射、蒸发、对流、传导的散热,但由于早产儿、低出生体质量儿产热能力低且易于失热,耐受环境温度变化能力比足月儿差,更易发生低体温。据报道,在新生儿重症监护室中,有31%~78%的极低出生体质量儿(VLBWI)是因低体温入院[1],低体温可导致新生儿代谢紊乱及循环、呼吸、神经及泌尿等各系统损伤,并与晚发性脓毒症、脑室内出血、新生儿坏死性小肠结肠炎及机械性通气时间等密切相关[2]。但是,国内有关低体温对并发症影响报道很少,本研究主要报道了低体温对早产儿并发症的影响情况,为临床研究提供依据,现报道如下。
1 资料与方法
1.1 一般资料
选取2015年1月1日~2019年3月31日本院出生极早产儿为研究对象,纳入标准:(1)胎龄<32周早产儿;(2)住院时间大于7 d;(3)出生1 h内入院。排除标准:(1)排除放弃及住院时间小于7 d者;(2)排除入院时间大于1 h的病例;(3)排除复杂型先天性心脏病、中枢神经系统、呼吸系统等严重先天畸形、染色体异常及资料不完整患儿。
1.2 方法
采用回顾性研究方法,根据收入新生儿监护中心时入院体温(肛温)不同,分为体温正常组和低体温组,入院体温≥36.0℃为体温正常组,入院体温<36℃为低体温组。体温测量方法:采用世佳电子体温计(杭州世佳电子有限公司,型号MT-301,测量范围32.0℃~42.9℃)测量肛温,测量时将电子体温计头端插入直肠0.5 cm,计时2 min,读数即为体温。
1.3 观察指标
记录两组病例胎龄、出生体重、性别、分娩方式、出生窒息(1 min Apgar评分<7分),出生气管插管,早产儿并发症如新生儿呼吸窘迫综合征、使用肺表面活性物质(Pulmonary surfactant,PS)、坏死性小肠结肠炎(Necrotizing enterocolitis,NEC),脑室内出血(Intraventricular hemorrhage,IVH),有血流动力学异常的动脉导管开放(Haemodynamically significant patent ductus arteriosus,hs-PDA)、晚发感染,有创机械通气、输悬浮红细胞、支气管肺发育不良(Bronchopulmonary dysplasia,BPD)的发生情况,并比较两组并发症发生率的差异,诊断和治疗标准参照第4版《实用新生儿学》[3]。
1.4 统计学处理
应用SPSS19.0统计软件,计量资料经K-S检验确认为正态分布,用(x±s)表示,组间比较采用t检验,不符合正态分布计量资料用M(P25,P75)表示,组间比较采用秩和检验。计数资料用[n(%)]表示,组间比较采用χ2检验,多因素分析采用Logstic回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 早产儿一般情况
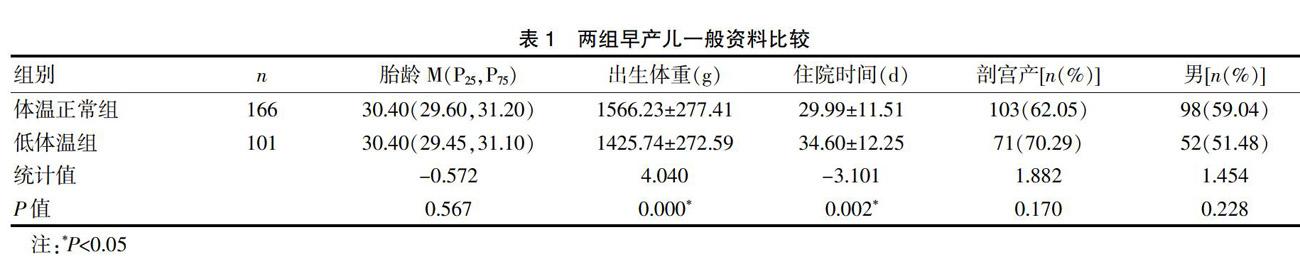
研究期间共收集病例312例,排除资料不完整及住院时间小于7 d病例,共267例纳入分析。267例早产儿,胎龄26.3~31.6周,平均(30.22±1.09)周,其中<28周占5.2%(14/267),28.1~30周29.6%(79/267);出生体重730~2290 g,其中<1000 g占3.4%(9/267),1001~1499 g占40.4%(108/267),≥1500 g占56.2%(150/267)。住院时间9~65 d,平均(31.73±11.98)d。
2.2 两组早产儿入院体温情况及一般情况比较
267例早产儿入院体温34.0℃~37.3℃,平均(35.91±0.48)℃。体温正常组166例,占62.2%,低体温组101例,占37.8%。其中入院体温≥36.5℃有37例(13.9%),36.0~36.4℃129例(48.3%),35.5~35.9℃ 64例(24.0%),<35.5℃ 37例(13.9%)。统计显示,两组早产儿胎龄、分娩方式、性别均无明显差异(P>0.05),低体温组出生体重明显低于体温正常组(t=4.040,P=0.000)。低体温组住院时间长于体温正常组,见表1。
2.3 低体温组和体温正常组并发症发生情况比较
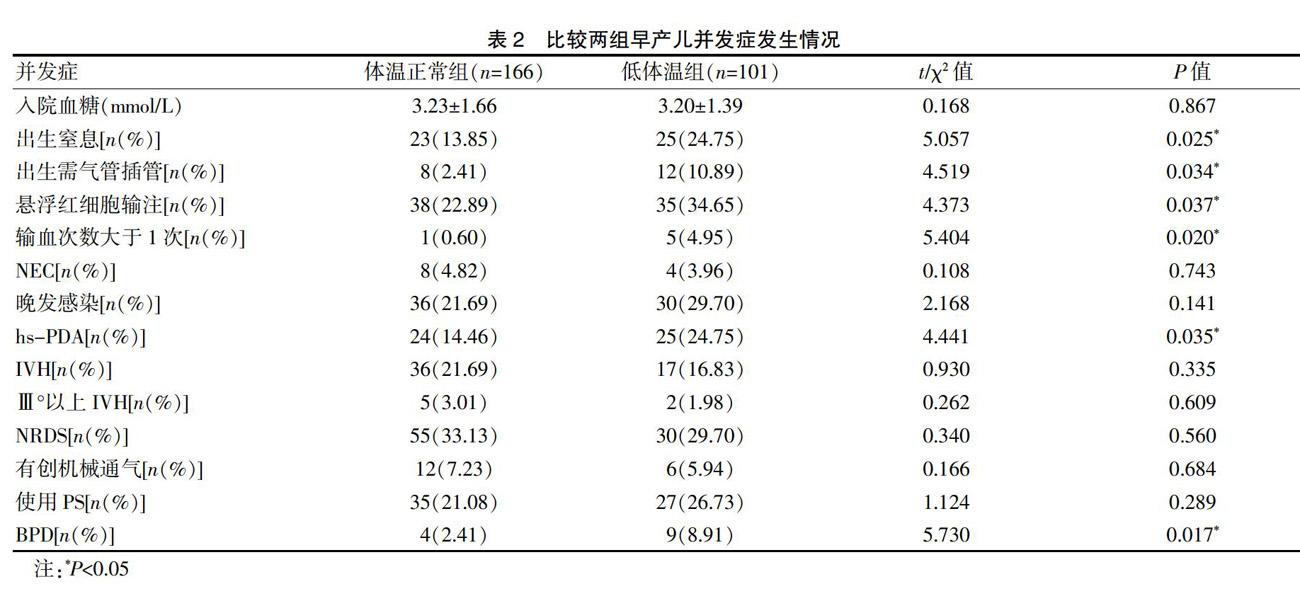
低体温组与体温正常组相比,两组入院血糖、NEC、晚发感染、IVH、NRDS、PS使用率之间无明显差异(P>0.05)。低体温组出生窒息、出生需气管插管、悬浮红细胞输注、输血次数大于1次、hs-PDA、BPD发生率明显高于体温正常组(P<0.05)。见表2。
2.4 多因素分析
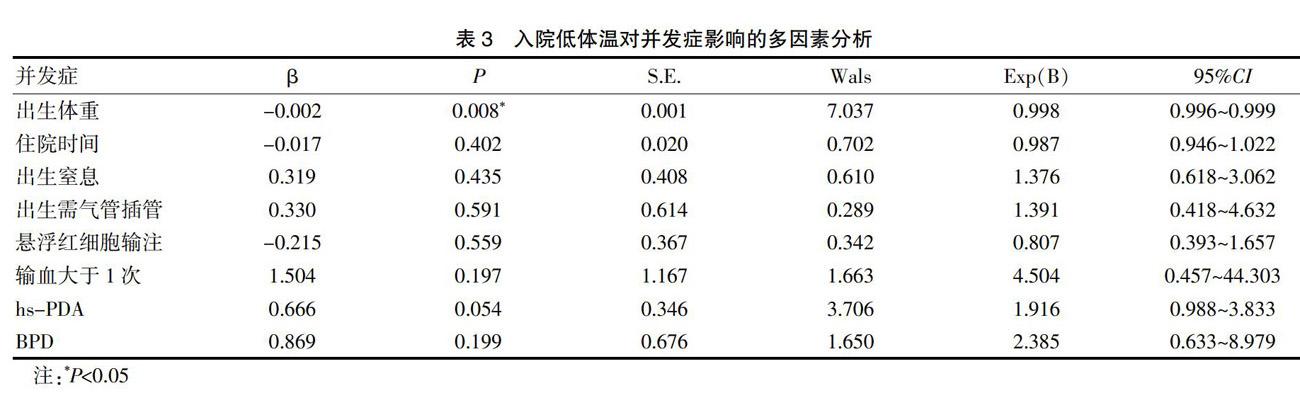
将单因素分析中有意义的变量为协变量,将是否发生低体温为因变量,进行多因素Logistics回归分析,结果显示,出生体重是导致发生低体温的独立危险因素(P=0.008,OR=0.998,95%CI 0.996~0.999),入院低体温与出生窒息、出生气管插管、悬浮红细胞输注、BPD、hs-PDA之间无明显相关性(P>0.05)。见表3。
3 讨论
3.1 早产儿低体温发生机制及现状
新生儿体温调节中枢发育不成熟,体温调节效率远低于成人,胎龄和出生体重越小,低体温风险越高。胎儿从母体较高的宫内环境(37.0℃)娩出至产房22℃~26℃的环境,其皮肤温度下降0.3℃/min,直肠温度下降0.1℃/min,体热丢失可达0.837 J/(kg·min)[4],導致低体温发生。另外新生儿生后初步处理、窒息复苏时时间过长、抢救设备温度过低也可加重低体温发生。早产儿棕色脂肪生成不足,缺乏寒战的物理产热机制以及内分泌调节功能(儿茶酚胺、甲状腺素水平)低下,故早产儿、低出生体重儿较足月儿更易发生低体温。据报道,美国约有47.0%的极低出生体重儿(VLBW)入院体温低于36℃,其中14.3%的患儿入院体温低于35℃[5],周薇等[6]研究显示极低出生体重儿入院体温低于35℃占31.8%;山东省24家三甲医院对极/超低出生体重儿入院体温调查显示[7],入院体温<35.0℃占29.3%,35.0~36.0℃占22.6%,大于36.0℃占48.6%。本研究中,入院体温<36.0℃占37.8%(101/267),<35.5℃占13.9%(37/267),稍低于国内报道,可能与近几年来重视出生时体温管理,采取预防措施减少低体温的发生。研究显示,当身体核心温度下降且低于36℃以下时,发病率和病死率增加[8-10],入院体温小于35.5℃与生后死亡率增加密切相关[11]。目前国内有关低体温对早产儿并发症影响情况少见报道,有必要对此进行研究。
Miller SS等[12]对极低出生体重儿(VLBW)低体温高危因素研究显示,出生体重是极低出生体重儿发生中重度低体温主要危险因素,随着出生体重增加,中重度低体温发生率降低。本研究显示,低体温组出生体重较体温正常组明显降低,两组出生体重有明显差异(t=4.040,P=0.000),多因素分析显示,出生体重是发生入院低体温的独立危险因素(P=0.008,OR=0.998, 95%CI 0.996~0.999),提示出生体重与低体温之间有明显相关性。出生体重越低,体表面积大,皮肤角质层发育更不成熟,皮下脂肪更薄,能量储存更少,越容易散热,加重低体温的发生,因此,对低出生体重儿出生时更应重视保暖工作,减少低体温发生。
3.2 低体温对早产儿并发症影响分析
研究表明,轻度低体温(36.0℃~36.5℃)对早产儿并发症和死亡率无明显影响[12-14],而中重度低体温(<36.0℃)与早产儿并发症及死亡率有明显相关性,因此本研究选择入院体温36.0℃为切入点,探讨低体温对早产儿并发症影响。Chang HY等[13]研究表明,中度低體温组胎龄和出生体重更低,1 min Apagar评分小于7分和死亡率明显增高,本研究显示低体温组早产儿住院时间更长,出生窒息(1 min Apgar评分<7分)、出生气管插管率均显著高于正常体温组(P<0.05),提示出生复苏、特别是气管插管复苏时由于操作增加,早产儿暴露于干燥环境中时间延长,容易导致低体温的发生。因此早产儿复苏时,医务人员应加强保暖意识,采取多种预防措施,如提高产房温度[新生儿出生时环境温度应为(32.4±2)℃,早产儿环境温度为33℃~35℃,甚至可达36℃~37℃]、采取头部保暖(帽子内衬有聚乙烯可减少早产儿63%~72%热能的丢失,毛线针织帽减少热能丢失的效果微弱)、出生后立即用聚乙烯包裹(不擦干,可减少蒸发和对流带走的热量)、使用加热凝胶床垫、复苏时采用加温加湿气体,对不需要复苏者,立即母婴皮肤接触等[15-19],可有效预防旱产儿低体温以及显著提升早产儿到达NICU时的初次体温。
低体温组与体温正常组相比,两组NRDS、有创机械通气、使用PS率无明显差异,而低体温组输血、hs-PDA、BPD率高于体温正常组,可能与低体温组患儿出生体重低,并发症多,反复采血导致医源性失血增加,输血率增加。低体温组BPD、hs-PDA发生率增加,由于寒冷刺激引起交感神经兴奋,去甲肾上腺素分泌增加,外周血管收缩,无氧酵解增加,酸性物质积聚,导致肺血管收缩[4],可能会增加BPD的发生;动脉导管开放时左向右分流,肺静脉回流量增加,增加左心前负荷,低体温外周血管收缩左心后负荷增加,而早产儿心肌发育不成熟,易发生心力衰竭。故低体温早产儿更容易发生血流动力学异常的动脉导管开放,但多因素分析未显示统计学意义(P=0.054),可能由于本研究病例数偏少,仍需进一步大样本研究。
低体温常可导致新生儿代谢紊乱及循环、呼吸、神经及泌尿等各系统损伤,增加新生儿病死率及致残率。Ting JY等[9]对胎龄小于29周多因素分析显示低体温是发生NEC的独立危险因素[9,10],Meta分析[14]显示入院体温<36℃增加重度ROP、NEC、败血症、PVL+IVH的发生率,不增加BPD发生率,提示中重度低体温与早产儿严重并发症增加密切相关[13,14]。本研究中,低体温组与体温正常组相比,两组IVH、晚发感染、NEC发生率无明显差异,一方面由于与本研究病例数偏少,另一方面Ting JY[9]研究的研究对象主要为超低胎龄儿和超低出生体重儿,本研究研究对象为胎龄小于32周早产儿,胎龄小于28周仅14例,超低出生体重儿仅9例,故研究结果差异与研究对象不同有关,同时也提示低体温对超低出生体重儿影响更大,容易导致严重IVH、NEC、死亡的发生,因此,临床工作者需重视极/超低体重儿出生时体温管理,除了采用塑料薄膜包裹,可进行周期性员工教育,额外使用化学床垫等[20],进行周期性员工教育,不断加强员工的保暖意识,重视体温管理,可明显减少中重度低体温的发生,减少严重并发症的发生,提高超低胎龄儿的生存质量。
综上所述,出生体重是低体温发生的独立危险因素,出生窒息、出生需气管插管与低体温的发生密切相关,低体温会增加患儿悬浮红细胞输注、hs-PDA、BPD的发生,延长住院时间,增加早产儿并发症的发生,增加家庭负担,但与颅内出血、晚发感染无明显相关性。医务人员需采用适当的措施预防早产儿低体温的发生,减少早期严重并发症的发生,对提高早产儿存活率、改善早产儿生存质量有重要意义。
[参考文献]
[1] Boo NY,Guat-Sim,Cheah I. Admission hypothermia among VLBW infants in malaysian NICUs[J].J Trop Pediatr,2013,59(6):447-452.
[2] Bissinger RL,Annibale DJ.Thermoregulation in very low birth-weight infants during the golden hour:Results and implications[J]. Adv Neonatai Care,2010,10(5):230-238.
[3] 邵肖梅,叶鸿瑁,丘小汕.实用新生儿学[M].第4版. 北京:人民卫生出版社,2011:267-273.
[4] 黄雪群,刘绍基,黎小玲.初生24小时内新生儿体温异常及其影响因素[J].实用儿科临床杂志,2007,22(23):1772-1807.
[5] Laptook AR,Salhab W,Bhaskar B,et a1.Admission temperature of low birth weight infants:Predictors and associated morbidities[J].Pediatr,2007,119(3):e643-649.
[6] 周薇,林振浪,贾韦双,等.极低和超低出生体重儿低体温相关因素分析[J].中华围产医学杂志,2010,13(2):155-156.
[7] 山东省多中心NICU早产儿入院低体温质量改进临床研究协作组.基于证据的质量改进方法降低极低出生体重儿入院低体温发生率的多中心研究方案[J]. 中国循证儿科杂志,2019,14(2):139-142.
[8] Gleason CA,Juul SE.Averys diseases of the newborn[M].9th,ed.Elsevier Saunder:Philadelphia,2012:357.
[9] Ting JY,Synnes AR,Lee SK.Association of admission temperature and death or adverse neurodevelopmental outcomes in extremely low gestational age neonates[J]. Perinatol,2018,38(7):844-849.
[10] Tay VY, Bolisetty S, Bajuk B,et al. Admission temperature and hospital outcomes in extremely preterm infants[J].Paediatr Child Health,2019,55(2):216-223.
[11] Wilson E,Maier RF,Norman M.Admission hypothermia in very preterm infants and neonatal mortality and morbidity[J] Pediatr,2016,175(8):61-67.
[12] Miller SS,Lee HC,Gould JB.Hypothermia in very low birth weight infants: Distribution,risk factors and outcomes[J]. Perinatol,2011,31(1):S49-56.
[13] Chang HY,Sung YH,Wang SM.Short-and long-term outcomes in very low birth weight infants with admission hypothermia[J].PLoS One,2015,10(7):e0131976.
[14] 余章斌,程佳,邱玉芳.系統评价入院体温分布情况及其对早产儿结局的影响[J].中华新生儿科杂志,2019, 34(1):51-57.
[15] 邢丽云,黄丽华.早产儿保暖措施的研究进展[J].中华护理杂志,2017,52(2):230-233.
[16] 刘雅倩,刘婷婷,李玉峰,等.加热凝胶床垫对转运中早产儿低体温复温效果的Meta分析及试验序贯分析[J].中国实用护理杂志,2018,34(28):2236-2241.
[17] 刘亚丽,许丽,魏克伦.出生早期新生儿低体温及防治现状[J].中华实用儿科临床杂志,2017,32(2):158-160.
[18] 邢丽云,黄丽华.塑料薄膜包裹预防新生儿低体温有效性及安全性的系统评价[J].中华护理杂志,2019,54(3):374-379.
[19] 山东省多中心NICU早产儿入院低体温质量改进临床研究协作组. 基于证据的质量改进方法降低极低出生体重儿入院低体温发生率的多中心研究方案[J]. 中国循证儿科杂志,2019,14(2):139-142.
[20] Billimoria Z,Chawla S,Bajaj M.Improving admission temperature in extremely low birth weight infants:A hospital-based multiintervention quality improvement project[J].Perinat Med,2013,41(4):455-460.
(收稿日期:2020-04-15)
