新生儿大肠埃希菌感染致细菌性脑膜炎脑脊液和并发症特点
2020-08-13赵金章于西萍吴晓宇李展莉
赵金章,刘 玲,于西萍,吴晓宇,李展莉
(1.西北妇女儿童医院,陕西 西安 710061;2.西安市第四医院,陕西 西安 710000)
细菌性脑膜炎(bacterial meningitis,BM)是由各种细菌侵袭感染脑膜和脑脊髓膜而引起的以化脓性改变为主的感染性疾病,多发生于婴幼儿,是中枢神经系统严重的感染性疾病[1]。新生儿免疫功能不健全,易并发感染性疾病,且因血-脑屏障功能发育尚未完善,故感染易扩散而发展成BM。BM起病急、易误诊,症状多样,年长儿可表现为高热、头痛、呕吐、精神萎靡和抽搐等[2],但在新生儿中,由于患儿体温中枢发育不成熟、颅缝及前囟未闭,通常缺少这些“经典”迹象,仅表现为喂养困难、嗜睡、反应差或意识障碍,致其早期诊断困难[3]。10%~20%的幸存者会出现神经系统后遗症[4-5],包括脑积水、癫痫、脑瘫、听力障碍、智力和(或)运动功能障碍等[6]。在充分考虑病原学特点和抗菌药物、药理特性的基础上进行及时、有效的抗菌治疗,是提高BM治愈率、降低病死率和减少后遗症的有效措施。近年来,大肠埃希菌(Escherichia coli,E.coli)感染率不断增加,对于年龄<3个月,呈中低热、抽搐频繁、脑脊液白细胞计数明显升高的患儿需考虑E.coli感染的可能[7]。本研究旨在分析E.coli感染所致BM患儿的临床特点,并总结诊治体会,为临床提供参考。
1 资料与方法
1.1 一般资料
选择2018年1月至2019年12月西北妇女儿童医院新生儿科收治的BM患儿108例。纳入标准:符合第5版《实用新生儿学》BM诊断标准的患儿:①有感染和BM临床表现,脑脊液(cerebrospinal fluid,CSF)常规及生化检查符合BM改变,脑脊液培养或血液培养检出病原菌,并除外污染可能;②有感染和BM的临床表现,脑脊液培养阴性,但脑脊液常规及生化符合BM患者脑脊液改变。满足以上任意一项者,即可诊断。排除标准:①临床资料不完整者;②合并先天性脑发育畸形者;③存在缺氧缺血性脑病及颅内出血者;④确诊小儿癫痫及先天性遗传代谢病者。根据脑脊液的培养结果将患者分为三组:E.coli组(20例)、其他细菌组(40例)和病原菌不明组(培养结果为阴性,48例)。各组患儿在性别、胎龄、出生体质量和发病时间方面比较,差异均无统计学意义(均P>0.05),见表1。本研究通过了西北妇女儿童医院伦理委员会的批准,且经患者家属知情签字同意。
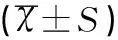
表1 3组患者一般资料比较
1.2 方法
回顾性分析三组患者在住院期间的临床资料,包括患儿脑脊液的透明度、脑脊液白细胞计数、蛋白和糖含量,脑脊液恢复正常需要的时间、发热持续的时间、患儿住院时间、脑膜炎并发症发生率及病死率等。脑膜炎并发症主要包括新生儿惊厥、脑室管膜炎和脑脓肿、听力及视觉损害、脑室扩大及脑室周围白质损伤等。脑脊液检查每周复查一次。其中血性脑脊液细胞学检查结果校正标准为:血性脑脊液实际白细胞计数(/L)=血性脑脊液白细胞计数-外周血白细胞计数/外周血红细胞计数×血性脑脊液红细胞计数[8]。
1.3 统计学方法

2 结果
2.1 三组患者脑脊液透明度比较
三组患者脑脊液透明度比较差异有统计学意义,且两两比较后发现其他细菌组及病原菌不明组患者脑脊液清亮度优于E.coli组(F=33.03,P<0.05),见表2。

表2 三组患者脑脊液透明度比较[n(%)]
2.2三组患者脑脊液白细胞计数、脑脊液蛋白与糖含量比较
三组患者脑脊液白细胞计数、蛋白及糖含量比较差异均有统计学意义,且两两比较后发现E.coli组患者脑脊液白细胞计数和蛋白含量均高于其他细菌组和病原菌不明组,而糖含量低于其他细菌组和病原菌不明组(F值分别为35.197、1.972、60.204,均P<0.05),见表3。

表3 三组患者脑脊液白细胞计数、蛋白及糖含量比较
2.3 三组患者脑脊液恢复正常需要的时间、发热持续时间和住院时间比较
三组患者脑脊液恢复正常需要的时间、发热持续的时间和住院时间比较差异有统计学意义,且两两比较后发现E.coli组患者脑脊液恢复正常需要的时间、发热持续的时间,以及患儿住院时间均长于其他细菌组与病原菌不明组,差异有统计学意义(F值分别为480.253、32.864、207.784,均P<0.05),见表4。
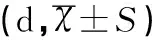
表4 三组患者脑脊液恢复正常需要的时间、发热持续时间及住院时间比较
2.4 三组患者并发症的发生率与病死率比较
E.coli组患者新生儿惊厥、脑室管膜炎及脑脓肿发生率高于其他细菌组和病原菌不明组(χ2值分别为12.59、19.58,均P<0.05),而听力及视觉损害、脑室扩大及白质损伤方面差异无统计学意义(均P>0.05)。E.coli组患者病死率高于其他细菌组和病原菌不明组,差异有统计学意义(χ2=9.352,P<0.05),见表5。

表5 三组患者并发症的发生率和病死率比较[n(%)]
3 讨论
3.1 脑脊液病原菌培养阳性是诊断新生儿BM的“金标准”
不同国家和地区,新生儿BM的病原菌不同。B组链球菌和大肠埃希菌是新生儿BM的两种最常见病原菌,而早产儿中E.coli更常见[9]。Song等[10]学者研究报道新生儿BM的病原菌排在前三位的分别是E.coli、凝固酶阴性葡萄球菌和链球菌。B组链球菌中枢神经系统感染患儿易出现脑梗塞,而E.coli脑膜炎的患儿更易发生脑积水。鉴于不同病原菌所致新生儿BM的预后差异较大,应定期对当地医院BM的病原菌主动监测,从而掌握病原菌变迁及病原学特点,以便进行有效的抗菌治疗。本研究中,60例脑脊液培养阳性病例中出现E.coli 20例,需引起临床高度重视。
3.2 E.coli感染致BM患儿脑脊液特点显著
E.coli感染致BM患儿脑脊液性状多表现为黄色或黄绿色稠糊状。E.coli侵袭脑膜后产生炎性因子,诸如白介素1、肿瘤坏死因子等,诸多炎性因子可引起血-脑屏障通透性增大,血浆蛋白、坏死组织、纤维蛋白和白细胞的大量渗入致使脑脊液呈现为稠糊状脓性改变。de Jonge等[11]研究表明脑脊液中糖水平降低提示BM预后不佳,Levent等[12]报道称脑脊液中蛋白含量升高是判断预后不佳的指标之一。本研究中,E.coli组患者脑脊液蛋白含量较其他两组高,而葡萄糖含量较其他两组低,考虑原因为该菌代谢消耗了葡萄糖,而产生的蛋白产物增加。有研究表明,CSF白细胞>500×106/L、CSF蛋白浓度>1.0g/L、CSF葡萄糖含量<1.5mmol/L是BM预后不良的独立危险因素[13]。但同时仅凭脑脊液白细胞计数在正常范围,临床并不能排除细菌性脑膜炎的存在。
3.3 E.coli感染致BM患儿发热持续时间及住院时间较长
在引起新生儿BM的E.coli中,80%为K1荚膜抗原阳性株[14],该菌株具有抗吞噬和抵抗抗体作用,故吞噬细胞难以将其清除,且该菌株可以产生细胞毒素坏死因子,故其具有很强的致病性和攻击力,普通抗生素难以起效,从而导致其脑脊液恢复正常需要更多的时间[3],理论上延长了发热持续时间及住院时间,这与本研究结果一致。
3.4 E.coli感染致BM患儿并发症多,且病死率高
E.coli通常寄居在人体生殖道以及肠道内,分娩期是其暴露的高风险时期,自然分娩者尤甚。胎儿分娩后,其肠道免疫因子缺乏和肠黏膜通透性大,使新生儿成为E.coli感染的高危人群。E.coli产生IgM抗体,该抗体很难通透胎盘,故新生儿先天对E.coli缺乏免疫力,致使E.coli成为了新生儿BM的主要常见病原菌,而早产儿较足月儿在发生BM后,脑损伤发生率更高、预后更差。Basmaci等[15]报道E.coli所致足月儿脑膜炎的病死率高达9.2%,且在早产儿中更高。国内研究认为,在引起新生儿败血症的革兰阴性杆菌病原中,E.coli感染排名第二(第一是肺炎克雷伯杆菌),且E.coli感染所致脑膜炎的病死率较高[16]。本研究中E.coli组患者新生儿惊厥、脑室管膜炎、脑脓肿发生率明显高于其他细菌组和病原菌不明组,而听力及视觉损害、脑室扩大及白质损伤方面三组比较无差异;E.coli组患者病死率高于其他细菌组和病原菌不明组,提示E.coli致死致残率均很高,需引起临床高度重视。
近年来,临床抗生素的滥用导致细菌变迁严重,革兰阴性菌特别是E.coli的感染率逐年升高,耐药菌株也逐年增多[17]。在BM患儿的治疗过程中,若患儿临床症状重(如发热持续、抽搐频繁)、脑脊液难以恢复正常,或者影像学下并发脑室管膜炎、脑脓肿等,临床需警惕E.coli感染,尽快选择合适抗生素以改善预后。综上所述,E.coli感染所致新生儿BM临床症状重、并发症多,脑脊液异常显著、预后差,应引起临床医师的高度重视。
