基于核磁定位的多发脑转移瘤全脑病灶同步推量治疗中新发病灶的影响因素研究△
2020-08-13刘清峰肖建平张烨张红梅田源曹莹马玉超赵瑞芝陈雪松毕楠易俊林李晔雄
刘清峰,肖建平,张烨,张红梅,田源,曹莹,马玉超,赵瑞芝,陈雪松,毕楠,易俊林,李晔雄
国家癌症中心/国家肿瘤临床医学研究中心/中国医学科学院北京协和医学院肿瘤医院放疗科,北京 100021
20%~40%的恶性肿瘤患者在治疗的不同阶段发生脑转移,其中多发转移约占70%[1]。立体定向放疗(stereotactic radiotherapy,SRT)在 1~3个脑转移灶的治疗中居首要地位,与单纯全脑放疗(whole brain radiotherapy,WBRT)比较,可提高局部控制率,提高神经功能保护的概率[2-3]。单纯SRT后颅内新发病灶发生率较高,且随着颅内转移病灶数目的增加,发生新发颅内转移的概率也会增加[4]。在既往的治疗模式中,对于多发脑转移患者,在WBRT后会序贯SRT加量,但因为两次放疗剂量会产生叠加效应,因此对于正常脑组织造成的毒性损伤也会增加。随着现代放射治疗的发展,新型放疗技术可以在WBRT的基础上进行病灶的同步推量[5],该方案可在WBRT的同时加速肿瘤退缩,相较于序贯放疗可更好地保护正常脑组织,缩短整体治疗时间。
目前的放疗计划系统多基于计算机断层扫描(CT)影像定位进行靶区勾画,但是CT对密度值相近的脑组织与肿瘤病灶分辨欠佳,难以准确定义脑转移病灶的数目和边界。磁共振成像(MRI)具有软组织分辨率高、多方位成像、多序列成像和无辐射的优点,有助于准确辨识颅内转移病灶数量及相对位置,适合在治疗中多次定位扫描以观察病灶的变化,进行自适应放疗[6]。目前临床进行WBRT多为一程计划,在放疗中是否发生病情变化目前鲜有报道,本研究回顾性分析行WBRT联合病灶同步推量治疗的多发脑转移患者的病历资料,治疗前和治疗中均进行核磁定位,观察治疗中是否新发推量病灶外的转移灶,旨在探索这一现象的发生概率及风险因素,并通过积极的再程计划改善患者预后。
1 资料与方法
1.1 一般资料
收集2017年1月至2019年12月中国医学科学院北京协和医学院肿瘤医院放疗科收治的行WBRT合并病灶推量的脑转移患者的病历资料。纳入标准:①年龄≥18岁;②脑转移个数≥3个,或脑转移个数<3个但合并脑膜转移;③原发肿瘤经病理诊断,脑转移病灶经增强MRI确诊;④美国东部肿瘤协作组(Eastern Cooperative Oncology Group,ECOG)评分≤2分,或ECOG评分>2分但单纯由颅内肿瘤所致;⑤放疗为WBRT合并病灶同步推量,治疗前和治疗中均行MRI定位可准确定义病灶。排除标准:①脑转移个数<3个且无脑膜转移,无需行WBRT;②一般情况较差,经积极治疗无改善,无法耐受放疗;③脑转移病灶受既往治疗影响于MRI影像上无法准确定义肿瘤边界。根据纳入、排除标准,共纳入130例多发性脑转移患者,其中男44例,女86例,发病年龄22~88岁,中位发病年龄57岁,原发肿瘤以非小细胞肺癌为主(75%),中位ECOG评分为1分,发生脑转移距首程治疗中位时间为1.8年,53%的患者脑转移发生在首程治疗开始后2年内,发生脑转移时88%的患者颅外也同时存在未控病灶,经MRI确认的脑转移中位数目为12.5个(2~287个),其中13%的患者同时合并脑膜转移(表1)。
1.2 治疗方案
患者取仰卧位,予头颈肩面罩固定。行增强CT扫描,层厚2 mm,并与相同层厚的增强MRI准确融合后指导勾画靶区。大体肿瘤体积(gross tumor volume,GTV)定义为核磁T1增强序列上强化的转移瘤区域,临床靶区(clinical target volume,CTV)-全脑为颅骨内全部脑组织,三维外扩6~8 mm后形成计划靶区(planning target volume,PTV)-全脑。在融合图像上勾画海马、脑干等危及器官,海马二维外扩3~5 mm形成海马危及器官计划靶区(planning organ at risk volume,PRV),脑干二维外扩3 mm形成脑干PRV。应用Pinnacle计划系统勾画靶区及危及器官等,将图像数据导入Tomotherapy计划系统制定计划。WBRT剂量为40 Gy/20 f,每次2 Gy,病灶GTV同步推量至60 Gy/20 f,每次3 Gy,所有患者在治疗中重复核磁定位,再次融合后评估既往病灶变化以及是否出现新发病灶,如既往病灶缩小或增大则重新勾画GTV制定二程计划以保护正常脑组织,如出现新发病灶则将其归入GTV-新,根据所剩余的WBRT次数给予新发病灶相对较大分割的推量,以保证其得到较好的局部控制。

表1 130例多发脑转移患者的临床特征
同步化疗、靶向治疗与辅助治疗:患者既往靶向治疗在放疗期间可继续使用;如患者缺乏有效全身治疗且身体条件允许,放疗期间同步予以替莫唑胺口服化疗,每天75 mg/m2,至少口服20天;如患者身体条件不允许则不增加全身治疗方案。放疗期间根据患者是否合并颅内高压症状选择性应用甘露醇和地塞米松减轻脑水肿,伴有癫痫症状者同时口服抗癫痫药物。
1.3 观察指标及评价标准
首次复诊时间为放疗后2~3个月,每隔3个月复查1次至1年,此后如病情稳定可每半年复查1次至3年,3年后每年复查1次。每次复查均行增强MRI检查,并记录患者症状、体征、ECOG评分,行原发灶及其他转移灶影像学检查,评估不良反应及神经功能。近期疗效评价标准[7]:完全缓解(CR),增强MRI检查病灶完全消失,激素停用后神经症状体征稳定;部分缓解(PR),病灶最大径×垂直径缩小≥50%,激素剂量稳定情况下神经症状和体征改善或稳定;疾病进展(PD),病灶最大径×垂直径增加≥25%,或病灶大小稳定而神经症状、体征恶化;余为疾病稳定(SD)。
1.4 统计学方法
采用SPSS 26.0软件进行统计分析,计数资料以例数及率(%)表示,组间比较采用χ2检验;多因素分析采用二元Logistic回归模型;以P<0.05为差异有统计学意义。
2 结果
2.1 放疗相关参数和新发病灶治疗疗效
WBRT中位剂量40 Gy(30~50 Gy),转移灶中位剂量60 Gy(40~70 Gy),放疗分割中位次数为20次(10~25次),根据放疗的总次数,在放疗中程行二程核磁定位,二程定位中位次数为10次(7~17次)。与一程核磁定位融合评估既往转移灶变化,并对比有无新发病灶出现,56例(43%)患者在二程核磁定位中出现了新发脑转移病灶,新发病灶个数:1~3个37例(66%),4~10个13例(23%),11~15个3例(5%),>15个3例(5%)。在放疗剩余的次数中针对新发病灶进行推量,推量中位剂量35 Gy(16~60 Gy),中位分割次数9次(3~20次),新发病灶推量的局部疗效:CR 1例(2%),PR 25例(45%),SD 26例(46%),PD 4例(7%)。
2.2 新发病灶影响因素的单因素及多因素分析
单因素分析显示,不同初诊N分期、初诊M分期、首程治疗疗效、脑转移数目和是否颅外控制脑转移患者的新发病灶发生率比较,差异均有统计学意义(P<0.05)(表2);将单因素分析中差异有统计学意义以及临床考虑与新发病灶风险相关但单因素分析无明显意义的因素纳入多因素分析,结果显示首程治疗疗效(HR=1.85,95% CI=1.33~2.56,P<0.01)、脑转移数目(HR=2.74,95% CI=1.64~4.57,P<0.01)以及脑膜转移(HR=7.50,95% CI=1.81~31.11,P<0.01)均是放疗中发生新发病灶的影响因素(表3)。
3 讨论
本研究回顾性分析了130例在核磁引导下行WBRT联合病灶同步推量的多发脑转移患者的病历资料,对放疗中二程核磁定位新发脑转移的概率及风险进行了分析,结果表明43%的患者在二程核磁中出现了既往病灶外的新发病灶,以1~3个新发病灶为多见(66%),放疗中针对新发病灶行大分割二程加量可取得较好的局部控制。首程治疗疗效、脑转移数目以及是否存在脑膜转移与该现象高度相关,提示在采用精准放疗的背景下,高危患者需及时调整二程放疗靶区及计划,对患者颅内病灶的控制及最终疗效发挥了重要作用。
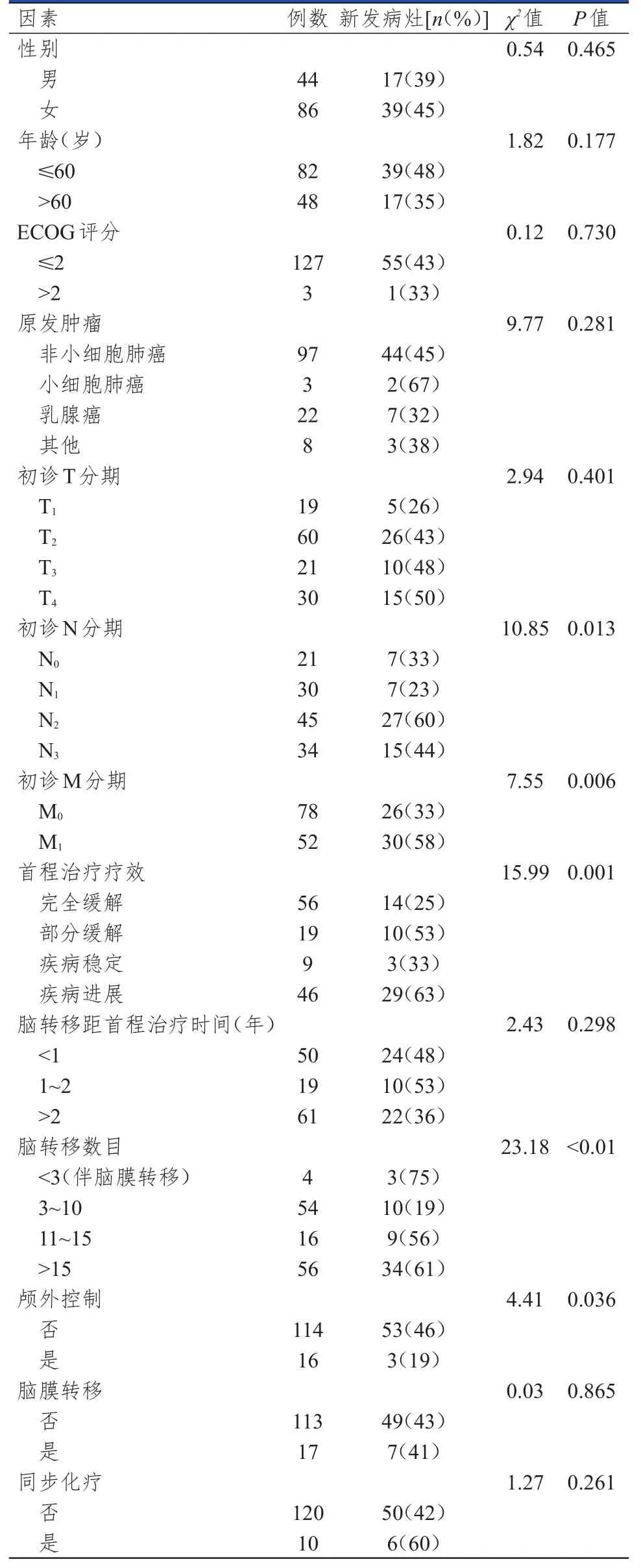
表2 130例多发脑转移患者二程核磁新发病灶影响因素的单因素分析
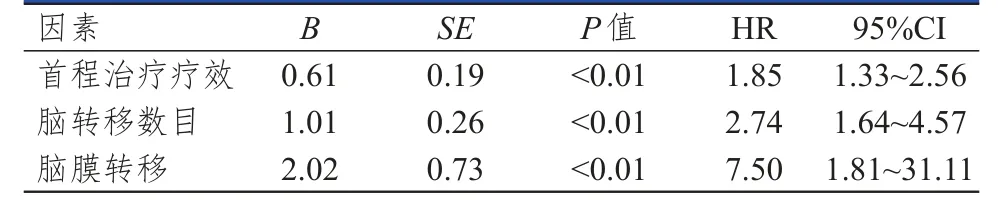
表3 130例多发脑转移患者二程核磁新发病灶影响因素的多因素分析
目前已有多项研究对WBRT联合同步加量的疗效及剂量学参数进行了研究。相对于WBRT序贯SRT加量,该种方案缩短了治疗周期,节约了治疗成本,针对全脑及转移病灶的靶区覆盖度、适形指数和均匀指数均等同或优于序贯加量方案[8-12]。该方案1年内的局部控制率为95.7%~100%[9,13],提示同步加量野内复发较少见,而1年颅内无进展生存率为67%~80%[9,13],提示仍有部分患者在短期内出现颅内未控,且多与新发病灶相关。本研究数据表明这些患者在治疗中即有较大概率出现新发病灶,应对该类现象引起早期重视和补救。
本研究首次提出了在WBRT中需及时行二程核磁定位以明确是否有新发病灶、该现象发生的高危因素以及在治疗中更改放疗计划的可行性方案,以利于此后临床上对高危患者及时做出识别和临床应对。首程治疗是否有效代表了患者的全身病情是否得到有效控制,与后续脑转移的发生和颅内持续进展高度相关;脑转移数目和是否存在脑膜转移表明了颅内肿瘤潜在负荷,上述3个高危因素应在此后前瞻性研究中予以验证。
本研究的局限性在于:①未提供新发病灶患者长期生存的结果和经过二程推量后生活质量的评价,无法对局部放疗是否影响生存率和生活质量做出结论;②非前瞻性研究,在结果判读上存在偏倚。
综上所述,对于多发脑转移患者,应用二程核磁定位可及时发现治疗中的病情变化,应作为精准放疗背景下优选的治疗手段,治疗中既往病灶缩野可进一步减少脑组织损伤,新发病灶的加量这一有效的方案调整可达到较好的局部控制。今后针对远期生存和高危因素的前瞻性验证仍需要更深入的研究。
